Рост и развитие ребенка происходят под воздействием гормона гипофиза
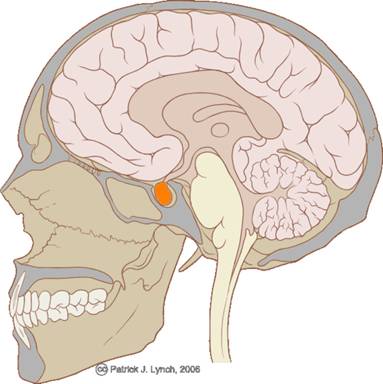
 Гипо́физ — мозговой придаток в форме округлого образования, расположенного на нижней поверхности головного мозга в костном кармане, называемом турецким седлом, вырабатывает гормоны, влияющие на рост, обмен веществ и репродуктивную функцию. Является центральным органом эндокринной системы.
Гипо́физ — мозговой придаток в форме округлого образования, расположенного на нижней поверхности головного мозга в костном кармане, называемом турецким седлом, вырабатывает гормоны, влияющие на рост, обмен веществ и репродуктивную функцию. Является центральным органом эндокринной системы.
Вес гипофиза составляет около 0,5—0,6 г., он состоит из двух крупных различных по происхождению и структуре долей: передней — аденогипофиза (составляет 70—80 % массы органа) и задней — нейрогипофиза. Вместе с нейросекреторными ядрами гипоталамуса гипофиз образует гипоталамо-гипофизарную систему, контролирующую деятельность периферических эндокринных желёз.
Закладка гипофиза происходит на 4—5 неделе эмбриогенеза. Передняя доля гипофиза развивается из эпителиального выпячивания дорсальной стенки ротовой бухты в виде пальцевидного выроста (кармана Ратке), направляющегося к основанию головного мозга, в области III желудочка, где встречается с будущей задней долей гипофиза, которая развивается позднее передней из отростка воронки промежуточного мозга.
Гипофиз тесным образом соединен с гипоталамусом — отделом мозга, играющим важнейшую роль в регуляции многих процессов в организме, в том числе в поддержании постоянства внутренней среды, терморегуляции, деятельности внутренних органов. Гипоталамус содержит как нервные клетки, участвующие в деятельности вегетативной нервной системы (регулирующей многие функции внутренних органов), так и секреторные клетки, которые вырабатывают так называемые рилизинг-гормоны. Эти гормоны призваны оказывать строго специфическое воздействие на гипофиз, побуждая его повышать или снижать выработку тех или иных гормонов в зависимости от потребностей организма.
Гипофиз ребенка при рождении имеет массу около 0,12 г. Его рост и функциональное развитие продолжается до 20-летнего возраста. А поскольку гипофиз является регулятором деятельности всех остальных желез внутренней секреции, то его функциональная незрелость обусловливает некоторую нестабильность всей эндокринной системы ребенка. Одним из гормонов выделяемых гипофизом является соматотропин, который называют гормоном роста за то, что у детей и подростков, а также молодых людей с ещё не закрывшимися зонами роста в костях он вызывает выраженное ускорение линейного (в длину) роста, в основном за счет роста длинных трубчатых костей конечностей. Соматотропин оказывает мощное анаболическое и анти-катаболическое действие, усиливает синтез белка и тормозит его распад, а также способствует снижению отложения подкожного жира, усилению сгорания жира и увеличению соотношения мышечной массы к жировой. Кроме того, соматотропин принимает участие в регуляции углеводного обмена — он вызывает выраженное повышение уровня глюкозы в крови и является одним из антагонистов инсулина по действию на углеводный обмен. Описано также его действие на островковые клетки поджелудочной железы, иммуностимулирующий эффект, усиление поглощения кальция костной тканью и др. Многие эффекты гормон роста вызывает непосредственно, но значительная часть его эффектов опосредуется инсулиноподобными факторами роста, который вырабатывается под действием гормона роста в печени и стимулирует рост большинства внутренних органов.
Источник
Гипо́физ (лат. hypophysis — отросток; синонимы: ни́жний мозгово́й прида́ток, питуита́рная железа́) — мозговой придаток в форме округлого образования, расположенного на нижней поверхности головного мозга в костном кармане, называемом турецким седлом[1], вырабатывает гормоны, влияющие на рост, обмен веществ и репродуктивную функцию. Является центральным органом эндокринной системы; тесно связан и взаимодействует с гипоталамусом.
Расположение[править | править код]
Гипофиз располагается в основании головного мозга (нижней поверхности) в гипофизарной ямке турецкого седла клиновидной кости черепа. Турецкое седло прикрыто отростком твёрдой оболочки головного мозга — диафрагмой седла, с отверстием в центре, через которое гипофиз соединён с воронкой гипоталамуса промежуточного мозга; посредством её гипофиз связан с серым бугром, расположенным на нижней стенке III желудочка. По бокам гипофиз окружён пещеристыми венозными синусами.
Размеры[править | править код]
Размеры гипофиза достаточно индивидуальны: переднезадний/сагиттальный размер колеблется от 5 до 13мм (до 16 мм у людей за 2 м ростом), верхненижний/корональный — от 6 до 8 мм, поперечный/аксиальный/трансверзальный — от 3 до 5 мм, масса гипофиза 0,5.
Строение[править | править код]
Гипофиз состоит из двух крупных различных по происхождению и структуре долей: передней — аденогипофиза (составляет 70—80 % массы органа) и задней — нейрогипофиза. Вместе с нейросекреторными ядрами гипоталамуса гипофиз образует гипоталамо-гипофизарную систему, контролирующую деятельность периферических эндокринных желёз.
Передняя доля (аденогипофиз)[править | править код]
Передняя доля гипофиза (лат. pars anterior), или аденогипо́физ (лат. adenohypophysis), состоит из железистых эндокринных клеток различных типов, каждый из которых, как правило, секретирует один из гормонов. Анатомически выделяют следующие части:
- pars distalis (бо́льшая часть аденогипофиза)
- pars tuberalis (листовидный вырост, окружающий ножку гипофиза, функции которого не ясны)
- pars intermedia, которую правильнее обозначать как промежуточную долю гипофиза.
Гормоны передней доли гипофиза:
- Тропные, так как их органами-мишенями являются эндокринные железы. Гипофизарные гормоны стимулируют определенную железу, а повышение уровня в крови выделяемых ею гормонов подавляет секрецию гормона гипофиза по принципу обратной связи.
- Тиреотропный гормон (ТТГ) — главный регулятор биосинтеза и секреции гормонов щитовидной железы.
- Адренокортикотропный гормон (АКТГ) — стимулирует кору надпочечников.
- Гонадотропные гормоны:
- фолликулостимулирующий гормон (ФСГ) — способствует созреванию фолликулов в яичниках, стимуляция пролиферации эндометрия, регуляция стероидогенеза.
- лютеинизирующий гормон (ЛГ) — вызывает овуляцию и образование жёлтого тела, регуляция стероидогенеза.
- Соматотропный гормон (СТГ) — важнейший стимулятор синтеза белка в клетках, образования глюкозы и распада жиров, а также роста организма.
- Лютеотропный гормон (пролактин) — регулирует лактацию, дифференцировку различных тканей, ростовые и обменные процессы, инстинкты заботы о потомстве.
Из аденогипофиза развиваются аденомы гипофиза[2].
Задняя доля (нейрогипофиз)[править | править код]
Задняя доля гипофиза (лат. pars posterior), или нейрогипо́физ (лат. neurohypophysis), состоит из:
- нервная доля. Образована клетками эпендимы (питуицитами) и окончаниями аксонов нейросекреторных клеток паравентрикулярного и супраоптического ядер гипоталамуса промежуточного мозга, в которых и синтезируются вазопрессин (антидиуретический гормон) и окситоцин, транспортируемые по нервным волокнам, составляющим гипоталамо-гипофизарный тракт, в нейрогипофиз. В задней доле гипофиза эти гормоны депонируются и оттуда поступают в кровь.
- воронка, infundibulum. Соединяет нервную долю со срединным возвышением. Воронка гипофиза, соединяясь с воронкой гипоталамуса, образует ножку гипофиза.
Функционирование всех отделов гипофиза тесно связано с гипоталамусом. Это положение распространяется не только на заднюю долю — «приемник» и депо гипоталамических гормонов, но и на передний и средний отделы гипофиза, работа которых контролируется гипоталамическими гипофизотропными гормонами — рилизинг-гормонами[3].
Гормоны задней доли гипофиза:
- аспаротоцин
- вазопрессин (антидиуретический гормон, АДГ) (депонируется и секретируется)
- вазотоцин
- валитоцин
- глумитоцин
- изотоцин
- мезотоцин
- окситоцин (депонируется и секретируется)
Вазопрессин выполняет в организме две функции:
- усиление реабсорбции воды в собирательных трубочках почек (это антидиуретическая функция вазопрессина);
- влияние на гладкую мускулатуру артериол.
Однако название «вазопрессин» не совсем соответствует свойству этого гормона суживать сосуды. Дело в том, что в нормальных физиологических концентрациях он сосудосуживающим эффектом не обладает. Сужение сосудов может происходить при экзогенном внедрении гормона в больших количествах или же при кровопотере, когда гипофиз интенсивно выделяет этот гормон. При недостаточности нейрогипофиза развивается синдром несахарного диабета, при котором с мочой в день может теряться значительное количество воды (15 л/сутки), так как снижается её реабсорбция в собирательных трубочках.
Окситоцин во время беременности не действует на матку, так как под воздействием прогестерона, выделяемого жёлтым телом, она становится нечувствительной к данному гормону. Окситоцин способствует сокращению миоэпителиальных клеток, способствующих выделению молока из молочных желез.
Промежуточная (средняя) доля[править | править код]
У многих животных хорошо развита промежуточная доля гипофиза, расположенная между передней и задней долями. По происхождению она относится к аденогипофизу. У человека она представляет тонкую прослойку клеток между передней и задней долями, довольно глубоко заходящую в ножку гипофиза. Эти клетки синтезируют свои специфические гормоны — меланоцитстимулирующие и ряд других.
Развитие[править | править код]
Закладка гипофиза происходит на 4—5 неделе эмбриогенеза. Передняя доля гипофиза развивается из эпителиального выпячивания дорсальной стенки ротовой бухты в виде пальцевидного выроста (кармана Ратке), направляющегося к основанию головного мозга, в области III желудочка, где встречается с будущей задней долей гипофиза, которая развивается позднее передней из отростка воронки промежуточного мозга.
Сосуды и нервы[править | править код]
Кровоснабжение гипофиза осуществляется из верхних и нижних гипофизарных артерий, являющихся ответвлениями внутренней сонной артерии. Верхние гипофизарные артерии вступают в воронку гипоталамуса и, проникая в мозг, разветвляются в первичную гемокапиллярную сеть; эти капилляры собираются в портальные вены, которые направляются по ножке в переднюю долю гипофиза, где снова разветвляются на капилляры, образуя вторичную капиллярную сеть. Нижние гипофизарные артерии снабжают кровью преимущественно заднюю долю. Верхние и нижние гипофизарные артерии анастомозируют друг с другом. Венозный отток происходит в пещеристые и межпещеристые синусы твёрдой мозговой оболочки.
Гипофиз получает симпатическую иннервацию от сплетения внутренней сонной артерии. Кроме того, в заднюю долю проникают множество отростков нейросекреторных клеток гипоталамуса.
Функции[править | править код]
В передней доле гипофиза соматотропоциты вырабатывают соматотропин, активирующий митотическую активность соматических клеток и биосинтез белка; лактотропоциты вырабатывают пролактин, стимулирующий развитие и функции молочных желез и жёлтого тела; гонадотропоциты — фолликулостимулирующий гормон (стимуляция роста фолликулов яичника, регуляция стероидогенеза) и лютеинизирующий гормон (стимуляция овуляции, образования жёлтого тела, регуляция стероидогенеза); тиротропоциты — тиреотропный гормон (стимуляция секреции йодсодержащих гормонов тироцитами); кортикотропоциты — адренокортикотропный гормон (стимуляция секреции кортикостероидов в коре надпочечников). В средней доле гипофиза меланотропоциты вырабатывают меланоцитстимулирующий гормон (регуляция обмена меланина); липотропоциты — липотропин (регуляция жирового обмена). В задней доле гипофиза питуициты активируют вазопрессин и окситоцин в накопительных тельцах. При гипофункции передней доли гипофиза в детстве наблюдается карликовость. При гиперфункции передней доли гипофиза в детстве развивается гигантизм.
Болезни и патологии[править | править код]
- Акромегалия
- Болезнь Иценко — Кушинга, не путать с синдромом Иценко-Кушинга, который связан с поражением надпочечников, а не гипофиза.
- Несахарный диабет
- Синдром Шихана
- Карликовость
- Гипофизарный гипотиреоз
- Гипофизарный гипогонадизм
- Гиперпролактинемия
- Гипофизарный гипертиреоз
- Гигантизм
- Гипофизарный нанизм
Гипофиз в искусстве[править | править код]
В повести М. А. Булгакова «Собачье сердце» профессор Преображенский делает операцию по пересадке гипофиза от человека собаке с целью выяснить его влияние на омоложение. В результате он приходит к выводу, что гипофиз отвечает за человеческий облик и, возможно, его личные качества.
Дополнительные изображения[править | править код]
Расположение гипофиза в человеческом мозге
Артерии основания мозга
Mesal aspect of a brain sectioned in the median sagittal plane.
Гипофиз
Гипофиз на сагиттальном и корональном срезах МРТ с контрастным усилением.
См. также[править | править код]
- Гормоны передней доли гипофиза
- Гормоны задней доли гипофиза
Примечания[править | править код]
Литература[править | править код]
- Н. А. Агаджанян, В. М. Смирнов. Нормальная физиология. Издательство «Медицинское Информационное Агентство». 2007 г.
Источник
Гипофиз имеет эктодермальное происхождение. Передняя и средняя (промежуточная) доли формируются из эпителия ротовой полости, нейрогипофиз (задняя доля) — из промежуточного мозга. У детей передняя и средняя доли разделены щелью, со временем она зарастает и обе доли тесно прилегают друг к другу.
Эндокринные клетки передней доли дифференцируются в эмбриональном периоде, и на 7—9-й неделе они уже способны к синтезу гормонов.
Масса гипофиза новорожденных составляет 100—150 мг, а размер 2,5—3 мм. На втором году жизни он начинает увеличиваться, особенно в возрасте 4—5 лет. После этого до 11 лет рост гипофиза замедляется, а с 11 лет вновь ускоряется. К периоду полового созревания масса гипофиза в среднем составляет 200—350 мг, к 18—20 годам — 500-600 мг. Диаметр гипофиза к совершеннолетию достигает 10-15 мм.
В передней доле гипофиза синтезируются гормоны, контролирующие функцию периферических эндокринных желез: тиреотропный, гонадотропные, адренокортикотропный, а также соматотропный гормон (гормон роста) и пролактин. Функциональная активность аденогипофиза полностью регулируется нейрогормонами, он не получает нервных влияний ЦНС.
Соматотропный гормон (соматотропин, гормон роста) — СТГ определяет ростовые процессы в организме. Его образование регулируется гипоталамическим СТГ-рилизинг-фактором. На этот процесс влияют также гормоны поджелудочной и щитовидной желез, гормоны надпочечников. К факторам, повышающим секрецию СТГ, относятся гипогликемия (понижение уровня глюкозы в крови), голодание, отдельные виды стресса, интенсивная физическая работа. Гормон выделяется также во время глубокого сна. Кроме того, гипофиз эпизодически секретирует большие количества СТГ в отсутствие стимуляции. Биологический эффект СТГ опосредован соматомедином, образующимся в печени. Рецепторы СТГ (т.е. структуры, с которыми гормон непосредственно взаимодействует) встроены в мембраны клеток. Основная роль СТГ — стимуляция соматического роста. С его активностью связаны рост костной системы, увеличение размеров и массы органов и тканей, белковый, углеводный и жировой обмен. СТГ действует иа многие железы внутренней секреции, почки, на функции иммунной системы. Как стимулятор роста на уровне тканей СТГ ускоряет рост и деление хрящевых клеток, образование костной ткани, способствует формированию новых капилляров, стимулирует рост эпифизарных хрящей. Последующую замену хрящей костной тканью обеспечивают тиреоидные гормоны. Оба процесса ускоряются под влиянием андрогенов, СТГ стимулирует синтез РНК и белков, а также деление клеток. Имеются половые различия в содержании СТГ и показателях развития мускулатуры, костной системы и жироотложения. Избыточное количество СТГ нарушает углеводный обмен, снижая использование глюкозы периферическими тканями, и способствует развитию сахарного диабета. Как и другие гипофизарные гормоны, СТГ способствует быстрой мобилизации жира из депо и поступлению в кровь энергетического материала. Кроме того, может происходить задержка внеклеточной воды, калия и натрия, возможно также нарушение обмена кальция. Избыток гормона приводит к гигантизму (рис. 3.20). При этом ускоряется рост костей скелета, однако по вышение секреции половых гормонов при достижении половой зрелости останавливает его. Повышенная секреция СТГ возможна и у взрослых. В этом случае наблюдается рост оконечностей тела (ушей, носа, подбородка, зубов, пальцев и др.). могут образовываться костные наросты, а также увеличиваться размеры органа пищеварения (язык, желудок, кишечник). Такая патология называется акромегалией и часто сопровождается развитием диабета.
Дети с недостаточным выделением гормона роста развиваются в карликов «нормального» телосложения (рис. 3.21). Задержка роста проявляется после 2 лет, но интеллектуальное развитие при этом обычно не нарушается.
Гормон определяется в гипофизе 9-недельного плода. В дальнейшем количество СТГ в гипофизе растет и к концу внутриутробного периода увеличивается в 12000 раз. В крови СТГ появляется на 12-й неделе внутриутробного развития, а у 5—8-месячных плодов его примерно в 100 раз больше, чем у взрослых. Концентрация СТГ в крови детей продолжает оставаться высокой, хотя в течение первой недели после рождения она снижается более чем на 50%. К 3—5 годам жизни уровень СТГ такой же, как у взрослых. У новорожденных СТГ участвует в иммунологической защите организма, оказывая влияние на лимфоциты.
СТГ обеспечивает нормальное физическое развитие ребенка. В физиологических условиях секреция гормона носит эпизодический характер. У детей СТГ секретируется 3—4 раза в течение дня. Общее его количество, выделяющееся во время глубокого ночного сна, значительно больше, чем у взрослых. В связи с этим фактом становится очевидной необходимость полноценного сна для нормального развития детей. С возрастом секреция СТГ уменьшается.
Скорость роста в пренатальном периоде в несколько раз больше, чем в постнатальном, однако влияние на этот процесс эндокринных желез не имеет решающего значения. Полагают, что рост плода находится в основном под влиянием плацентарных гормонов, факторов материнского организма и зави сит от генетической программы развития. Прекращение роста наступает, вероятно, потому, что изменяется общая гормональная ситуация в связи с достижением половой зрелости: эстрогены снижают активность СТГ.
Тиреотропный гормон (ТТГ) регулирует активность щитовидной железы в соответствии с потребностями организма. Механизм влияния ТТГ на щитовидную железу до сих пор до конца не выяснен, но его введение увеличивает массу органа и повышает секрецию тиреоидных гормонов. Действие ТТГ на белковый, жировой, углеводный, минеральный и водный обмен осуществляется через тиреоидные гормоны.
Клетки, продуцирующие ТТГ, появляются у 8-недельных эмбрионов. В течение всего внутриутробного периода абсолютное содержание ТТГ в гипофизе растет и у 4-месячного плода оно в 3—5 раз больше, чем у взрослых. Этот уровень сохраняется до рождения. На щитовидную железу плода ТТГ начинает влиять со второй трети беременности. однако зависимость функции щитовидной железы от ТТГ у плода выражена меньше, чем у взрослых. Связь гипоталамус — гипофиз устанавливается только на последних месяцах внутриутробного развития.
В первый год жизни ребенка концентрация ТТГ в гипофизе растет. Значительное увеличение синтеза и секреции наблюдается дважды: сразу после рождения и в период, предшествующий половому созреванию (препубертатный). Первое увеличение секреции ТТГ связывают с адаптацией новорожденных к условиям существования, второе соответствует гормональной перестройке, включающей усиление функции половых желез. Максимум секреции гормона достигается в возрасте от 21 года до 30 лет, в 51—85 лет ее величина уменьшается вдвое.
Адренокортикотропный гормон (АКТГ) действует на организм опосредованно, стимулируя секрецию гормонов надпочечников. Кроме того, АКТГ обладает прямой меланоцито-стимулирующей и липолитической активностью, поэтому повышение или понижение секреции АКТГ у детей сопровождается сложными нарушениями функций многих органов и систем.
При усиленной секреции АКТГ (болезнь Иценко—Кушинга) наблюдаются задержка роста, ожирение (отложение жира преимущественно на туловище), лунообразное лицо, преждевременное развитие волос на лобке, остеопороз, гипертония, диабет, трофические нарушения кожи (полосы растяжения). При недостаточной секреции АКТГ выявляются изменения, характерные для недостатка глюкокортикоидов.
Во внутриутробном периоде секреция АКТГ у зародыша начинается с 9-й недели, а на 7-м месяце его содержание в гипофизе достигает высокого уровня. В этот период надпочечники плода реагируют на АКТГ — в них увеличивается скорость образования годрокортизона и тестостерона. Во второй половине внутриутробного развития начинают действовать не только прямые, но и обратные связи между гипофизом и надпочечниками плода У новорожденных функционируют все звенья системы гипоталамус — гипофиз — кора надпочечников С первых часов после рождения дети уже реагируют на стрессовые раздражители (связанные, например, с затяжными родами, оперативными вмешательствами и др.) повышением содержания кортикостостероидов в моче Эти реакции, однако, выражены слабее, чем у взрослых, в связи с низкой чувствительностью гипотадамическкх структур к изменениям во внутренней и внешней среде организма. Усиливается влияние ядер гипоталамуса на функцию аденогипофиза. что в условиях стресса сопровождается увеличением секреции АКТГ. В старости чувствительность ядер гипоталамуса вновь падает, с чем связана меньшая выраженность в пожилом возрасте адаптационного синдрома.
Гонадотропными (гонадотропинами) называются фолликулостимулирующий и лютеинизирующий гормоны
Фолликулостимулирующий гормон (ФСГ) в женском организме вызывает рост фолликулов яичника, способствует образованию в иих эстрогенов. В мужском организме он влияет на сперматогенез в семенниках. Выделение ФСГ зависит от пата и возраста
Лютеинизирующий гормон (Л Г) вызывает овуляцию, способствует образованию желтого тела в яичниках женского организма, а в мужском организме стимулирует рост семенных пузырьков и предстательной железы, а также выработку андрогенов в семенниках.
Клетки, вырабатывающие ФСГ и ЛГ, развиваются в гипофизе к 8-й неделе внутриутробного развития, тогда же в них появляется ЛГ. а на 10-й неделе — ФСГ. В крови зародыша гонадотропны появляются с 3-месячного возраста. В крови плодов женского пола, особенно в последней трети внутриутробного развития, их концентрация выше, чем у мужского пола Максимальная концентрация обоих гормонов приходится на период 4.5—6.5 месяцев пренатального периода Значение этого факта до сих пор до конца не выяснено
Гонадотропные гормоны стимулируют эндокринную секрецию половых желез плода, но не контролируют их половую дифференцировку Во второй половине внутриутробного периода формируется связь между гипоталамусом, гонадотропной функцией гипофиза и гормонами половых желез. Это происходит после дифференцировки пола плода под действием тестостерона.
У новорожденных концентрация ЛГ в крови очень высока, но в течение первой недели после рождения она снижается и до 7—8-летнего возраста остается низкой. В пубертатном периоде увеличивается секреция гонадотропинов, к 14 годам она возрастает в 2—2,5 раза. У девочек гонадотропные гормоны вызывают рост и развитие яичников, появляется цикличность секреции ФСГ и ЛГ, что является причиной начала новых половых циклов. К 18 годам показатели ФСГ и ЛГ достигают взрослых значений.
Пролактин, или лютеотропный гормон (ЛТП. стимулирует функцию желтого тела и способствует лактации, т.е. образованию и секреции молока. Регуляция образования гормона осуществляется пролактин-ингибирующим фактором гипоталамуса, эстрогенами и тиреотропин-рилизинг-гормоном (ТРГ) гипоталамуса. Последние два гормона оказывают стимулирующее действие на секрецию гормона Повышение концентрации пролактина приводит к усилению выделения дофамина клетками гипоталамуса, который тормозит секрецию гормона. Этот механизм работает в период отсутствия лактации избыток дофамина угнетает активность клеток, образующих пролактин.
Секреция пролактина начинается с 4-го месяца внутриутробного развития и значительно усиливается в последние месяцы беременности Считается, что он участвует и регуляции обмена веществ у плода. В конце беременности уровень пролактина становится высоким как в крови матери, так и в амниотической жидкости. У новорожденных концентрация пролактина в крови высокая. Она снижается в течение первого года жизни. а во время полового созревания возрастает. причем у девочек сильнее, чем у мальчиков. У мальчиков-подростков пролактин стимулирует рост предстательной железы и семенных пузырьков.
Средняя доля гипофиза влияет на процессы гормонообразования аденогипофиза. Она участвует в секреции меланостимулирующего гормона (МСГ) (меланотропина) и АКТГ. МСГ имеет значение для пигментации кожи и волос. В крови беременных женщин его содержание повышено, в связи с чем на коже появляются пигментные пятна У плодов гормон на чинает синтезироваться на 10—11-й неделе. но его функция в развитии до сих пор окончательно не ясна.
Задняя доля гипофиза вместе с гипоталамусам в функциональном отношении составляет единое целое Гормоны, синтезированные в ядрах гипоталамуса, — вазопрессин и окситоцин — транспортируются в заднюю долю гипофиза и здесь хранятся до выделения в кровь
Вазопрессин, или антидиуретический гормон (АДГ). Органом-мишенью АДГ служат почки. Эпителий собирательных трубочек почек становится проницаемым для воды только под действием АДГ. что обеспечивает пассивную реабсорбцию воды. В условиях повышенной концентрации солей в крови повышается концентрация АДГ и, как следствие, моча становится более концентрированной, а потеря воды минимальной. При понижении концентрации солей в крови секреция АДГ уменьшается. Употребление алкоголя еще сильнее снижает секрецию АДГ, чем объясняется значительный диурез после приема жидкости вместе с алкоголем.
При введении больших количеств АДГ в кровь отчетливо выражено сужение артерий за счет стимуляции этим гормоном гладкой мускулатуры сосудов, в результате чего повышается кровяное давление (вазопрессорное действие гормона). Резкое падение кровяного давления при кровопотере или шоке резко увеличивает секрецию АДГ. Вследствие чего кровяное давление повышается. Заболевание, возникающее при нарушении секреции АДГ. называется несахарным диабетом. При этом образуется большое количество мочи с нормальным содержанием сахара в ней
Антидиуретическнй гормон гипофиза начинает выделяться на 4-м месяце эмбрионального развития, максимум его выделения приходится на конец первого года жизни, затем антидиуретическая активность нейрогипофиза начинает падать до довольно низких величин, и в возрасте 55 лет она примерно в 2 раза меньше, чем у годовалого ребенка.
Органом-мишенью для окситоцина служат мышечный слой матки и миоэпителиальные клетки молочной железы. В физиологических условиях молочные железы начинают выделять молоко в первые сутки после родов, и в это время младенец уже может сосать. Акт сосания служит сильным стимулом для тактильных рецепторов соска. От этих рецепторов по нервным путям импульсы передаются в нейроны гипоталамуса, которые являются одновременно и секреторными клетками, вырабатывающими окситоцин Последний с кровью переносится к миоэпителиальным клеткам. выстилающим молочную железу. Миоэпителиальные клетки располагаются вокруг альвеол железы, и при сокращении молоко выдавливается в про токи. Таким образом, для извлечения молока из железы от младенца не требуется активного сосания, поскольку ему помогает рефлекс «выделения молока.
С окситоцином связана и активация родовой деятельности. При механическом раздражении родовых путей нервные импульсы, которые поступают к нейросекреторным клеткам гипоталамуса, вызывают выделение в кровь окситоцина. К концу беременности под действием женских половых гормонов эстрогенов резко повышается чувствительность мышц матки (миометрия) к окситоцину. В начале родовой деятельности секреция окситоцина повышается, что вызывает слабые сокращения матки, проталкивающей плод в направлении шейки и влагалища Растяжение этих тканей является причиной возбуждения многочисленных механорецепторов в них. От которых сигнал передается в гипоталамус. Нейросекреторные метки гипоталамуса отвечают высвобождением новых порций окситоцина, благодаря чему сокращения матки усиливаются. В конечном итоге этот процесс переходит в роды, в ходе которых плод и плацента изгоняются. После изгнания плода раздражение механорецепторов и выброс окситоцина прекращаются.
Синтез гормонов задней доли гипофиза начинается в ядрах гипоталамуса на 3—4-м месяце внутриутробного периода, а на 4—5-м месяце они обнаруживаются в гипофизе. Содержание этих гормонов в гипофизе и их концентрация в крови постепенно увеличиваются к моменту рождения ребенка. У детей первых месяцев жизни антидиуретическое действие вазопрессина не играет существенной роли, лишь с возрастом его значение в удержании воды в организме увеличивается. У детей проявляется лишь антидиуретическое действие окситоцина, другие его функции выражены слабо. Матка и молочные железы начинают реагировать на окситоцин только после завершения периода полового созревания, т е после продолжительного действия на матку половых гормонов эстрогенов и прогестерона, а на молочную железу — гормона гипофиза пролактина.
Источник


