Внематочная беременность в брюшной полости симптомы

 Под понятием брюшной внематочной беременности подразумевается патологическое состояние, при котором происходит имплантация оплодотворённой яйцеклетки в любом из органов брюшной полости. При этом кровоснабжение и обеспечение питательными веществами плодного яйца происходит за счёт сосудов, питающих данный орган.
Под понятием брюшной внематочной беременности подразумевается патологическое состояние, при котором происходит имплантация оплодотворённой яйцеклетки в любом из органов брюшной полости. При этом кровоснабжение и обеспечение питательными веществами плодного яйца происходит за счёт сосудов, питающих данный орган.
Частота возникновения брюшной внематочной беременности составляет порядка 0,3% от общего количества случаев. С точки зрения опасности, внематочная беременность в брюшной полости относится к наиболее серьёзным патологиям, способным привести к летальному исходу.
Брюшной тип беременности характеризуется развитием только одного плода, хотя были отмечены случаи многоплодной беременности.
Классификация
В зависимости от механизма своего развития, брюшную внематочную беременность условно делят на 2 вида:
- Первичный вид. В данном случае процесс зачатия и дальнейшего развития проходит непосредственно в брюшной полости от начала до конца.
- Вторичный вид. Характерным является то, что зачатие и начальные этапы развития плодного яйца реализуются в просвете маточной трубы, после чего в результате трубного аборта зародыш может попасть в брюшную полость. В данном случае происходит переход от трубной беременности к полноценной брюшной.
К наиболее вероятным местам имплантации плодного яйца можно отнести:
- поверхность матки;
- селезёнка;
- область сальника;
- печень;
- петли кишечника;
- в области брюшины, выстилающей маточно-прямокишечное (Дугласово) углубление.
Если зародыш внедрился в область органа с малым кровоснабжением, то подобная беременность, как правило, заканчивается ранней гибелью плодного яйца. Если же кровоснабжения более чем достаточно, то беременность может продолжаться до поздних сроков. Стремительный рост плода в брюшной полости может послужить причиной серьёзного повреждения внутренних органов женщины, что повлечёт за собой массивное кровотечение.
Причины
Ключевую роль в формировании брюшного типа внематочной беременности играют любые патологические изменения в структуре и функциях маточных труб. Понятие “трубные патологии” является собирательным, и включает в себя следующие составляющие:
- Заболевания маточных труб воспалительного характера (гидросальпинкс, сальпингит, сальпингоофорит), могут послужить причиной внематочной беременности в случае их несвоевременного или неадекватного лечения.
- Оперативные вмешательства на маточных трубах или органах брюшной полости. В данном случае речь идёт о спайках, которые образуются после хирургических манипуляций.
- Врождённые аномалии и патологии маточных труб.
Поскольку брюшная внематочная беременность 2 вида может первоначально формироваться в маточной трубе, а затем уже в брюшной полости, то ей может не предшествовать ни одно из вышеперечисленных состояний. Причиной наступления такой беременности является самопроизвольный аборт, и выброс плодного яйца из маточной трубы в брюшную полость.
Признаки и симптомы
Если говорить об основных симптомах, которые могут беспокоить женщину при брюшном типе внематочной беременности, то в первом триместре и начале второго они могут абсолютно не отличаться от трубного типа беременности.
С увеличением срока беременности, женщину начинают беспокоить резкие болевые ощущения, связанные с ростом и подвижностью плода. Отдельно от этих симптомов, женщина может предъявлять жалобы на расстройства со стороны пищеварительной системы, среди которых можно выделить:
- резкая беспричинная тошнота;
- наличие рвотного рефлекса;
- расстройства стула;
- при наличии кровотечения могут наблюдаться проявления анемии.
Болевой синдром может быть разной степени интенсивности, вплоть до обморочного состояния.
Во время проведения осмотра, врач может наблюдать ряд следующих признаков:
- в процессе бимануального исследования, врач может пальпировать отдельные части плода, а также слегка увеличенную матку;
- в некоторых случаях могут наблюдаться кровянистые выделения из влагалища;
- при брюшном типе внематочной беременности тест с введением окситоцина не влечёт за собой сокращение матки.
Диагностика
Точное диагностирование брюшной внематочной беременности является довольно сложной задачей, которая редко осуществима на ранних сроках. Яркая клиническая картина данного патологического состояния появляется уже на более поздних сроках, когда идёт присоединение кровотечения на фоне повреждения внутренних органов. Золотым стандартом диагностики внематочной беременности брюшного типа является следующий комплекс мероприятий:
- Определение уровня хорионического гонадотропина (ХГЧ) в плазме крови. В данном случае будет наблюдаться явное несоответствие уровня гормона и предполагаемых сроков беременности.
- УЗИ исследование при помощи трансвагинального или трансабдоминального датчика, которое может определить наличие либо отсутствие имплантированного зародыша в полости матки.
- Акушерский осмотр женщины, позволяющий определить незначительное увеличение размеров матки, которое не соответствует предполагаемому сроку беременности.
В случае если брюшная внематочная беременность осложнилась внутренним кровотечением, может быть проведена пункция маточно-прямокишечного углубления через задний свод влагалища, которая определит наличие кровяного содержимого без признаков свёртывания.
В случае возникновения определённых сомнений по поводу достоверности диагноза, может быть назначено дополнительное рентгенографическое исследование брюшной полости в боковой проекции, способное визуализировать тень скелета плода на фоне тени позвоночника женщины. В качестве дополнительного и более современного метода диагностики используется компьютерная томография (КТ), а также МРТ.
И в качестве крайней меры, врачом может быть проведена диагностическая лапароскопия, позволяющая определить точное место локализации зародыша. Поскольку данный метод — это мини-операция, то и к его использованию прибегают в случае малой информативности всех вышеописанных мероприятий.
 Компьютерная (фото А) и магнитно-резонансная (фото В) томография брюшной полости и таза подтвердили, подтверждающие наличие брюшной внематочной беременности у 30-тилетней женщины.
Компьютерная (фото А) и магнитно-резонансная (фото В) томография брюшной полости и таза подтвердили, подтверждающие наличие брюшной внематочной беременности у 30-тилетней женщины.
Лечение
Удаление брюшной внематочной беременности производится исключительно под средством оперативного вмешательства. Будет проведена лапароскопия, или же лапаротомия, зависит от тяжести течения беременности, а также её срока. Во время проведения операции, производится извлечение плода без затрагивания плаценты. Быстрое удаление плаценты может спровоцировать массивное кровотечение, и привести к летальному исходу. В большинстве случаев, после извлечения плода, плацента отслаивается самостоятельно по истечению некоторого времени. В этот период женщина должна находиться под строжайшим контролем врачей.
В вопросе лечения брюшной внематочной беременности, использование консервативных методов (метотрексат) категорически запрещено. Применение цитостатиков повлечёт за собой ряд тяжёлых последствий для организма женщины, в частности септическое поражение на фоне быстрого отмирания плаценты.
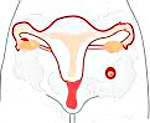
Брюшная беременность – беременность, при которой плодное яйцо имплантируется не в матке, а в брюшной полости. Факторами риска являются воспалительные заболевания придатков, операции на репродуктивных органах, длительное использование ВМС, генитальный инфантилизм, опухоли малого таза, эндокринные нарушения и стрессы. По своим проявлениям до возникновения осложнений брюшная беременность напоминает обычную гестацию. Существует высокая вероятность развития внутреннего кровотечения и повреждения органов брюшной полости. Диагноз выставляют на основании жалоб, анамнеза, данных общего и гинекологического осмотра и результатов инструментальных исследований. Лечение оперативное.
Общие сведения
Брюшная беременность – беременность, при которой эмбрион имплантируется не в полости матки, а в области сальника, брюшины или на поверхности органов брюшной полости. Составляет 0,3-0,4% от общего количества внематочных беременностей. Факторами риска развития брюшной беременности являются патологические изменения репродуктивной системы, возраст, стрессы и эндокринные нарушения. Исход зависит от места внедрения плодного яйца, уровня кровоснабжения и наличия крупных сосудов в области имплантации зародыша. Возможны гибель плода, повреждение крупных сосудов и внутренних органов. Брюшная беременность является показанием к срочному хирургическому вмешательству. Лечение данной патологии осуществляют акушеры-гинекологи.
Брюшная беременность
Причины брюшной беременности
Сперматозоид проникает в яйцеклетку в ампулярном отделе фаллопиевой трубы. В результате внедрения формируется зигота, покрытая блестящей оболочкой яйцеклетки. Затем зигота начинает делиться и одновременно продвигается по маточной трубе под влиянием перистальтических сокращений и колебаний ресничек трубного эпителия. При этом недифференцированные клетки эмбриона удерживаются общей блестящей оболочкой. Затем клетки разделяются на два слоя: внутренний (эмбриобласт) и наружный (трофобласт). Эмбрион вступает в стадию бластоцисты, попадает в полость матки и «сбрасывает» блестящую оболочку. Ворсины трофобласта глубоко погружаются в эндометрий — происходит имплантация.
Брюшная беременность возникает в двух случаях. Первый – если плодное яйцо на момент имплантации находится в брюшной полости (первичная брюшная беременность). Второй – если зародыш вначале имплантируется в маточной трубе, затем отторгается по типу трубного аборта, попадает в брюшную полость и повторно имплантируется на поверхности брюшины, сальника, печени, яичника, матки, кишечника или селезенки (вторичная брюшная беременность). Различить первичную и вторичную форму зачастую не представляется возможным, поскольку на месте первичной имплантации после отторжения зародыша образуется рубчик, не обнаруживающийся при проведении стандартных исследований.
Факторами риска развития брюшной беременности являются воспалительные заболевания яичников и маточных труб, спайки и нарушения сократительной способности труб в результате хирургических вмешательств, удлинение труб и замедление трубной перистальтики при генитальном инфантилизме, механическое сдавление труб опухолями, эндометриоз маточных труб, ЭКО и длительное использование внутриматочной спирали. Кроме того, вероятность возникновения брюшной беременности увеличивается заболеваниях надпочечников и щитовидной железы и при повышении уровня прогестерона, замедляющего трубную перистальтику. Некоторые авторы указывают на возможную связь брюшной беременности с преждевременной активизацией трофобласта.
У курящих женщин риск возникновения брюшной беременности в 1,5-3,5 раза выше, чем у некурящих. Это объясняется снижением иммунитета, нарушениями перистальтических движений маточных труб и отсроченной овуляцией. Некоторые исследователи указывают на связь между брюшной беременностью и стрессом. Стрессовые ситуации негативно влияют на сократительную активность фаллопиевых труб, вызывая антиперистальтические сокращения, в результате которых зародыш задерживается в трубе, прикрепляется на ее стенке, а затем после трубного аборта повторно имплантируется в брюшной полости.
В последние десятилетия все более актуальной становится проблема внематочной беременности (в том числе – брюшной беременности) у женщин, находящихся в позднем репродуктивном возрасте. Потребность построить карьеру, улучшить свое социальное и материальное положение побуждает женщин откладывать рождение ребенка. Между тем, с возрастом меняется гормональный фон, перистальтика труб становится менее активной, возникают различные нейровегетативные нарушения. У женщин старше 35 лет риск развития брюшной беременности в 3-4 раза выше, чем у женщин, не достигших возраста 24-25 лет.
Течение брюшной беременности зависит от особенностей места прикрепления зародыша. При имплантации в области со скудным кровоснабжением плод погибает. При прикреплении в месте с разветвленной сетью мелких сосудов зародыш может продолжать развиваться, как при обычной гестации. При этом вероятность появления врожденных пороков развития при брюшной беременности гораздо выше, чем при нормальной гестации, поскольку плод не защищен стенкой матки. Брюшная беременность крайне редко донашивается до положенного срока. При прорастании крупных сосудов ворсинами хориона возникают массивные внутренние кровотечения. Инвазия плаценты в ткань паренхиматозных и полых органов становится причиной повреждений этих органов.
Симптомы брюшной беременности
До возникновения осложнений при брюшной беременности выявляются те же симптомы, что и при обычной гестации. На ранних сроках наблюдаются тошнота, слабость, сонливость, изменение вкусовых и обонятельных ощущений, отсутствие менструаций и нагрубание молочных желез. При гинекологическом осмотре иногда удается обнаружить, что плод находится не в матке, а сама матка увеличена незначительно и не соответствует сроку гестации. В некоторых случаях клиническую картину брюшной беременности не распознают, а истолковывают, как многоплодную беременность, беременность при миоматозном узле или врожденных аномалиях развития матки.
В последующем пациентка с брюшной беременностью может предъявлять жалобы на боли в нижней части живота. При повреждении мелких сосудов наблюдается нарастающая анемия. Клинические проявления при повреждении внутренних органов отличаются большой вариабельностью. Иногда подобные осложнения при брюшной беременности принимают за угрозу разрыва матки, преждевременную отслойку плаценты или угрозу прерывания гестации. Выраженная слабость, головокружение, предобморочные состояния, потеря сознания, потемнение в глазах, повышенная потливость, боли в нижней части живота, бледность кожи и слизистых свидетельствуют о развитии внутреннего кровотечения – экстренной патологии, представляющей непосредственную опасность для жизни беременной.
Диагностика и лечение брюшной беременности
Ранняя диагностика брюшной беременности чрезвычайно важна, поскольку позволяет избежать развития опасных осложнений, устранить угрозу для жизни и здоровья пациентки. Диагноз устанавливается на основании данных гинекологического осмотра и результатов ультразвукового исследования. Чтобы избежать диагностических ошибок, исследование начинают с идентификации шейки матки, затем визуализируют «пустую» матку и плодное яйцо, расположенное в стороне от матки. При проведении УЗИ на поздних сроках брюшной беременности обнаруживают необычную локализацию плаценты. Плод и плацента не окружены стенками матки.
В сомнительных случаях осуществляют лапароскопию – малоинвазивное лечебно-диагностическое вмешательство, позволяющее достоверно подтвердить брюшную беременность и в ряде случаев (на ранних сроках гестации) удалить плодное яйцо без проведения объемной операции. На поздних сроках, при прорастании ворсин плаценты в органы брюшной полости, требуется лапаротомия. Объем хирургического вмешательства при брюшной беременности определяется локализацией плаценты. Может потребоваться ушивание или резекция органа, наложение кишечного анастомоза и т. д.
Прогноз для матери при раннем выявлении и своевременном оперативном лечении брюшной беременности обычно благоприятный. При поздней диагностике и развитии осложнений существует очень высокий риск неблагоприятного исхода (смерти в результате кровотечения, тяжелого повреждения внутренних органов). Вероятность благополучного донашивания брюшной беременности крайне мала. В литературе описаны единичные случаи успешного оперативного родоразрешения на поздних сроках гестации, однако подобный исход рассматривается как казуистический. Отмечается, что младенцы, появившиеся на свет в результате брюшной беременности, часто имеют аномалии развития.
Случай оперативного вмешательства при поздней диагностике брюшной беременности с живым новорожденным
По материалам: Gudu W., Bekele D. A pre-operatively diagnosed advanced abdominal pregnancy with a surviving neonate: a case report. Journal of Medical Case Reports 2015, 9:228
35‑летняя замужняя женщина поступила в стационар с жалобами на разлитые боли в животе и рецидивирующие мажущие кровянистые выделения из половых путей, сопровождающиеся тошнотой, потерей аппетита и эпизодической рвотой. Указанные симптомы беспокоили в течение 4 месяцев. Со дня последней менструации прошло около 9 месяцев, в последние 2 месяца пациентка отмечала болезненность при движениях плода. На медицинском учете по беременности не состояла. В анамнезе — 2 беременности, окончившиеся мертворождениями.
Публикация клинического случая осуществлялась с одобрения пациентки. Копия подписанного информированного согласия находится у главного редактора журнала «Journal of medical case reports».
При физикальном обследовании: кожа и видимые слизистые оболочки бледные, показатели дыхания и гемодинамики стабильны. Живот увеличен, при пальпации мягкий, умеренно болезненный, без защитного напряжения мышц. Пальпаторно легко определялись части тела плода, расположенного в поперечном положении. Признаков свободной жидкости в брюшной полости не было. Шейка матки твердая, гладкая, полностью закрытая. При аускультации прослушивалось сердцебиение плода.
При лабораторном исследовании была выявлена легкая анемия (Hb=100 г/л), остальные показатели — в пределах нормы. При УЗИ обнаружены несколько увеличенная пустая матка с тонким эндометрием и поперечно расположенный живой плод, соответствующий ~37‑й неделе гестации.
%BANNER2%
Между передней брюшной стенкой и частями плода не визуализировалось каких‑либо тканей (рис. 1). В области правого придатка матки выявлено образование 12 × 10 см с интенсивным кровотоком при допплерометрии. Признаков амниотической жидкости не обнаружено, однако в левом околоободочном кармане описано небольшое количество перитонеальной жидкости. Выставлен диагноз: прогрессирующая брюшная беременность на позднем сроке.
Врачи получили информированное согласие пациентки на оперативное вмешательство. Доступ осуществлен через срединный подпупочный разрез, в ходе операции беспрепятственно извлечен из брюшной полости живой окрашенный меконием плод мужского пола. Вес новорожденного составил 2600 г, оценка по шкале Апгар — 7–9 баллов, грубых врожденных аномалий при осмотре не выявлено. На видео, доступном по ссылке, представлен момент извлечения плода.
Доступ в тазовую полость был ограничен спайками между тканями плаценты, сальником и частью подвздошной кишки. После рассечения спаек на правом придатке матки была визуализирована тонкая хрупкая плацента с сетью переполненных кровью сосудов, соединенных с сосудами яичника, маточной трубы и широкой связки. Фимбриальный отдел правой трубы был загнут и вплетен в основание плаценты (рис. 2). Матка была увеличена, но в процесс не вовлечена, внешних патологических изменений не обнаружено (рис. 3). Оба яичника и левая маточная труба также были нормальными. Была проведена правосторонняя сальпингэктомия с перевязкой сосудов у основания плаценты. Плацента была полностью успешно удалена без значительной кровопотери. Оставлен абдоминальный дренаж. Пациентке проведена трансфузия 2 единиц (1 л) цельной крови. Послеоперационный период у женщины и ребенка протекал без осложнений, они были выписаны на пятый день.
Обсуждение
Внематочная беременность развивается в 1–2 % случаев от всех беременностей [1]. Более 90 % составляет трубная беременность, оставшиеся приходятся на долю яичниковой, брюшной, шеечной беременности, а также беременности, развившейся в послеоперационном рубце на матке [1]. Брюшная локализация встречается примерно в 1,4 % случаев внематочной беременности [1, 2]. Большинство из них вторичны: жизнеспособный эмбрион попадает в брюшную полость после трубного аборта или разрыва трубы [2]. В описанном случае, вероятнее всего, имел место трубный аборт, учитывая искривление правой трубы и вовлечение ее латеральной части в основание плаценты.
Клинические проявления брюшной беременности разнообразны, зависят от локализации и срока гестации [1]. Как и в ранее описанных случаях обнаружения брюшной беременности на поздних сроках, у представленной пациентки симптомы были неспецифичны и включали болезненность при шевелениях плода, боли в животе, легко пальпируемые части тела плода и его поперечное предлежание [2, 3–5]. Рецидивирующие маточные кровотечения могли быть связаны с ответом эндометрия на повышение уровня эстрогенов при беременности [1]. Описаны отдельные случаи брюшной беременности, манифестировавшей с картины острого живота и геморрагического шока [1, 2].
В обнаружении и верификации брюшной беременности поздних сроков имеет огромное значение настороженность врача и направленный диагностический поиск. Классическая находка при УЗИ — отсутствие эхо-признаков миометрия между материнским мочевым пузырем и плодом, имевшая место у описанной пациентки. Дополнительные признаки: плохая визуализация плаценты, маловодие и поперечное предлежание [1, 6]. Без тщательной оценки перечисленных признаков брюшная беременность может остаться незамеченной даже после серии УЗИ. Для подтверждения диагноза могут быть полезны КТ и МРТ, позволяющие различить анатомические структуры, место прикрепления плаценты и вовлеченные сосудистые соединения [7].
Выявление брюшной беременности на поздних сроках при живом плоде требует немедленного оперативного вмешательства, однако отношение врачей к отделению плаценты остается противоречивым.
В представленном случае отделение плаценты и перевязка питающих ее сосудов не представляли сложностей. Если плацента имплантирована в стенку органов брюшной полости или крупные сосуды, большинство авторов предлагает перевязку пуповины с последующим системным введением метотрексата либо без него [2, 6, 8]. Описаны редкие случаи успешной выжидательной тактики при брюшной беременности до достижения плодом срока жизнеспособности [9].
Прогноз для матери и плода при брюшной беременности обычно серьезный. Материнская смертность, обычно в результате неконтролируемого кровотечения, достигает 20 % [1]. Перинатальная смертность составляет 40–95 %, врожденные аномалии развития или деформации наблюдаются у 21,4 % плодов [10]. В описанном случае исход был благоприятным и для матери, и для ребенка. У женщины не было значительной интраоперационной кровопотери благодаря плаценте, легко доступной для удаления. Несмотря на отсутствие амниона, у новорожденного не было каких‑либо аномалий развития или деформаций. В данном случае выживание и развитие плода до достаточного срока стало возможным благодаря достаточной плацентарной поддержке, обеспеченной сосудами яичника, маточной трубы и широкой связки матки. Большую роль в благоприятном исходе сыграли также быстрая диагностика и своевременное оперативное вмешательство.
Заключение
Диагностированная на поздних сроках брюшная беременность — угрожающее жизни состояние, редко заканчивающееся рождением жизнеспособного ребенка. Врачебная настороженность, тщательная оценка клинических данных и не допускающее разночтений ультразвуковое исследование способствуют раннему выявлению данной патологии, особенно в отсутствие современных инструментальных методов визуализации. Своевременное хирургическое вмешательство способно предотвратить серьезные осложнения у матери и плода.
Библиография
- Molinaro TA, Barnhart KT. Abdominal pregnancy, cesarean scar pregnancy, and heterotopic pregnancy. UpToDate [last updated 16 January 2014]. https:// www. uptodate. com/ contents/ abdominal-pregnancy-cesarean-scar-pregnancy-and-heterotopic-pregnancy
- Nkusu Nunyalulendho D., Einterz E. M. (2008) Advanced abdominal pregnancy: case report and review of 163 cases reported since 1946. Rural Remote Health 8 (4):1087.
- Isah A. Y., et al. (2008) Abdominal pregnancy with a full term live fetus: case report. Ann Afr Med 7:198–9.
- Masukume G., et al. (2013) Full-term abdominal extrauterine pregnancy complicated by post-operative ascites with successful outcome: a case report. J Med Case Rep 7:10.
- Dahab A. A., et al. (2011) Full-term extrauterine abdominal pregnancy: a case report. J Med Case Rep 5:531.
- Beddock R., et al. (2004) [Diagnosis and current concepts of management of advanced abdominal pregnancy]. Gynecol Obstet Fertil 32:55–61. French.
- Ngene N. C., et al. (2014) Antepartum uterine rupture in a twin gestation presenting as an advanced extrauterine pregnancy in a patient with a previous lower segment caesarean section. Trop Doct 44:176–8.
- Oneko O., et al. (2010) Management of the placenta in advanced abdominal pregnancies at an East African tertiary referral center. J Womens Health (Larchmt) 19:1369–75.
- Rahaman J., et al. (2004) Minimally invasive management of an advanced abdominal pregnancy. Obstet Gynecol 103:1064–8.
- Stevens C. A. Malformations and deformations in abdominal pregnancy. (1993) Am J Med Genet 47:1189–95.

