Развитие ребенка с ягодичным предлежанием
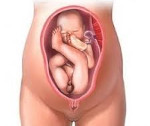

Ягодичное предлежание плода — это наиболее распространенный вариант тазового предлежания, при котором ребенок входит в малый таз ягодицами либо ягодицами и ступнями. Специфические симптомы отсутствуют, патология выявляется при выполнении наружного акушерского и вагинального исследований, планового УЗИ. До родов предпринимаются попытки повернуть плод головкой вниз. Способ родоразрешения выбирают с учетом данных о возрасте пациентки, повторности родов, размерах плода, обнаруженной акушерской, генитальной и экстрагенитальной патологии. Большинство беременностей завершают кесаревым сечением. При естественных родах зачастую применяют акушерские пособия и операции.
Общие сведения
Ягодичный вариант предлежания, согласно результатам исследований, выявляется в 2,6-4,9% случаях беременности. У многократно рожавших женщин такая акушерская патология диагностируется вдвое чаще, чем в первых родах. Поскольку при этом предлежании по родовым путям сначала проходят ягодицы либо ягодицы со ступнями ребенка, роды зачастую сопровождаются различными видами осложнений (повреждением мягких тканей, травматизацией ребенка, угрозой кислородного голодания). При этом существенно возрастает риск перинатальной смертности, предпочтительным способом разрешения беременности становится операция кесарева сечения. Ведение беременных и рожениц при разных ягодичных предлежаниях требует высокого профессионализма медицинского персонала.
Ягодичное предлежание плода
Причины
Обычно факторы, из-за которых плод не занимает естественное головное предлежание, остаются неизвестными. Однако специалисты в сфере акушерства и гинекологии выделяют ряд предпосылок, повышающих вероятность ягодичного предлежания. Такую акушерскую патологию могут спровоцировать:
- Недоношенность. Является самой частой предпосылкой ягодичного предлежания (около 20%). С одной стороны, это связано с началом родов до того, как плод успел повернуться на голову. С другой — с низкой массой и маленькой длиной ребенка, что обуславливает его повышенную подвижность.
- Многоплодная беременность. Многоплодие приводит к ягодичному предлежанию больше чем в 10% случаев. Когда в матке развивается не один, а несколько плодов, пространство для их свободного движения и поворота уменьшается. Кроме того, в таких ситуациях чаще наблюдается многоводие и гипотрофия плода.
- Повторные роды. Почти в 4% случаев ягодичное предлежание диагностируется у беременных, имеющих много родов в анамнезе. У этих женщин ослаблена мускулатура передней стенки живота, отмечается некоторая несостоятельность миометрия, обусловленная его анатомическими и нейротрофическими изменениями.
- Нарушение размеров или формы таза. Четвертая по распространенности причина ягодичного предлежания (до 1,5%). При суженном тазе или его аномальной форме подвижность плода несколько ограничена. В результате к 36-недельному сроку он так и не занимает наиболее безопасное для родов положение головкой вниз.
- Органическая патология репродуктивных органов. Физиологичному повороту плода могут препятствовать пороки строения матки (двурогая, седловидная матка), субмукозные узлы и другие новообразования в нижнем маточном сегменте, рубец после гинекологической операции или оперативного родоразрешения.
- Врожденные аномалии плода. Ягодичное предлежание чаще выявляют при гидроцефалии, анэнцефалии, синдроме Дауна, патологии развития органов пищеварения, сердца. Обычно речь идет о пороках, сопровождающихся увеличением размеров плода либо его отдельных частей или изменением их подвижности.
- Патология плодных оболочек и плаценты. Фиксации головки во входе в матку способна препятствовать предлежащая плацента. При маловодии и укорочении пуповинного канатика подвижность ребенка ограничена, а при многоводии — наоборот, в связи с повышенной подвижностью ему сложно удержаться в правильном положении.
- Дискоординированная родовая деятельность. В таких родах тонус миометрия неэффективно перераспределяется между различными участками матки. В итоге головка, являясь самой плотной и большой частью плода, отталкивается от области маточного зева, и ребенок переворачивается на ягодицы.
Ягодичное предлежание может стать проявлением «привычного тазового предлежания». По результатам некоторых наблюдений, в 10-22% случаев подобная акушерская патология развивается именно по указанной причине.
Патогенез
Ягодичное предлежание возникает на фоне несоответствия объема полости матки и величины плода. В нормальных условиях до 28-30 недели гестационного срока положение плода неоднократно меняется. Приблизительно к 36 неделе ребенок переворачивается головой вниз и именно так входит в роды. Однако при возникновении условий для повышенной подвижности (многоводие, недоношенность, ослабление брюшной и маточной мускулатуры) или, наоборот, ограничении пространства для движений (многоплодие, суженный таз, пороки развития, объемные процессы и т. п.) естественный поворот плода и его фиксация в физиологическом положении осложняются либо становятся невозможными.
Классификация
При определении варианта ягодичного предлежания учитывают то, как по отношению к внутреннему маточному зеву размещены ступни и ягодицы плода. Различают следующие виды предлежания:
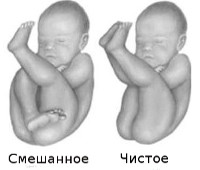
- Чистое ягодичное. Составляет до 63-68% тазовых предлежаний. В родовые пути входят ягодицы плода, а его ножки вытянуты вдоль туловища. Более характерно для первых родов.
- Смешанное ягодичное. Наблюдается в 20-23% случаев. В таз ребенок входит ягодицами и ножками, согнутыми в коленных суставах. Чаще возникает у повторно родящих.
После начала родовой деятельности один вид предлежания может смениться другим. В каждом третьем случае происходит переход ягодичного предлежания в ножное, что значительно ухудшает прогноз родов.
Симптомы ягодичного предлежания плода
Какой-либо субъективной симптоматики, свидетельствующей о таком предлежании, не существует. Обычно патологическое расположение плода выявляется во время наружного акушерского исследования, планового или внепланового УЗИ при беременности. То, что ребенок находится в положении ягодицами вниз, женщина может заподозрить, если у нее высоко стоит дно матки, а в верхней части органа прощупывается плотное округлое образование (головка плода). Некоторые беременные сообщают, что чувствуют более интенсивное шевеление и сильные толчки ребенка в нижней части живота.
Осложнения
Роды с ягодичным предлежанием плода представляют опасность как для ребенка, так и для роженицы. В 28-32% они наступают преждевременно при гестационном сроке до 34 недель. Показатели перинатальной смертности при этом в 4-5 раз больше, чем при головном предлежании. В этих родах вдвое чаще преждевременно изливаются околоплодные воды, плод страдает от интранатальной гипоксии, выпадает пуповина, отмечается слабость родовых сил, возникают послеродовые септические заболевания. Из-за меньших размеров предлежащей ягодичной части плод начинает изгоняться при не полностью открытом маточном зеве, что повышает вероятность травмы шейки матки или спастического сокращения ее мышц, осложняющего дальнейшее рождение головки.
В родах с разными вариантами ягодичного предлежания ребенок часто запрокидывает ручки, что требует выполнения дополнительных манипуляций. Поскольку рождающаяся головка прижимает пуповину к тазовым костям, возрастает риск гибели плода вследствие асфиксии. Наибольшую опасность для ребенка представляет чрезмерное разгибание головки, приводящее к возникновению субдуральных гематом, инсультов в мозжечок и разрывов его намета, спинальных травм в шейном отделе. Повышенной травматичностью также отличается большинство классических акушерских пособий при ягодичных предлежаниях.
Диагностика
Для подтверждения ягодичного предлежания применяют как физикальные, так и инструментальные методики исследований. При подобной патологии наиболее информативны:
- Наружный акушерский осмотр. Дно матки стоит высоко. Плотная, хорошо баллотирующая головка определяется вверху матки, а внизу пальпируется крупная не баллотирующая ягодичная часть неправильной формы. При аускультации биение сердца ребенка выслушивается в районе пупка и даже несколько выше.
- Влагалищное исследование. Через открытый маточный зев пальпируются мягкие ткани. Прощупывается крестец, ягодичная щель и половые органы ребенка. При смешанном виде ягодичного предлежания рядом с ягодицами находится стопа, при чистом — паховая складка. Позицию ребенка оценивают по положению крестца.
- Трансабдоминальное УЗИ. Результаты ультразвукового исследования особенно важны для выбора оптимальной врачебной тактики и успешного родоразрешения. Метод позволяет точно определить, насколько согнута или разогнута головка, как расположены ножки ребенка и пуповина.
По показаниям на этапе дородовой подготовки выполняют компьютерную и магнитно-резонансную пельвиометрию, амниоскопию. Для динамического мониторинга состояния плода дополнительно назначают кардиотокографию. Дифференциальная диагностика проводится с другими видами положений и предлежаний. При необходимости пациентку консультирует анестезиолог-реаниматолог и неонатолог.
Тактика при ягодичном предлежании плода
Консервативные методы
Для коррекции патологического положения плода на 32-37 неделе гестационного периода применяют специальные комплексы физических упражнений. Если отсутствуют противопоказания, на 37-38 неделе возможен наружный поворот на головку по Архангельскому, выполняемый под ультразвуковым контролем. Однако повышенный риск возникновения осложнений (отслойки плаценты, разрыва матки, преждевременных родов) ограничивает назначение такой манипуляции. В акушерский стационар беременную женщину обычно госпитализируют на 38-39 неделе. Выбор акушерской тактики зависит от вероятности осложненного течения родов. Метод родоразрешения определяется с учетом принадлежности пациентки к одной из трех групп риска:
- I группа. Высокий риск: ребенок предположительно весит свыше 3 600 г, таз сужен, возраст первородящей роженицы превышает 30 лет, выявлены признаки гипоксии и экстрагенитальная патология, влияющая на роды. Показано плановое кесарево сечение.
- II группа. Средний риск: роды могут быть осложненными. Необходим постоянный мониторинг родовой активности и состояния ребенка. При обнаружении первых признаков осложнений выполняется экстренное кесарево сечение.
- III группа. Малый риск: вес ребенка не превышает 3 600 г, женщина имеет таз обычных размеров, беременность протекала без осложнений, по последним данным УЗИ ребенок вступает в роды с согнутой головкой. Рекомендована стандартная схема наблюдения за родами.
Оперативное родоразрешение
При диагностировании ягодичного предлежания у первородящих ориентируются на ряд абсолютных показаний для планового хирургического родоразрешения. Оперативное вмешательство проводят при возрасте от 30 лет, перенашивании беременности, экстракорпоральном оплодотворении, суженном тазе, пороках репродуктивной системы, наличии рубца на матке, выявлении экстрагенитальных заболеваний, при которых важно выключить потужную активность, значительных нарушениях липидного обмена, ожидаемом весе плода до 2,0 кг и от 3,6 кг. Согласно статистике, роды при выявленном ягодичном предлежании завершаются кесаревым сечением не менее чем в 80% случаев.
Естественные роды
В естественных родах важно обеспечить качественный мониторинг их течения и акушерскую защиту промежности. Для снижения нагрузки на мягкие ткани возможно выполнение эпизиотомии. При смешанном и чистом ягодичном предлежании роды зачастую завершают классическим ручным пособием или пособием по Цовьянову. При возникновении состояний, угрожающих жизни ребенка и роженицы (гипоксия, затяжные роды и т. д.), производят форсированное родоразрешение с экстракцией плода за тазовый конец. По завершении родов с учетом высокой вероятности разрывов важно качественно выполнить осмотр мягких тканей родовых путей.
Прогноз и профилактика
При выборе правильной тактики ведения и подходящего способа родоразрешения прогноз родов у женщин с диагностированным ягодичным предлежанием плода благоприятный. В условиях регулярного наблюдения у акушера-гинеколога риск для роженицы и ребенка возрастает только в том случае, если роды начинаются преждевременно. Профилактические мероприятия предполагают раннюю постановку на учет в женской консультации, своевременное прохождение плановых УЗИ, выполнение по показаниям специальных упражнений, которые способствуют повороту ребенка на головной конец. Вторичная профилактика направлена на предупреждение возможных осложнений в родах.
Источник
Во время внутриутробного развития, ребенок может менять свое положение в полости матки и только к 30 неделе занимает то, в котором ему предстоит появиться на свет.
Исходя из того, какая часть его тела находится непосредственно возле маточного зева, выделяют головное и ягодичное предлежание плода.
Именно последнее считается самым сложным и встречается примерно в 3-4% случаев. Однако существует способы сделать так, чтобы малыш самостоятельно перевернулся, приняв оптимальное для родов положение.
Особенности ягодичного предлежания
Прежде, чем разобраться, как себе помочь, нужно понять, что значит ягодичное предлежание плода? Так называют состояние, когда ребенок находится в матке попой вниз. Существует 3 вида такого предлежания:
- чистое – ягодицы находятся внизу, а ножки вытянуты вдоль тела вверх;
- полное – малыш располагается сидя со скрещенными ногами;
- ножное – если одна или сразу обе ножки направлены вниз.
В основном, такая патология наблюдается у женщин с многоплодной беременностью или в случае преждевременного начала родовой деятельности. В таких ситуациях возникает риск выпадения пуповины.
Роды при ягодичном предлежании плода считаются сложными. В такой ситуации первыми появляются ягодицы или ножки ребенка, а голова в это время способна сдавливать пуповину, нарушая тем самым кровоснабжение малыша. Кроме того увеличивается риск получение ребенком родовой травмы.
Причины
Почему ребенок занимает неправильное положение в матке, точно сказать невозможно. Медики лишь выделяют предрасполагающие к этому факторы:
- Неправильное строение половых органов у беременной;
- Наличие любых новообразований в полости матки (фиброма и т. д.);
- Многоводие;
- Нарушение маточного тонуса;
- Несоответствие размеров головки плода и ширины таза мамы;
- Недоношенность плода;
- Некоторые врожденные патологии (хромосомные нарушения, гидроцефалия, нарушение в формировании и развитии сердца, почек и других органов плода);
- Укороченная пуповина;
- Неправильное расположение или предлежание плаценты.
Примерно у каждой второй женщины, с диагностированным ягодичным предлежанием плода, никаких видимых причин патологии не выявляют. Вместе с тем, если женщина также появилась на свет в ягодичном предлежании, существует большая вероятность того, что и ей придется рожать с таким предлежанием.
Если во время первой беременности у женщины было выявлено ягодичное предлежание, то вероятность того что и в последующую беременность ситуация повторится, равна 20%.
Признаки
Никаких симптомов ягодичного предлежания плода нет. Выявить такое состояние может только врач, во время УЗИ или наружного осмотра.
Если диагностировано ягодичное предлежание плода на 20 неделе, то причин для беспокойства нет, так как малыш может еще свободно двигаться и постоянно менять свое положение ( о развитии в этот период читайте в статье: 20 неделя беременности>>>).
Важно! А ягодичное предлежание плода на 32 неделе – это уже повод предпринять меры, которые могут помочь малышу перевернуться вниз головой, заняв правильное положение в матке. При этом, следует регулярно посещать врача, который сможет проверить, увенчались ли ваши попытки успехом или над этим еще нужно поработать.
Родоразрешение
Как уже говорилось, роды с ягодичным предлежанием плода считаются самыми сложными. И как рожать в таком случае, зависит от многих факторов.
Чаще всего, врачи склоняются к проведению планового кесарева сечения. Но многие из них уверены и в том, что осложнения при естественных родах связаны не столько с предлежанием, сколько с недостаточным опытом врача или заболеваниями у женщины или ребенка.
Чтобы определиться с тем, как будут проходить роды, врачи используют специальную шкалу. Рожать естественным путем женщина может, если:
- беременность одноплодная или многоплодная, но в ягодичном предлежании находится только один из плодов;
- масса плода не превышает 3,5 кг;
- прямых показаний к проведению кесарева сечения у женщины нет;
- размер таза роженицы определен, как нормальный;
- шейка матки зрелая;
- состояние плода удовлетворительное.
Роды в таких случаях проходят поэтапно:
- рождается нижняя часть примерно до уровня пупка;
- акушер освобождает туловище до уровня лопаток;
- происходит выход плечиков;
- последней выходит головка.
По статистике, во время естественных родов, в каждом третьем случае возникает показание к проведению экстренного хирургического вмешательства.
Прямым показанием к проведению плановой операции являются:
- масса плода более 3,5 кг;
- разогнутая головка;
- узкий таз женщины;
- ножное предлежание;
- слабая родовая деятельность;
- перенашивание;
- нарушение роста или развития плода;
- с момента излития вод прошло более 12 часов;
- наличие в матки рубцов или новообразований;
- многоплодная беременность с неправильным положением обоих плодов;
- отслойка или предлежание плаценты;
- травма или гибель малыша в предыдущих родах у женщины.
Если во время осмотра гинеколога или после проведения УЗИ было выявлено ягодичное предлежание и врач счел возможными естественные роды, бояться этого не стоит.
Рядом с вами всегда будет бригада квалифицированных специалистов, которые, в случае необходимости, всегда смогут помочь вашему малышу появиться на свет абсолютно здоровым. Читайте статью по теме: Как побороть страх родов?>>>.
В некоторых случаях, при естественных родах, могут возникнуть осложнения:
- слабая родовая деятельность, даже после медикаментозной стимуляции;
- выпадение пуповины или ранний отход вод, что может спровоцировать кислородное голодание малыша;
- сложность с выходом головки, что обычно связано с запрокидыванием ребенком рук.
Готовясь к родам при ягодичном предлежании, медики всегда учитывают возможность таких осложнений. Поэтому, при их возникновении, они всегда готовы оказать роженице и малышу квалифицированную помощь.
Можно ли исправить ягодичное предлежание
Есть данные о том, что у женщин, у которых плод находился в ягодичном предлежании, после определенных действий, малыш принял правильное положение в матке. Для этого можно:
- подносить к нижней части живота источник музыки, стимулируя малыша приблизиться к нему головкой (читайте статью по теме: Музыка при беременности>>>);
- светить на нижнюю часть живота фонариком, побуждая ребенка повернуться головкой к источнику света;
- выполнять специальные упражнения.
Выполнять упражнения при тазовом предлежании плода нужно не ранее 35 недели. Это связано с тем, что малыш может вновь вернуться в неправильное положение. Для этого подходят такие упражнения:
- Лежа на полу на боку, через каждые 10 минут поворачиваться на противоположный бок. За 1 раз нужно делать 3-4 поворота. В день упражнение следует выполнять 3 раза;
- Лечь на спину. Под таз подложить подушку так, чтобы поясница была приподнята над полом примерно на 30 см. Принять такое положение, чтобы линия плечи-поясница-таз была ровной. Задержаться в таком положении;
- Встав на четвереньки, вес тела перенеся на локти. Живот и промежность максимально расслабить. Задержаться в таком положении.
Выполнение этих простых упражнений нередко помогает малышу принять правильно положение, в котором он беспрепятственно сможет появиться на свет.
Если и вы оказались среди тех 3% женщин, у которых выявлено ягодичное предлежание плода, важно взять себя в руки и сделать все возможное для того, чтобы ребенок занял правильное положение головкой вниз.
Однако, если сделать до родов вам этого не удалось, доверьтесь врачам. У них есть опыт принятия таких родов, и они всегда готовы вам помочь.
Читайте также:
- Как родить без разрывов
- Как правильно тужиться?
- Психологическая подготовка к родам
Источник

