Лапароскопический серкляж шейки матки до беременности
Истмико-цервикальная недостаточность – это частая причина поздних выкидышей и преждевременных родов. Она возникает в 9% всех беременностей и в 15-42% при невынашивании. Для коррекции состояния в позднем сроке применяют акушерский пессарий, а в более раннем или на этапе планирования можно использовать цервикальный серкляж.
Особенности процедуры

Серкляж шейки матки при беременности – это способ устранения истмико-цервикальной недостаточности при помощи наложения швов. Первые признаки патологии могут появляться уже в 12 недель гестации. С увеличением срока риск позднего выкидыша или преждевременных родов также будет нарастать. Внутренний зев раскрывается, шейка матки укорачивается, в какой-то момент происходит разрыв плодных оболочек и запускаются роды.
Серкляж выполняют специальными нитями или лентами – их вшивают вокруг цервикса и затягивают. Возникает механическое препятствие раскрытию шейки. Перед родами швы удаляют, но у женщин, планирующих повторные беременности, шовный материал сохраняют. Ребенка в этом случае извлекают путем кесарева сечения.
В последние десятилетия рак шейки матки и тяжелые степени дисплазии диагностируются в молодом возрасте у женщин, которые еще не рожали. Им проводится ампутация влагалищной части цервикса, глубокая конизация, трахелэктомия. Состояние половых органов после хирургических вмешательств создает высокий риск преждевременных родов из-за истмико-цервикальной недостаточности (ИЦН). Наложить швы через влагалище будет невозможно, поэтому таким пациенткам гинекологи предлагают сделать серкляж шейки матки до беременности лапароскопическим путем. Швы не станут препятствием для зачатия, но не дадут раскрыться внутреннему зеву раньше срока.
Кому и в каком сроке
Метод устранения ИЦН подбирается по неделям беременности. Серкляж можно провести с профилактической целью уже в 12-14 недель, если в анамнезе были поздние выкидыши или преждевременные роды. После обязательного УЗИ в 22 недели, на котором были обнаружены признаки укорочения шейки, серкляж выполняют до 26 недели.
В третьем триместре для пролонгирования гестации описываемый метод не применяют, а используют акушерский пессарий и лекарственную терапию.
Показания для серкляжа шейки матки следующие:
- укорочение менее 25 мм в сроке 16-26 недели;
- поздние выкидыши в анамнезе, преждевременные роды;
- отсутствие цервикса или его небольшая длина после реконструкции.
При постановке на учет и в период наблюдения за беременной формируются группы риска по развитию ИЦН. Таки женщинам необходимо дополнительное внимание, чтобы вовремя заметить патологические изменения и провести необходимую процедуру. В группу риска входят:
- женщины с травмами шейки в анамнезе;
- гиперандрогения;
- врожденные аномалии половых органов;
- экспульсии ВМС в анамнезе;
- привычное невынашивание беременности;
- генитальный инфантилизм;
- системные заболевания соединительной ткани;
- беременность двойней;
- ЭКО;
- многоводие;
- рождение крупных детей и предположительно большой вес ребенка в текущей беременности.
Лапароскопический серкляж шейки матки является более надежным способом фиксации. Его используют по показаниям. К методике прибегают, если попытка наложить швы через влагалище не удалась или в прошлом уже проводилось ушивание вагинальным путем, которое оказалось неэффективным. Женщинам, у которых в период гестации есть признаки укорочения цервикса, и при этом возникла необходимость для лапароскопической операции по иному поводу, проводят одномоментно две операции, чтобы на оказывать дополнительной нагрузки на организм.

При угрозе преждевременных родов применяется экстренный серкляж. Его проводят при сочетании следующих условий:
- раскрытии более чем на 20 мм и менее 40 мм, но отсутствии видимых схваток;
- преждевременном сглаживании шейки на 50%, но длине более 15 м;
- пролабировании плодного пузыря.
В чем отличия разных типов серкляжа
В гинекологической практике разработано много вариантов серкляжа. Доступ к шейке может быть:
- влагалищный – манипуляция проводится в стандартном положении Тренделенбурга на кресле, используется местное обезболивание или спинальная анестезия;
- абдоминальный серкляж – доступ к шейке осуществляется через переднюю брюшную стенку, изначально для этого делали лапаротомный разрез, но после развития лапароскопии для наложения швов достаточно нескольких проколов в брюшной стенке.
Вагинальный серкляж проводят одним из трех способов, рекомендованных клиническими протоколами Министерства здравоохранения:
- Серкляж шейки матки по Макдональду без диссекции тканей.
- Двойной П-образный внутрислизистый шов в области внутреннего зева по методу Любимовой в модификации Мамедалиевой.
- Высокий цервикальный шов по методу Широдкара.
При проведении серкляжа по Макдональду шов накладывают насколько возможно близко к месту соединения цервикса со сводом влагалища. Рассечение тканей при этом не делают.
П-образный шов накладывают в месте, где слизистая оболочка переднего свода влагалища переходит в экзоцервикс. Для работы применяют синтетические нити. Прокол производится на 0,5 см в правую сторону от срединной линии через всю толщину шейки, с выходом иглы на ее задней стороне. Затем прокалывают через задний свод влагалища левее от срединной линии, выкол проходит на передней части шейки. Симметрично накладывается второй стежок. Каждый шов затягивается отдельным узлом.
Метод Широдкара применяется реже из-за высокого риска осложнений и травматичности. Предварительно отслаивается мочевой пузырь и прямая кишка от тканей влагалища. Плюс этой методики в том, что шов можно расположить максимально близко к внутреннему зеву. Нити постепенно стягивают спереди и сзади, чтобы утянуть шейку и разрезы на слизистой оболочке.
По проведенным исследованиям, ни один из методов не имеет видимых преимуществ в эффективности предупреждения преждевременных родов, но способ Широдкара часто сопровождается следующими осложнениями:
- кровотечение;
- травма мочевого пузыря;
- гематомы;
- инфицирование.
Трансабдоминальный шов накладывают шелковой или монофиламентной нитью. Распространение получил серкляж шейки матки мерсиленовой лентой, в настоящее время этот материал более предпочтителен, но выбор всегда остается за оперирующим врачом. Манипуляция проводится в сроке не позднее 25 недель. Также у женщины не должно быть признаков инфекции, а по результатам скрининга в 1 триместре ребенок здоров и без генетических отклонений.
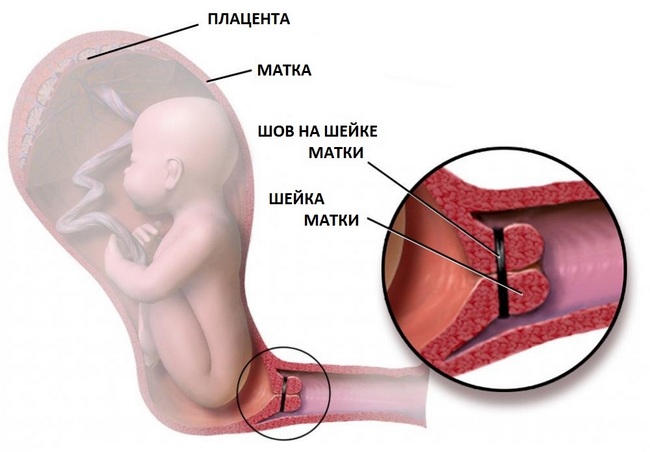
Для лапароскопического серкляжа на передней брюшной стенке делают несколько разрезов длиной 2,5-3 см, через которые в полость малого таза вводят видеоаппаратуру и манипуляторы. Операция проходит практически бескровно. Мерсиленовая лента или нити вшиваются максимально близко к внутреннему зеву и обеспечивают надежную фиксацию. Натяжение шва регулируют таким образом, чтобы через цервикальный канал проходил расширитель Гегара №5.
В каких случаях манипуляция невозможна
Метод коррекции ИЦН подбирают индивидуально. Для серкляжа существуют следующие противопоказания:
- разрыв плодных оболочек;
- признаки инфекции у матери;
- хориоамнионит;
- влагалищное кровотечение;
- гипертонус матки или схватки;
- срок беременности менее 12 недель;
- врожденные пороки плода, несовместимые с жизнью.
После разрыва плодных оболочек наложение серкляжа невозможно из-за риска развития родовой деятельности или инфицирования плода. В этом случае беременность можно максимально пролонгировать, если применять адекватную антибиотикотерапию, назначить препараты для созревания легких плода. Тактика подбирается индивидуально и зависит от срока гестации, состояния плода и беременной.
При пролабировании плодного пузыря есть угроза его разрыва. Но и в этом состоянии возможно наложение швов. Предварительно в шейку матки вставляется катетер Фолея и раздувается, чтобы немного вправить амнион. После этого накладывают шов, а воздух из катетера постепенно выпускают. Некоторые специалисты практикуют амниоцентез под контролем УЗИ, чтобы откачать небольшое количество околоплодных вод и уменьшить давление на оболочки. Но этот способ увеличивает риск преждевременного разрыва плодного пузыря.
Правила подготовки
Перед проведением операции необходима тщательная подготовка беременной, чтобы снизить риски послеоперационных осложнений. Обязательны следующие методы исследования:
- клинические анализ крови и мочи;
- резус-фактор и группа крови;
- глюкоза;
- коагулограмма;
- биохимический анализ, включающий электролиты, печеночные ферменты, белковые фракции;
- обследование на сифилис, ВИЧ, гепатит С;
- ЭКГ;
- мазок из влагалища;
- цитологическое исследования мазка цервикального канала, если он не удален.
Если имеются отклонения от нормы, необходима их коррекция в короткие сроки. Лейкоциты в мазке говорят о воспалительном процессе во влагалище, поэтому беременной назначается местная противовоспалительная терапия. Во время операции возможно назначение профилактических доз антибиотиков.
Женщинам с резус-отрицательной группой крови, которые беременны от резус-положительного мужчины, необходима профилактика конфликта с плодом. При отсутствии у пациентки антител для сенсибилизации внутримышечно вводится антирезус-иммуноглобулин в дозировке 1500 МЕ.
Возможные осложнения
Вероятность возникновения осложнений после серкляжа и их характер зависит от срока беременности и акушерской ситуации. Индикаторами неблагоприятного исхода являются:
- признаки инфекции;
- серкляж после 22 недель;
- пролабирование плодного пузыря;
- симптомы прерывания беременности.
Манипуляция может привести к осложнениям различной степени тяжести. Чаще всего присоединяется инфекция, которая может локализоваться во влагалище, распространиться на амнион (хориоамнионит), в тяжелых случаях перейти в сепсис. Воспаление плодных оболочек вызывает их преждевременный разрыв. Нет точных связи наложения швов и риска инфекционных осложнений, т. к. у женщин с ИЦН часто встречается хроническое воспаление половых органов.

Нити изготавливаются из инертных материалов, но это не предотвращает развитие дисбиоза влагалища или кольпита. Инородное тело всегда становится фактором, увеличивающим риск инфицирования.
Шейка матки содержит большое количество сосудов, поэтому всегда есть риск кровотечения или формирования гематомы.
Другими осложнениями являются:
- дистоция шейки матки;
- разрыв цервикса;
- шеечно-влагалищные свищи.
Особенности родов
Профилактический серкляж, наложенный через влагалище, удаляют в сроке 36-37 недель. Для процедуры не требуется обезболивание. Раннее удаление шва проводится у женщин с начавшимися схватками. Если родовой процесс запустился, а шов остался, возможно прорезывание нитей в шейку.
Серкляж, которые проводили лапароскопическим путем, не удаляется, а роды ведутся путем кесарева сечения. Во время операции удалить нити или ленту также невозможно из-за их глубокого врастания в ткани. Поэтому таким женщинам последующие роды также проводят через кесарево.
Экстренно удаляют швы при развитии хориоамнионита, сепсиса, кровотечения или после преждевременного отхождения околоплодных вод.
Беременным со швами на шейке необходимо каждых 2 недели посещать врача и осматриваться на кресле, чтобы вовремя заметить формирование осложнений. Половая жизнь при ИЦН запрещена, т. к. создает риск инфицирования и запуска родовой деятельности. Чтобы предупредить развитие инфекционных осложнений, беременным проводят профилактику вагинита.
Источник
Медведев Михаил Владимирович // 29 Июля 2017
Содержание
- Что такое серкляж?
- Какие бывают виды серкляжа
- Показания для серкляжа
- Показания для лапароскопического серкляжа
- Обезболивание
- Где проводят
- Длительность нахождения в стационаре
- Необходимые анализы
Что такое серкляж?
Цервикальный серкляж — хорошо известная хирургическая процедура, проводимая во время беременности и, иногда, вне беременности. Он включает в себя наложение шва вокруг шейки матки с целью ее механической поддержки и снижения риска позднего выкидыша либо преждевременных родов.
Состояние, при котором польза серкляжа имеет достаточно убедительные доказательтсва — так называемая истмико-цервикальная недосстаточность (ИЦН) при которой происходят либо выкидыши в сроке 18-22 недели без особых схваток, часто повторные, либо ранние преждевременные роды с 22 недель по такому же сценарию. ИЦН составляет менее 1% беременных и 8% всего привычного невынашивания во втором триместре
Группы риска развития ИЦН
- Травмы шейки матки в анамнезе
- Гиперандрогения
- Пороки развития матки
- Дисплазия соединительной ткани
- Генитальный инфантилизм
- Экспульсии ВМС в анамнезе
- Привычное невынашивание
- Беременность, наступившая после индукции овуляции гонадотропинами
- Многоплодная беременность
- Повышенная нагрузка на шейку матки во время беременности (многоплодие, многоводие, крупный плод)
На рисунке ниже показан наложенный серкляж (справа)
- Серкляж впервые описан в 1902 году
- Методика Широдкара в 1955
- Методика Мак Дональда в 1963
- Трансабдоминальный серкляж предложен Бенсоном и Дарфи в 1965
- Абдоминальная методика модифицирована Vecchietti в 1975
- Лапароскопический серкляж в 1998 предложен Scibetta
Какие бывают виды серкляжа:
По срокам выполнения выделяют:
Серкляж до беременности
Плановый серкляж в 12-14 недель
Ургентный серкляж (до 23 недель беременности, в редких случаях позже
Также серкляжи разделяются по доступу через который они выполняются: вагинальный или лапароскопический (который сейчас заменил лапаротомный). На сегодняшний день в мире выполняется в основом три вида серкляжа:
- Методика Мак Дональда
- Методика Широдкар
- Лапароскопический серкляж
На рисунке ниже схематически изображены уровни размещения петли для разных методик серкляжа. Как видно на схеме, наиболее высокий уровень наложения петли при абдоминальном (лапароскопическом) серкляже. По-видимому, надежность серкляже также зависит от этого — чем выше, тем более эффективно.
На рисунке ниже показана методика Мак Дональда — наиболее простая, дешевая, но, на мой взгляд, наименее эффективна
Далее продемонстрирована методика Широдкар, которая в сочетании с применением специальной мерсиленовой ленты, делает данную процедуру методом выбора
Показания для серкляжа:
Профилактический серкляж в 12-14 недель показан при:
- Короткой шейке матки по данным УЗИ с 16 до 24 недель (менее 25 мм). Это показание конкурирует с назначением препаратов прогестерона и пессариями. Многие считают показанием для наложения серкляжа длину шейки матки менее 15 мм
- Выкидыши во втором триместре либо ранние преждевременные роды без особых схваток, которые начались с большого отркытия шейки матки и подтекания околоплодных вод
Ургентный (героический) серкляж показан при ситуации, когда у беременной обнаружили открытие шейки матки и пролабирующий во влагалище плодный пузырь
- Сложнее выполнить
- Нужно заправить пролабирующий плодный пузырь (мокрый тупфер, катетер Фолея)
- Пациентка должна находиться в положение Тренделенбурга
- Лучше ввести в мочевой пузырь 600 мл физ раствора
- Оптимально использовать индометацин – токолитик и уменьшает продукцию мочи плодом, соответственно, количество о/вод
- Некоторые рекомендуют также амниоцентез с забором некоторого количества околоплодных вод. Это позволяет легче вправить плодный пузырь и проверить околоплодные водыы на наличие инфекции — хориоамнионита
Лапароскопический доступ хоть и более сложен технически, имеет массу преимуществ:
- лучше качество визуализации, т.к. все видно в увеличенном виде, можно «подойти» лапароскопом вплотную к интересующей анатомической области
- лучше контроль гемостаза (меньше кровоточивость) за счет точечного использования коагуляции и гемостатического эффекта пневмоперитонеума (газ, находящийся под давлением в брюшной полости, сдавливает мелкие сосуды, особенно венозные)
- меньшая инвазивность
- лучшая косметичность и меньшее количество осложнений
- Есть основания считать, что он более надежен, чем вагинальный
Показания для лапароскопического серкляжа:
- Врожденное укорочение шейки матки или ее отсутствие (после реконструкции)
- Состояние после ампутации либо глубокой конизации шейки матки
- Состояние после трахелэктомии (операции по поводу рака шейки матки с сохранением матки)
- Состояние после неудачной попытки наложения серкляжа через влагалище
- Состояние после наложения вагинального серкляжа, когда он оказался не эффективным
- Ситуации, когда есть другие показания для лапароскопии и серкляж делается потому, что все равно нужна лапароскопия
Методы обезболивания при серкляже:
- Общее обезболивание с ИВЛ
- При вагинальном серкляже допустимо местное обезболивание
Длительность пребывания в больнице:
- от 1 до 3-5 и боее дней в зависимости от ситуации
Где проводят серкляж:
- исключительно в стационаре
Какие анализы необходимы (приказ №620 МЗ Украины):
- Группа крови, резус
- Общий анализ крови + тромбоциты
- Общий анализ мочи
- Глюкоза крови
- Коагулограмма
- Электролиты, белки, печен., почечн. комплекс
- Кровь на RW, ВИЧ, HbsAg
- ЭКГ, терапевт (по показаниям)
- Флюорография (вне беременности)
- Мазок из влагалища
- Цитограмма шейки матки (кроме пациенток с отсутствием шейки матки)
Медведев М.В.

Источник
Из журнала пользователя
Ксения Неважно
17 ноября 2015, 15:09
Благодаря замечательной бэбирушки Валечке, я узнала, что существует такое чудо, как наложение швов ДО БЕРЕМЕННОСТИ!!! Так как проблема ИЦН для меня очень актуальна, я загорелась этим вопросом, но все гинекологи, с которыми я встречалась чуть ли не крутили пальцем у виска, мол что за бред?!
Так вот, наконец то я узнала, что это такое благодаря статье, написанной в инстаграмм доктором Норманович Т.О( гл.врач мпц мать и дитя).Делюсь с вами, возможно она будет для вас полезна.
«·Лапароскопическая коррекция ИЦН Как правило хирургическую коррекцию шейки матки проводят до 23 недель беременности вагинальным доступом ( т. е. через влагалище), путем наложения циркулярного шва мерсиленовой лентой. ❗️ В клинической практике встречаются случаи, когда, в силу различных обстоятельств, пациентке невозможно наложить швы на шейку матки традиционным доступом.
В последние годы, благодаря большому развитию скриннинговых программ по выявлению рака шейки матки, увеличилось число пациентов репродуктивного возраста перенесших органосохраняющие операции (конизации, ампутации шейки матки, трахелэктомия) по поводу начальных стадий заболевания. У такой группы пациентов отсутствует влагалищная порция шейки матки. Лапароскопическая коррекция истмико-цервикальной недостаточности проводится с 10-11 до 15-16 недель беременности. Пациентка находится на стационарном лечении в течение 5-7 дней после операции. В настоящее время мы рассматриваем возможность наложение лапароскопических швов до наступления беременности, что нивелирует риски потерь при наложении швов во время беременности. ???? Впервые использовать абдоминальный доступ для коррекции истмико-цервикальной недостаточности начали в 60-е годы в Швеции.
В современной медицине бурно развиваются эндоскопические хирургические методики, которые являются альтернативой открытым хирургическим вмешательствам и позволяют уменьшить дискомфорт после операции, а также сократить сроки выздоровления. Лапароскопия сейчас- это один из основных видов хирургической операции на внутренних органах. Название «лапароскопия» происходит от двух греческих слов laparo — живот и skopeo — смотреть. Основным отличием лапароскопии от обычной хирургической операции является то, что она проводится через относительно небольшое отверстие, в то время, как для обычной хирургической операции нужны достаточно большие разрезы. Конечно, ограничение манипулирования во время лапароскопических операций требует большого искусства хирургаМедицинское оборудование, с помощью которого проводятся лапароскопические операции является достаточно дорогостоящим, и требует прохождения специальной профессиональной подготовки врача-эндоскописта. Но все это полностью компенсируется теми преимуществами, которые имеет лапароскопия перед обычными хирургическими операциями на органах брюшной полости. ????К нам обратилась пациентка, 38-ми лет, с диагнозом — беременность 6-7 недель, невынашивание беременности в анамнезе. В 2007 году у пациентки были оперативные роды. Во время беременности выявлен рак шейки матки и через 7 недель после родоразрешения пациентке была проведена трахелэктомия в онкологическом центре. В 2011 году в сроке 17-18 недель произошел самопроизвольный выкидыш в связи с ИЦН. Во время следующей беременности в сроке 9-10 недель пациентке была произведена лапароскопическая коррекция ИЦН. Операция и послеоперационный период протекали без осложнений. На 7-ые сутки пациентка была выписана. В настоящее время у пациентки 18-19 недель беременности. ????????????????????????После перенесенной в 2006 году пластики шейки матки, к нам обратилась пациентка 43-х лет. Предыдущие роды окончились в 28 недель в связи с пролабированием плодного пузыря. На сроке 14-15 недель пациентке было произведено лапароскопическое наложение швов на шейку матки. В настоящее время у пациентки успешная беременность — 30-31 неделя. ???? Пациентка 32 — х лет обратилась после перенесенной в 2007 году ампутации шейки матки по поводу рака. На сроке 12 недель было произведено лапароскопическое наложение швов на шейку матки. Беременность удалось сохранить. Новый метод лапароскопической коррекции ИЦН, конечно же, не является панацеей, но имеет ряд преимуществ при невозможности наложения швов вагинальным доступом, то есть со стороны влагалища, к тому же швы при данной операции накладываются в области перешейка, что является наиболее надежным способом и соответствует современному подходу к ведению и сохранению беременности.»
Теперь я знаю, что мне невозможно сделать такую операцию… только обычные швы и пессарий)
Подпишись на канал baby.ru в
Другие статьи на эту тему
Актуальные посты
Источник


