Прегравидарная подготовка к беременности что это такое
Планирование беременности – важный этап, от которого зависит здоровье и развитие будущего малыша. Не только женщина, но и мужчина должен принимать участие в этом процессе. Прегравидарная подготовка к беременности – тщательно спланированная последовательность действий обоих будущих родителей по обследованию и оздоровлению организма.
Прегравидарная подготовка к беременности минимизирует риски осложнения беременности и пороков развития плода
Основные этапы прегравидарной подготовки к беременности
Отказа от вредных привычек и курса витаминов не всегда достаточно для полной подготовки к желанной беременности. Чем старше супружеская пара, тем дольше и щепетильнее должно быть планирование. Особенно если в анамнезе женщины были:
- неразвивающаяся беременность;
- самопроизвольное прерывание беременности;
- аборт;
- пороки развития плода;
- хирургическое вмешательство на матке;
- хронические заболевания.
Оптимальный срок для начала прегравидарной подготовки – за 7–10 месяцев до планируемой беременности.
Основные этапы:
- Глубокое медицинское обследование супругов, которое включает в себя сбор анамнеза, диагностические процедуры, сдачу анализов, консультационные беседы со специалистами в области репродуктологии, генетики.
- Психологическая и физическая подготовка супружеской пары.
- Подготовка женщины к успешному вынашиванию беременности.
- Составление индивидуального календаря с указанием благоприятных для зачатия дней.
Выполнение подготовительных действий потребует от супружеской пары сплоченности, вовлеченности, материальных и временных затрат, но итогом этого процесса станет рождение здорового, полноценного, долгожданного малыша.
Что включает в себя глубокое медицинское обследование на этапе планирования
Основные принципы подготовки – комплексное обследование и оздоровление организма
Комплексное обследование супружеской пары перед зачатием начинается с похода к врачу-терапевту. Именно этот специалист сможет подобрать необходимый на начальном этапе перечень анализов. Далее женщине следует посетить врача-гинеколога, а супруг отправляется к андрологу.
Комплексное обследование включает в себя:
- консультация специалистов;
- биохимический и общий анализ крови и мочи;
- определение группы крови;
- анализы на инфекции, передающиеся половым путем, ВИЧ, торч-комплекс;
- диагностика и лечение хронических заболеваний;
- коррекция проблем с функциональным слоем эндометрия у женщины;
- посещение генетика.
Консультация генетика обязательна в следующих случаях:
- отягощенная наследственность одного их супругов;
- отягощенный анамнез прошлых беременностей;
- присутствует кровная связь между супругами;
- когда жене более 35 лет, а муж старше 50 лет.
Супругам нужно быть готовыми к тому, что анализы на инфекции, передающиеся половым путем, и венерические заболевания проводят путем взятия мазка из цервикального канала, влагалища и уретры.
Обследование будущего отца у врача-андролога является обязательным, даже если у мужчины отсутствуют жалобы и никогда не было проблем со здоровьем. Важным показателем успешного зачатия является качество семенной жидкости. Ее исследование – спермограмма – позволяет оценить подвижность и качество сперматозоидов.
На качество мужского биоматериала негативно влияет алкоголь, табакокурение, прием наркотических и психотропных веществ, стресс, сидячий образ жизни.
Негативное влияние на качество генетического материала мужчины оказывает чрезмерное тепло – сиденье с подогревом, баня.
Будущая мать подвергается более тщательному обследованию, которое включает в себя:
- осмотр врачом-гинекологом с помощью кольпоскопа и мазок;
- ультразвуковая диагностика органов брюшной полости на предмет патологических образований, качества эндометрия, строения матки;
- анализы на гормоны;
- гемостазиограмма;
- эндокринологическое обследование щитовидной железы: ультразвуковая диагностика, гормоны ТТГ и Т4;
- гистология внутриматочной жидкости;
- обследование на предмет аутоиммунных заболеваний.
Максимально допустимый срок активного планирования ребенка – два года. Если в течение этого периода зачатия не произошло, следует обратиться к специалисту.
Принципы подготовки к зачатию
Сплоченность супружеской пары в вопросе планирования – важный момент плодотворной подготовки
Когда обследования пройдены, анализы сданы и полученные результаты дают основание приступить к активному планированию, супружеской паре даются некоторые рекомендации. Их соблюдение поможет настроить будущих родителей на позитивный лад, подготовить организм к вынашиванию и рождению.
Основные принципы второго этапа подготовки:
- ведение здорового образа жизни;
- достаточная физическая активность;
- отказ от вредных привычек;
- правильное питание, обогащенное необходимыми для организма витаминами и минералами;
- отказ от консервантов, красителей;
- спокойная атмосфера в семье, избегание конфликтов;
- минимизация стрессовых ситуаций;
- улучшение иммунитета;
- профилактика вирусных и инфекционных заболеваний.
Кроме подготовки организма рекомендуется чтение специализированной литературы, посещение курсов, общение со специалистами, которые настроят будущих родителей на рождению ребенка психологически, придадут уверенности и оптимизма.
Если в результате обследования были выявлены заболевания или патологические процессы у одного из супругов, следует приступить к их лечению. Не рекомендуется приступать к активному планированию при наличии сложностей со здоровьем.
Календарь благоприятных для зачатия дней
К запланированной беременности следует подходить с максимальной ответственностью. И даже когда все обследования пройдены, рекомендации выполнены и впереди только приятные хлопоты и ожидание, не следует пускать ситуацию на самотек. Ускорить наступление долгожданной беременности поможет индивидуальный календарь благоприятных дней для зачатия. С его помощью женщина сможет точно определить дни овуляции и действовать максимально своевременно.
Зачать ребенка возможно только в дни овуляции. В среднем ее наступление приходится на 10–15-й день от начала цикла, но окончательная дата зависит от индивидуальных особенностей женского организма и ее месячного цикла.
У женщин до 30 лет количество овуляторных циклов в течение года достигает 10. С возрастом их количество сокращается, об этом нужно помнить на этапе планирования и не отчаиваться, если беременность не наступает в первые месяцы.
Для определения точной даты овуляции существует несколько способов:
- Ультразвуковая диагностика. Сложность этого метода в том, что для точного определения дня овуляции следует посетить клинику, и не один раз. В первой фазе цикла с помощью УЗИ проводится фолликулометрия – не менее трех посещений. Затем диагностируется наличие овуляторной жидкости – факт состоявшейся овуляции. Но точность этого метода довольно высока и позволяет предугадать наступление овуляции с точностью до шести часов.
- Экспресс-тест. Он проводится в домашних условиях и обладает высокой точностью. Тест-полоски можно приобрести в любой аптеке и в течение пяти минут получить результат с достоверностью до 99%. Проводить тест рекомендуется не менее пяти раз за цикл. Определить дату начала тестирования можно по формуле « Х-17=Y», где Х – количество дней в цикле, а Y – день цикла, когда следует провести первый тест. Подробная инструкция по выполнению процедуры прилагается к каждому тесту.
- График базальной температуры. Суть метода в ежедневном измерении ректальной температуры. Проводится исключительно утром, сразу после пробуждения, не вставая с постели. Информативным мониторинг становится после трех месячных циклов непрерывных измерений. Норма температуры составляет до 36 градусов, в период овуляции на графике отмечается резкий скачок до 37 градусов. Точность метода зависит от индивидуальных особенностей женского организма.
- Календарь месячного цикла. Этот метод не учитывает индивидуальных особенностей, подходит для женщин со стабильным циклом в 26–30 дней и указывает на возможную овуляцию в период с 10 по 17 день от начала месячных.
- Анализ цервикальной жидкости. Проводится самостоятельно, в домашних условиях. Метод основан на знании биологических процессов, происходящих в женском организме в той или иной фазе месячного цикла. Суть его в том, что после менструации у женщины наступает «сухой» период. А при приближении овуляции отмечаются жидкие, прозрачные, умеренные выделения, которые становятся более густыми и тянущимися в момент овуляции. По характеру цервикальная жидкость напоминает белок свежего яйца.
Кроме указанных методов некоторые особенно чувствительные женщины отмечают у себя повышенную сексуальную активность, позитивный настрой и эмоциональный подъем в день овуляции.
Планируя беременность, каждая семейная пара мечтает о здоровом, полноценном малыше. В их силах сделать все возможное, чтобы максимально снизить риски врожденных пороков и аномалий развития плода. Прегравидарная подготовка к беременности – хорошее подспорье в этом вопросе.
Смотрите также: анализы при подготовке к беременности
Источник
Здоровье ребенка начинает формироваться во внутриутробном периоде и во многом определяется здоровьем родителей и течением беременности. Прегравидарная подготовка – это комплекс диагностических, профилактических и лечебных мероприятий, по подготовке организма к полноценному зачатию, вынашиванию и рождению здорового ребенка.
Современная прегравидарная подготовка предполагает три основных этапа. Первым этапом проводится периконцепционная оценка репродуктивного здоровья супружеской пары: медико-генетическое консультирование, которое позволяет еще до зачатия оценить вероятность возникновения врожденных аномалий у плода; клиническое обследование, обязательно включающее диагностику урогенитальных и TORCH-инфекций; оценка соматического статуса женщины и при необходимости его коррекция; санация очагов инфекции (табл. 1). Второй этап включает применение, как минимум за 3 мес. до наступления беременности, витаминно-минеральных комплексов, содержащих в качестве обязательных компонентов фолиевую кислоту, йод и антиоксиданты, что значительно снижает риск рождения детей с врожденными аномалиями развития. Кроме того, применение витаминно-минеральных комплексов в период зачатия снижает частоту раннего токсикоза и угрозу прерывания беременности в I триместре. Третий этап включает раннюю диагностику беременности в целях оптимального ведения ранних сроков, своевременного выявления факторов риска осложненного течения беременности и профилактики осложнений [1].
Прегравидарная подготовка необходима всем парам, планирующим беременность, но особое значение приобретает при отягощенном репродуктивном анамнезе (бесплодие различного генеза, невынашивание беременности, рождение детей с пороками развития, мертворождение, гинекологическая и соматическая патология родителей).
Основная концепция прегравидарной подготовки: здоровые родители – здоровый ребенок. Здоровый образ жизни включает несколько компонентов: правильное, сбалансированное питание, физическую активность, личную гигиену, отказ от вредных привычек и проживание в экологически безопасной местности.
На первом этапе прегравидарной подготовки всем парам, планирующим беременность, рекомендуются комплексное обследование и меры профилактики:
• определение группы крови и резус-фактора;
• терапевтическое обследование (осмотр, анализы крови и мочи, измерение артериального давления, флюорография), подбор адекватной терапии хронических заболеваний;
• скрининг системы гемостаза (коагулограмма), по показаниям – обследование на врожденные и приобретенные тромбофилии, гипергомоцистеинемию;
• оценка степени риска беременности и родов для женщины при наличии хронических заболеваний;
• консультация и при необходимости лечение у стоматолога и отоларинголога;
• обследование обоих партнеров на инфекции, передающиеся половым путем, ВИЧ, гепатиты В и С;
• анализ крови на антитела к TORCH-инфекциям (краснухе, токсоплазмозу, цитомегаловирусу, вирусу простого герпеса). В случае отсутствия антител к краснухе рекомендуется проведение вакцинации, после чего целесообразно отложить наступление беременности на 6 мес.;
• отказ от гормональных контрацептивов за 3 мес., удаление внутриматочного контрацептива за 5–6 мес. до планируемого зачатия;
• ведение здорового образа жизни: сбалансированное питание с достаточным содержанием овощей и фруктов в рационе, умеренная регулярная физическая нагрузка, прогулки на свежем воздухе, избегание стрессовых ситуаций;
• отказ от вредных привычек (курение, алкоголь и т. д.) обоих родителей;
• для мужчины – исключение дополнительных факторов, ухудшающих сперматогенез: посещения бани, ношения тесной одежды, езды на велосипеде и т. д.;
• создание благоприятного психоэмоционального климата в семье [1].
Поскольку в современных условиях обеспечить сбалансированное питание очень сложно, а компенсировать дефицит витаминов и микронутриентов только за счет питания практически невозможно, были разработаны витаминно-минеральные комплексы, необходимые для подготовки организма к зачатию и полноценному вынашиванию беременности.
Второй этап комплексной прегравидарной подготовки включает прием витаминно-минеральных комплексов с антиоксидантами как минимум за 3 мес. до предполагаемого зачатия, профилактику фолат-зависимых пороков развития, йодопрофилактику, коррекцию гормональных, метаболических нарушений и тромбофилических состояний.
Отрицательное воздействие факторов окружающей среды и нерационального образа жизни опосредовано так называемым оксидативным (окислительным) стрессом, вызывающим разнообразные негативные реакции в организме.
Оксидативный (окислительный) стресс – общепатологическая реакция, проявляющаяся нарушением баланса между прооксидантами и компонентами системы антиоксидантной защиты (рис. 1). Центральным звеном окислительного (оксидативного) стресса является перекисное окисление липидов, являющихся компонентами всех клеточных мембран. Беременность сопровождается дополнительной потребностью в антиоксидантах для борьбы с оксидативным стрессом, при этом действие свободных радикалов и других агентов оксидативного стресса может превышать антиоксидантную буферную способность матери и растущего плода, что сопровождается повреждением и апоптозом клеток [2, 3]. Этот механизм приводит к таким осложнениям, как прерывание беременности, преждевременные роды, преждевременный разрыв плодных оболочек, преэклампсия, плацентарная недостаточность, синдром задержки роста плода, врожденные пороки развития плода, железодефицитная анемия [4–7].![Рис. 1. Оксидативный стресс и антиоксиданты [8] Рис. 1. Оксидативный стресс и антиоксиданты [8]](https://www.rmj.ru/upload/medialibrary/fea/889-2.png)
В рамках подготовки к беременности (минимум за 3 мес.) рекомендуется прием витаминно-минеральных комплексов, содержащих как витамины с антиоксидантной активностью – С, Е, β-каротин, так и минералы (коантиоксиданты) – селен, цинк, медь, кальций, железо и др., что способствует благоприятному зачатию и снижению частоты осложнений беременности, особенно в старшем репродуктивном возрасте (старше 35 лет) и при наличии хронических заболеваний [3, 5, 8].
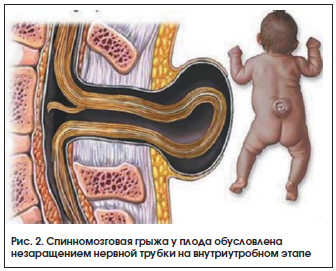
Огромное значение для профилактики врожденных пороков развития и нормального течения беременности имеет адекватное поступление фолиевой кислоты, необходимой для регулирования экспрессии генов, синтеза и метилирования ДНК, синтеза транспортной РНК, ряда незаменимых аминокислот, синтеза эритроцитов, метаболизма гомоцистеина [9, 10]. В рандомизированном двойном слепом исследовании Czeizel et al. [11] показано, что применение фолиевой кислоты в составе витаминно-минеральных комплексов до зачатия (периконцепционная профилактика фолат-зависимых врожденных пороков развития) и в I триместре беременности позволяет предотвратить большую часть (около 90%) дефектов нервной трубки (рис. 2), а также около 40% врожденных пороков сердца [11]. 
Минимальная суточная доза фолиевой кислоты для женщин репродуктивного возраста – 400 мкг, минимальная доза для беременных – 600 мкг, а оптимальная суточная доза для беременных – 800–1000 мкг [9–11]. Такая суточная доза фолиевой кислоты входит в состав современных витаминно-минеральных комплексов для беременных. Концентрация фолатов в плазме крови и эритроцитах, необходимая для эффективной профилактики дефектов нервной трубки у плода, достигается приемом фолиевой кислоты около 12 нед., соответственно периконцепционная профилактика фолат-зависимых пороков развития должна быть начата не менее чем за 12 нед. до предполагаемого зачатия [9, 10]. При гипергомоцистеинемии, мутациях ферментов генов фолатного цикла или рождении в анамнезе детей с дефектами нервной трубки на этапе периконцепционной профилактики и во время беременности проводится высокодозная терапия – дозу фолиевой кислоты увеличивают до 4000 мкг (4 мг) [9]. В исследовании Venn et al. [12] показано, что применение более дорогого L-метилфолата (метафолина 600 мкг, фолиевой кислоты 400 мкг) не дает существенных преимуществ в уровне фолатов в плазме крови и эритроцитах по сравнению со стандартным назначением фолиевой кислоты [12].
Согласно современным представлениям, на этапе прегравидарной подготовки показан скрининг тиреоидной функции женщины – определение уровня тиреотропного гормона и свободного тироксина (рис. 3). Развитие плода на протяжении, как минимум, I триместра беременности, в котором происходит формирование большинства структур нервной и других систем, обеспечивается исключительно тиреоидными гормонами беременной, и в это время продукция тиреоидных гормонов щитовидной железой женщины должна возрасти примерно на 30%. Однако это возможно только при адекватном поступлении в организм йода [13, 14]. Если щитовидная железа еще до беременности функционировала, используя все свои компенсаторные возможности, то требуемого физиологического повышения уровня тиреоидных гормонов не происходит [14, 15].![Рис. 3. Дифференциальная диагностика гипер- и гипотиреоза при скрининге тиреоидной функции [16] (ТТГ – тиреотропный гормон, T4 – свободный тироксин) Рис. 3. Дифференциальная диагностика гипер- и гипотиреоза при скрининге тиреоидной функции [16] (ТТГ – тиреотропный гормон, T4 – свободный тироксин)](https://www.rmj.ru/upload/medialibrary/572/889-4.png)
Важнейшим компонентом комплексных препаратов для прегравидарной подготовки является йод [17]. Недостаток йода в организме испытывают более 1,5 млрд жителей планеты. По данным ВОЗ, как минимум 50 млн человек на земном шаре имеют предотвратимые церебральные нарушения, обусловленные недостатком йода в организме [18]. В России около 85% населения проживают в регионах с дефицитом йода. Дефицит йода при беременности нарушает развитие мозга плода (уменьшение массы головного мозга), вызывает образование зоба, приводит к различным нарушениям нейропсихической сферы в постнатальном развитии (косоглазие, снижение памяти, трудности обучения, концептуального и числового мышления) [19].
Рекомендуемая суточная норма потребления йода составляет для беременных 220 мкг/сут, для кормящих – 290 мкг/сут [20]. Беременным и кормящим рекомендуется дополнительный ежедневный прием 150 мкг йода в составе витаминно-минеральных комплексов [21]. Поскольку в большинстве случаев причиной гипотироксинемии является относительный дефицит йода, дополнительный прием препаратов йода часто позволяет избежать назначения тироксина [22].
Биологические функции йода у беременной, плода, а также у репродуктивно активных женщин в прегравидарный период и в период послеродовой реабилитации проявляются гораздо слабее, если дефицит йода сочетается с дефицитами таких микронутриентов-синергистов, как селен, витамин А, витамины группы В, цинк, медь, железо [17, 23].
В настоящее время уделяется большое внимание роли врожденных и приобретенных тромбофилических состояний в генезе многих осложнений беременности. Различные формы наследственной тромбофилии встречаются у 15% белых европейских женщин, при этом они составляют >50% в структуре причин всех венозных тромбоэмболических осложнений (ВТЭО) при беременности [24]. Обследование на наследственные тромбофилии показано на этапе планирования беременности или при первой явке в женскую консультацию на ранних сроках беременности пациенткам с ВТЭО в анамнезе, ВТЭО у родственников первой линии, потерей плода после 10 нед. беременности, привычным невынашиванием, тяжелой задержкой развития плода (ЗРП) или плацентарной недостаточностью в анамнезе, тяжелой преэклампсией, HELLP-синдромом в анамнезе [25].
К наследственной тромбофилии высокого риска, требующей профилактической антикоагулянтной терапии, относятся (рис. 4):![Рис. 4. Схема влияния наследственных тромбофилий на систему гемостаза [26] Рис. 4. Схема влияния наследственных тромбофилий на систему гемостаза [26]](https://www.rmj.ru/upload/medialibrary/667/889-5.png)
• гомозиготная мутация фактора V Leiden G506 A (мутация Лейдена) (редко в популяции);
• гомозиготная мутация гена протромбина G20210А (редко в популяции);
• сочетание гетерозиготных мутаций факторов V (частота в популяции 3–15%) и протромбина (частота 2%);
• дефицит антитромбина (АТ-III) (частота 1:5000);
• дефицит протеина C (частота 2–3:1000);
• дефицит протеина S (частота 2:1000);
• дефицит протеина Z (витамин К-зависимый кофактор инактивации фактора Хa) [25].
При выявлении мутаций генов ферментов фолатного цикла необходим контроль уровня гомоцистеина, при гипергомоцистеинемии на этапе прегравидарной подготовки назначаются препараты фолиевой кислоты (высокодозная терапия) и витамины группы В (В6, В12), при выявлении гиперкоагуляции – антикоагулянтная терапия.
На этапе планирования беременности целесообразно диагностировать приобретенные тромбофилические состояния – антифосфолипидный синдром (АФС). Обследование на АФС показано пациенткам с ВТЭО в анамнезе, привычным невынашиванием, внутриутробной гибелью плода, тяжелой преэклампсией в анамнезе (родоразрешение до 34 нед.), тяжелой ЗРП или плацентарной недостаточностью в анамнезе [25]. При АФС в организме матери вырабатываются и циркулируют в крови антитела (IgA, IgG, IgM) к фосфолипидам клеточных мембран тромбоцитов, в результате возникает дисбаланс системы гемостаза, что может потребовать антикоагулянтной терапии уже на этапе планирования беременности.
В таблице 2 представлены относительные риски акушерских осложнений, ассоциированных с рядом наследственных и приобретенных тромбофилий [27].![Таблица 2. Акушерские осложнения, ассоциированные с некоторыми наследственными и приобретенными тромбофилиями [27] Таблица 2. Акушерские осложнения, ассоциированные с некоторыми наследственными и приобретенными тромбофилиями [27]](https://www.rmj.ru/upload/medialibrary/b2f/889-6.png)
На этапе прегравидарной подготовки для повышения вероятности естественного зачатия целесообразно использовать цифровой тест на овуляцию Clearblue Digital, который позволяет определить в менструальном цикле 2 дня, наиболее благоприятных для наступления беременности. Цифровой тест на овуляцию Clearblue Digital основан на определении уровня лютеинизирующего гормона, является более точным, чем календарный и температурный методы, и дает безошибочно четкие результаты на цифровом дисплее. В проведенных исследованиях было показано, что применение цифрового теста на овуляцию Clearblue Digital повышает вероятность наступления беременности на 77% [28].
Третий этап прегравидарной подготовки включает раннюю диагностику беременности. Оптимальным современным методом ранней диагностики беременности является цифровой тест на беременность Clearblue Digital с индикатором срока в неделях, точность теста в определении срока беременности близка к точности УЗИ. В проведенных исследованиях подтверждено, что результаты теста в 97% случаев совпадают с последующими данными скринингового УЗИ (11–14 нед.). Тест можно использовать за 4 дня до ожидаемого начала менструации, при этом 98% результатов, подтверждающих беременность, получены за день до ожидаемого начала менструации, 97% – за 2 дня, 90% – за 3 дня и 65% – за 4 дня. Ранняя диагностика беременности позволяет разработать тактику оптимального ведения ранних сроков, своевременно выявить факторы риска осложненного течения беременности и провести профилактику возможных осложнений.
Заключение
Таким образом, на современном этапе прегравидарная подготовка отличается комплексным подходом и способствует наступлению беременности с оптимальными показателями, предупреждает развитие гестационных осложнений и позволяет улучшить перинатальные исходы, а соответственно улучшить здоровье популяции в целом.
Источник

