Норма аи при беременности по неделям

21 апреля 2016 г.
Толкование показаний УЗИ проводится двумя специалистами – врачом, который проводит ультразвуковое исследование, и ведущим гинекологом. Врач УЗИ выдает заключение с установленным сроком беременности и сведениями об имеющихся патологиях развития плода либо их отсутствии. Гинеколог же проводит оценку степени патологий и решает, что делать беременной дальше.
Для чего нужно УЗИ во время беременности
Проведение ультразвукового анализа вызвано необходимостью исследования ребенка в утробе на предмет его патологий или их отсутствия.
УЗИ на ранних сроках проводится для установления наличия беременности и ее срока, количества плодных яиц. Такой путь исследования полезен тем, что может выявить внематочную беременность – опасное состояние, которое требует незамедлительного вмешательства врачей, вплоть до хирургических методов. Если же с помощью УЗИ данная патология будет выявлена на начальных сроках, у беременной есть возможность избежать хирургического вмешательства.

На этапе первого скрининга (11-13 недель) изучаются стенки матки, сама матка и ее придатки, а также рассматриваются следующие показатели роста зародыша:
- хорион – он вносит свой вклад в развитие плаценты;
- желточный мешочек — важная составляющая для развития зародыша.
На последующих сроках УЗИ помогает выявить существующие патологии, такие как отслойка плаценты, угроза выкидыша, повышенный тонус матки. Именно своевременная диагностика отклонений помогает их устранить и избежать последующих осложнений.
При втором скрининге исследуется ряд показателей, которые затем нужно будет расшифровать:
- рассматривается матка, маточные трубы и состояние яичников;
- проводится фетометрия, с помощью которой устанавливаются размеры отдельных частей плода и оценивается их соответствие срокам беременности;
- изучается состояние органов, связывающих ребенка с матерью (плацента, пуповина), оценивается структура околоплодных вод;
- анализируется состояние внутренних органов ребенка.
На этом УЗИ могут прослеживаться некоторые патологии, такие как маловодие или слишком низкое прикрепление плаценты. Благодаря УЗИ можно установить как излечимые, так и неизлечимые пороки плода.
Третий скрининг проводится в следующих целях:
- выявление серьезных пороков развития плода, которые на ранних сроках не могут быть обнаружены;
- определение предлежания плода (ягодичное или головное);
- определение массы тела ребенка;
- оценка риска неправильного формирования головного мозга;
- обследование на предмет обвития пуповиной;
- оценка сердцебиения плода — учащенное или редкое;
- оценка роста плода;
- оценка риска развития сердечных пороков у плода.
На УЗИ в третьем триместре уже можно посмотреть легкие малыша и их готовность к работе в обычной среде в случае преждевременных родов. При последнем скрининге уделяют большое внимание черепу, отслеживаются такие отклонения, как волчья пасть, заячья губа и т.д.
Накануне самих родов УЗИ позволяет узнать некоторые нюансы, которые могут быть важны для самого процесса родов. В частности, только благодаря УЗИ можно со 100% точностью увидеть обвитую пуповину, а это является очень важным аспектом в родовом процессе, ведь она может стать угрозой как для здоровья малыша, так и для его жизни.
Некоторым беременным назначают УЗИ чаще положенного. К таким беременным относятся те, у кого есть в наличии: сахарный диабет, заболевания крови и лимфы, отрицательный резус-фактор.
Расшифровка УЗИ плода
Уже начиная с 11 недели беременности допускается обнаружение патологий плода. В России определены два основных стандартных протокола, по которым ведется расшифровка данных.
Эти исследования ведутся на 11–13 неделе беременности и на 19–22 неделе. Для того чтобы точнее расшифровать данные, нужно знать нормы развития плода на разных этапах вынашивания.
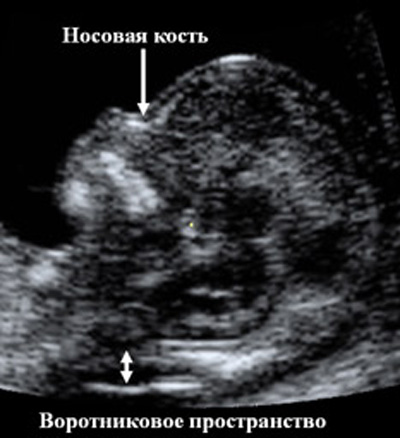
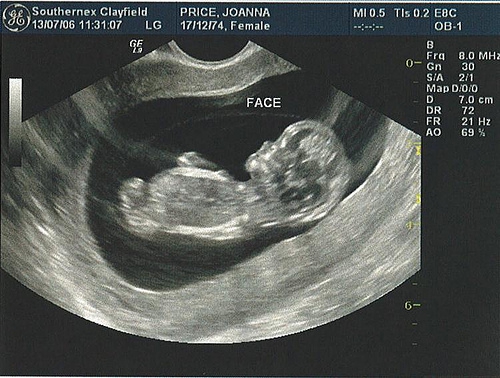
Первый скрининг плода. В это время проводится детальный осмотр воротниковой зоны плода — участок между тканями и кожей в районе шеи. Толщину воротниковой зоны обозначают аббревиатурой ТВП. В норме ТВП не должна превышать 2,7 мм.
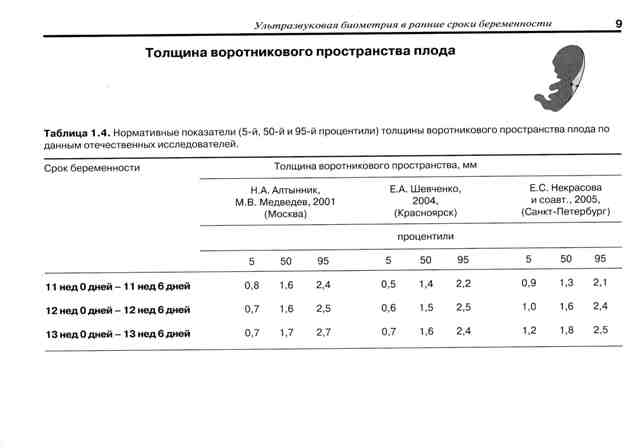
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.
Носовая косточка — еще один параметр, который исследуется в это время. В норме косточка должна визуализироваться.
Срок беременности в неделях | Нормативное значение длины кости носа, мм |
10-11 неделя | определяется |
12-13 неделя | 2,0-4,2 |
14-15 неделя | 2,9-4,7 |
Еще один показатель, который измеряется на данном этапе – КТР (копчико-теменной размер плода).
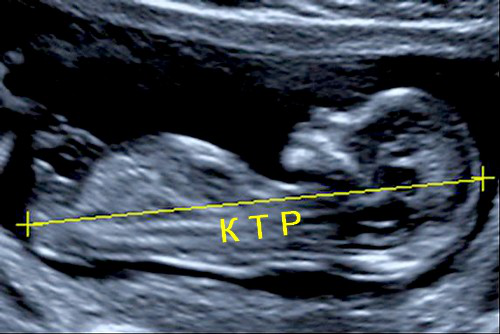
Для малыша на 11–13 неделе нормой считается КТР в пределах 45-80 мм.
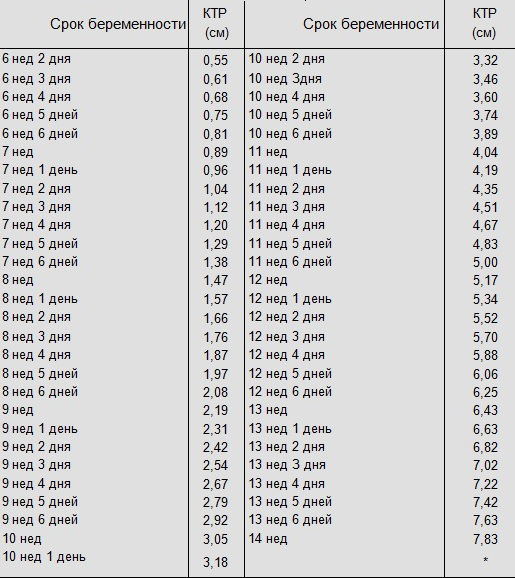
Помимо КТР, врач оценивает бипариетальный и лобно-затылочный размеры плода. Первый представляет собой расстояние от одного виска головы до другого и в норме составляет до 28 мм. Второй — расстояние от лобной до затылочной кости — в норме не превышает 31 мм.

* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.
Отдельно врач оценивает диаметр плодного яйца…
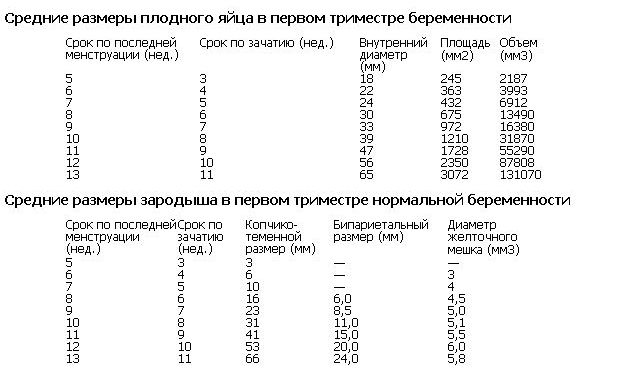
… и высчитывает частоту сердечных сокращений (ЧСС).

Если показатели не соответствуют норме, беременной рекомендуют пройти консультацию генетика и дополнительное обследование.
Второй скрининг плода
Нормы развития плода во втором триместре указаны в таблице:
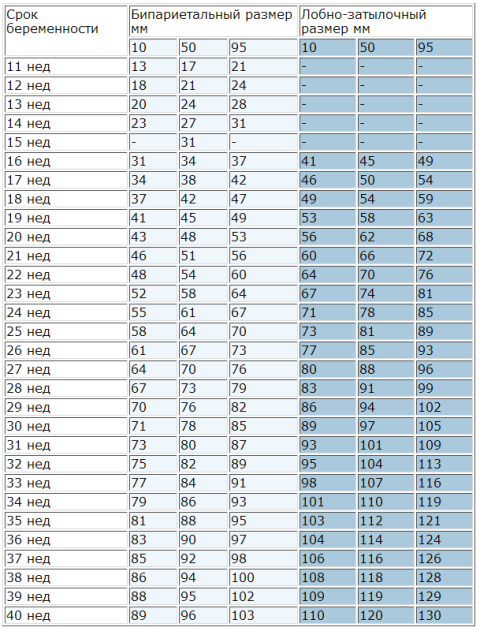
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.

Если имеются какие-либо изменения в этих показателях, можно предположить отклонения в развитии ребенка в утробе. Кстати, при втором скрининге плод просматривается значительно лучше, чем при первом, поэтому врач может судить уже не только о генетических отклонениях, но и об иных пороках (они записываются отдельно в протоколе обследования).
Третий скрининг плода
В рамках третьего скрининга оцениваются такие параметры малыша, как рост, вес, бипариетальный размер головы, длина бедра и грудной клетки. Нормы перечисленных параметров описаны в таблице выше. Ниже представлены нормальные показатели БПР и ЛЗР.
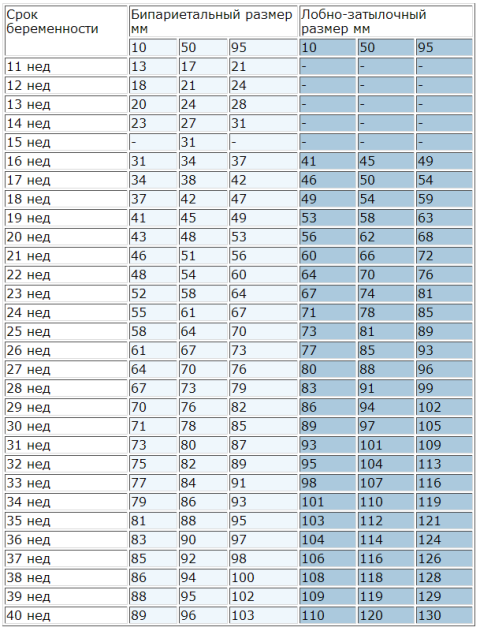
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.
Во время 3 скрининга врач оценивает состояние плаценты, степень ее зрелости и толщину. Плацента является связывающим звеном между мамой и ее ребенком. Она остается на весь срок беременности. Существует она для того, чтобы питать ребенка необходимыми полезными веществами.
Норма зрелости плаценты:

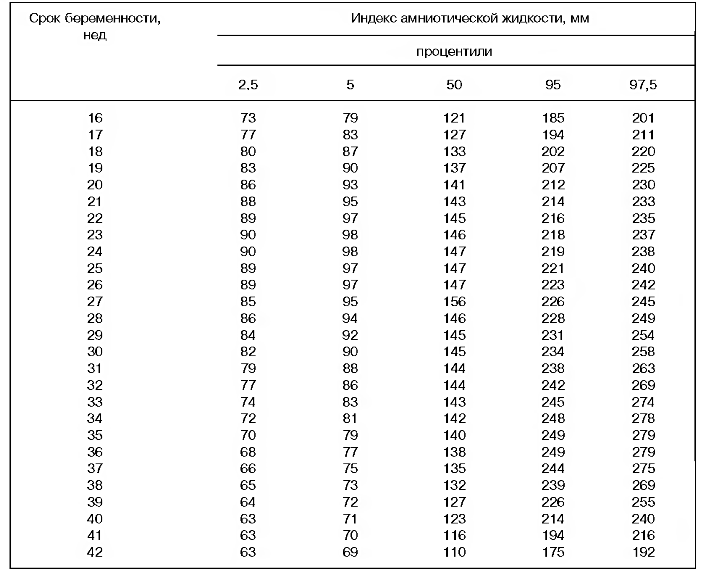
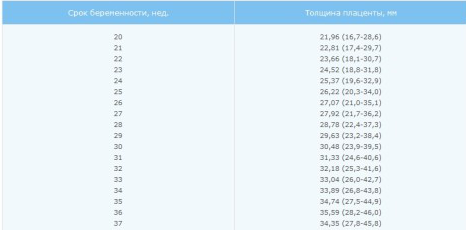
Нормы толщины плаценты:
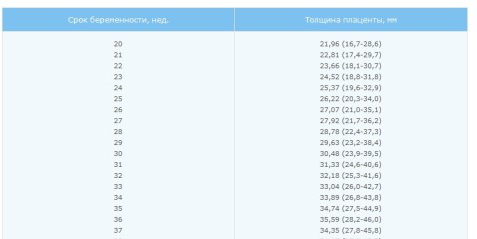
Нормы ИАЖ (индекса амниотической жидкости)
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в остальных столбцах — минимально и максимально допустимые значения соответственно.
Размер плода по неделям беременности
В каждом триместре проводится свое исследование и делаются свои замеры. Толкование показателей УЗИ помогает установить размеры ребенка на момент его развития.
Ниже приведена таблица размеров и веса плода по неделям. Стоит сказать, что показания являются средними, могут отличаться от действительности. Особенно это касается последних месяцев беременности.
Новорожденный может родиться с весом в 2300 грамм, а может родиться с весом в 4500 грамм. И в том, и в другом случае он может являться абсолютно здоровым.
Срок в неделях | Рост в см | Вес в гр |
11 | 6-9 | 11-16 |
12 | 9-11 | 16-21 |
13 | 10-12 | 20-30 |
14 | 12-14 | 30-50 |
15 | 14-16 | 50-75 |
16 | 16-18 | 75-115 |
17 | 18-20 | 115-160 |
18 | 20-22 | 160-215 |
19 | 22-24 | 215-270 |
20 | 24-26 | 270-350 |
21 | 26-28 | 350-410 |
22 | 28-30 | 410-500 |
23 | 30-32 | 500-600 |
24 | 32-34 | 600-750 |
25 | 34-36 | 750-850 |
26 | 36-37,5 | 850-1000 |
27 | 37-39,5 | 1000-1200 |
28 | 38-40 | 1200-1350 |
29 | 39-40 | 1350-1500 |
30 | 40-41 | 1500-1650 |
31 | 41-42,5 | 1650-1800 |
32 | 43-44,5 | 1800-1950 |
33 | 44,5-45 | 1950-2100 |
34 | 44,5-46 | 2100-2250 |
35 | 46-46,5 | 2250-2500 |
36 | 46,5-48 | 2500-2600 |
37 | 48-49 | 2600-2800 |
38 | 49-50 | 2800-3000 |
39 | 50-51 | 3000-3200 |
40 | 51-54 | 3200-3500 |
Ультразвуковое исследование плаценты
УЗИ плаценты определяет ее размеры, эхоструктуру, развитость.
Примерно на 16 неделе беременности плацента становится размером чуть больше половины матки. На последних месяцах она занимает большую часть матки.
Для того чтобы определить размер плаценты, нужно уточнить ее толщину. Во время проведения УЗИ отыскивается участок плаценты наиболее преобладающий в толщине, замеряется. Толщина, в свою очередь, зависит от срока беременности.
Когда плацента может быть гиперутолщена:
при отслойке;
при резус-конфликте;
при водянке зародыша;
легкое утолщение может наблюдаться у женщин с заболеванием сахарного диабета;
если в процессе вынашивания беременная перенесла инфекционное заболевание.
Плацента имеет те же функции, что и человеческий организм – ей свойственно зарождаться, созревать и увядать. Все эти моменты абсолютно закономерны. Но если случается досрочное старение плаценты, это является патологией.
Существует 3 степени зрелости плаценты:
I степень зрелости. До 30 недели беременности плацента находится на нулевой степени зрелости. В это время она увеличивается в размерах, питая малыша всеми полезными элементами. Структура в норме однородная, гладкая. После 30 недели на плаценте могут появляться крапинки и волны, которые говорят о начале созревания плаценты. Если появление этих признаков выявляется ранее, то такой процесс называют «преждевременным старением плаценты». В некоторых случаях назначают женщинам медикаментозное лечение. Первая степень должна длиться до 34 недели.
II степень зрелости. Наступает эта степень с 34 по 37 неделю. Выглядит она уже более рельефной, волнистой, на УЗИ показана эхоструктура с крапинками. Если вторую степень указывают на раннем сроке, чем 34 недели, то нужно будет проходить более детальную диагностику и КТГ плода. Все анализы в целом покажут, есть ли какие-то патологии плода. Если же ребенок страдает гипоксией, то могут назначить амбулаторное лечение.
III степень зрелости. Эту степень устанавливают уже при доношенной беременности. Плацента готовится к родам и ее функции снижаются, наступает естественное ее старение. По всей поверхности имеются крупные волны и отложение солей.
Если плацента не соответствует своему сроку, тогда возникает риск преждевременных родов.
УЗИ пуповины плода
Между плацентой и зародышем проходит пуповина, которая связывает их между собой. При ультразвуковом исследовании определяется число сосудов в пуповине, их состояние, структура.
Пуповина имеет две артерии и одну вену, которые питают плод. Вена насыщает плод кислородом, а артерии служат выводом переработанных продуктов.
Длина пуповины в норме должна быть не менее 40 см.
УЗИ позволяет увидеть обвитие пуповиной, если таковое имеется. Установление обвития еще не является причиной для кесарева сечения.
Ультразвуковое исследование околоплодных вод
В процессе ультразвука вычисляют амниотический индекс, который указывает на количество вод. Индекс измеряется по определенной схеме:
матка делится двумя перпендикулярными полосками, одна идет по линии пупка, другая продольно;
в каждом секторе производятся замеры свободного расстояния между плодом и стенкой матки;
показатели суммируются.
Нормальными значениями на 28 неделе будут показания АИ 12-20 см. Повышение значения может говорить о многоводии, понижение показателей соответственно, о маловодии.
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в остальных столбцах — минимально и максимально допустимые значения соответственно.
В любом случае то или другое отклонение говорит о нарушениях в кровоснабжении плаценты.
УЗИ матки при беременности. Величина матки по неделям беременности
При проведении УЗИ матки измеряется ее размер, осматривается ее внешний вид на предмет наличия миоматозных узлов, тонуса мышц, замеряется толщина стенок матки.
До беременности толщина стенок матки составляет 4-5 см, к концу беременности матка растягивается, ее стенки становятся тоньше и составляют примерно 0,5-2 см.
Нормой длины шейки матки являются показатели 3,5–4,5 см.
Размеры матки по неделям беременности


Марианна Артемова, акушер-гинеколог, специально для Mirmam.pro
Второй скрининг беременных

Первый скрининг при беременности
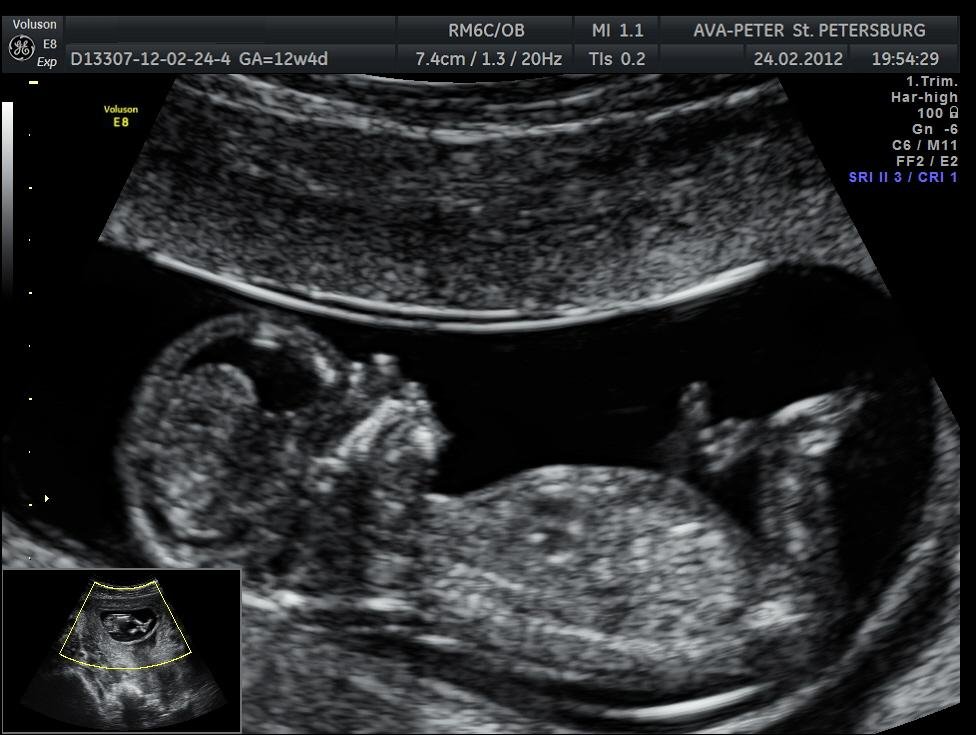
Третий скрининг при беременности

УЗИ почек плода при беременности: расшифровка основных показателей
Источник

В материнской утробе ребенок находится в среде, которая идеально походит для его развития и роста. Среда, обеспечивающая крохе защиту, питание, поддержку стабильного температурного режима, — это воды. Околоплодные воды находятся внутри плодного пузыря и их количество на разных сроках беременности — важный показатель, который позволяет судить о том, насколько благополучно развивается малыш. Количество вод принято измерять при помощи индекса амниотической жидкости — ИАЖ.

Что это такое?
Индекс амниотической жидкости — особая величина, которая определяется при прохождении УЗИ во время беременности. Она указывает на количество околоплодных вод. В разные сроки беременности количество водной среды не может быть одинаковым, ведь давление внутри матки должно, как и температура, поддерживаться на постоянном уровне. Плодные оболочки секретируют воды, малыш принимает в этом процессе участие, глотая их и писая ими, обновление происходит каждые три часа.
Но малыш растет, набирает массу, растет плацента, становится более длинной пуповина, и если бы количество вод оставалось на прежнем уровне на протяжении всего срока вынашивания, то матка женщины просто лопнула бы еще до того, как придет время рожать.
Именно поэтому по мере роста малыша плавно снижается количество вод, индекс амниожидкости уменьшается, давление остается стабильным, перенапряжения матки и плодного пузыря не возникает. Жидкость покидает плодный пузырь в норме уже в финале первого периода родов, перед потугами на пике родовых схваток. Более раннее излитие перед родами считается осложнением родов. А подтекание вод из-за нарушения целостности плодного пузыря, надрывов и микротрещин плодных оболочек, когда жидкость выходит буквально по каплям постепенно, считается тяжелым осложнением беременности.

Именно поэтому ИАЖ — это постоянная графа протокола ультразвуковой диагностики. И плановые обследования, и внеплановые всегда включают в себя определение количества вод.
Объем жидкости внутри плодного пузыря врачи вычисляют двумя способами. Первый — субъективный. Для того чтобы понять, сколько вод присутствует внутри плодного мешка в тот иной период гестации, врач делает продольный и поперечный замеры внутренней полости матки. Однако погрешность при таком вычислении достаточно высока, а потому и был создан индекс амниотической жидкости. Этот метод определения тоже считается субъективным, но все-таки его точность несколько выше.
Для того, чтобы рассчитать ИАЖ, нужны несколько математических величин, полученных после визуального деления полости матки на квадранты. Доктор на мониторе видит отраженный ультразвуковой сигнал — изображение полости матки. Он проводит две прямых — поперек и вдоль так, чтобы они пересекались в одной точке в центре матки. Получается четыре квадранта.
В каждом из четырех квадрантов датчиком проводится замер вертикального кармана, который считается самым глубоким. Важно, чтобы в месте замера не было конечностей плода или пуповины. Получается четыре числа, их сложение в сумме и определяет искомый нами индекс — ИАЖ.
Абсолютно точной эта величина не считается. Все зависит от того, насколько подготовленным и квалифицированным окажется доктор, проводящий обследование, а также от качества и разрешения самого аппарата ультразвуковой диагностики. Это значит, что если женщина в один день пройдет два ультразвуковых обследования у двух разных врачей на разных аппаратах, то результаты она получит отличные друг от друга. Правда, не настолько, чтобы один доктор увидел патологию, а другой — нет. Чтобы не было разночтений и путаницы, принято в качестве норм считать довольно существенные диапазоны допустимых значений.


Нормы по неделям
Не стоит думать, что доктор вычисляет индекс самостоятельно. Это за него делает компьютерная программа, в которую заложен описанный выше математический алгоритм. Также существуют таблицы, в которых указаны средние данные о нормативных показателях количества вод на том или ином сроке.
Обратите внимание, что некоторые врачи определяют ИАЖ в сантиметрах, а некоторые — в миллиметрах. Прежде чем сверить свои данные с таблицами, уточните, в чем были проведены замеры, и при необходимости переведите данные, памятуя, что в 1 см содержится 10 мм.

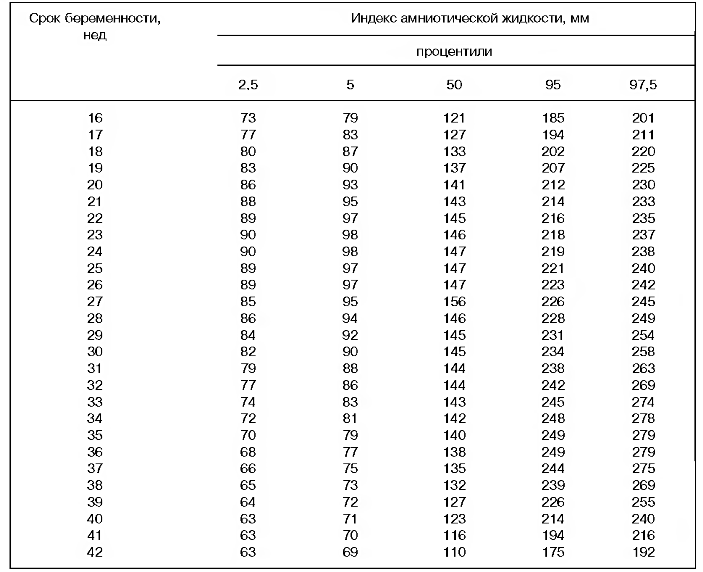
Таблица нормы ИАЖ по неделям
На сроке большем, если малыш не спешит появиться на свет, наблюдается уменьшение индекса. До начала второго триместра, например, на сроке в 8 недель количество вод еще не определяется ввиду малых размеров и малыша, и плодного пузыря, при которых деление на квадранты даст такие маленькие величины, что даже максимальный карман будет определить крайне непросто.
Если перевести количество вод в привычные нам меры объема, то можно будет понять, что на сроке 17-20 недель их количество будет не более 400 мл. На 33 неделе – приблизительно 1200 мл, но уже за несколько дней до родов количество может уменьшиться до 600-800 мл.

Что считают отклонением?
На какие проблемы может указывать несоответствие индекса норме? Их, по сути, всего две — многоводие, если индекс превышает нормальное значение, или маловодие, при котором пограничная нижняя норма не набирается, а минимально допустимое количество вод вряд ли поможет легко и просто выносить и родить малыша. Если у женщины с индексом все в порядке, то обычно врач еще во время ультразвукового обследования сообщает, что количество вод у будущей мамы — умеренное. В этом случае волноваться не нужно — параметры вписываются в пределы нормы.
Оба нарушения могут представлять опасность и для матери, и для ребенка, а потому своевременная диагностика — важнейшая задача, которая позволит правильно вести наблюдение беременности и безошибочно выбрать способ родоразрешения.
Следует знать, что соответствующий диагноз не может быть применен, если у женщины уровень индекса амниотической жидкости вписывается в диапазон допустимых величин. И если он даже выше или ниже среднего, важны именно самое минимальное и самое максимальное значения для текущего срока.

Причины отклонений
Маловодие проявляется недостаточным объемом вод или стремительным его сокращением. Как правило, общий объем жидкости при этой патологии не превышает полулитра. Проявляться это может затрудненными и болезненными движениями плода, женщины жалуются на то, что шевеления носят редкий и неприятный характер. Одна из функций вод — облегчать перемещение плода внутри матки, и при недостатке вод стесненность движений является вполне объяснимой.
При маловодии многие беременные испытывают общую слабость, высота стояния дна матки по акушерским замерам, которые проводятся на каждом плановом приеме в консультации, отстает по нормам от срока. Раннее маловодие может быть замечено и подтверждено уже после 18 недель.
У маловодия может быть много причин. Далеко не все они хорошо изучены, но в составе диагностированных случаев наиболее часто встречаются воспалительные заболевания матки, нарушение функционирования внутренней плодной оболочки — амниона, а также проблемы с почками или пищеварительным трактом у малыша. В этих случаях вод либо изначально вырабатывается меньше, чем надо, либо малыш выводит недостаточное их количество с мочой после заглатывания. Иногда встречается сочетание сразу нескольких механизмов.
Опасность кроется в том, что при отсутствии места для движения и давлении стенок матки на плод могут срастаться кожные покровы эмбриона с оболочками плодного мешка, могут формироваться грубые пороки опорно-двигательной, мышечной и костной системы. Роды с малым количеством вод всегда осложненные, часто возникает необходимость в проведении кесарева сечения.

Нередко маловодие развивается у женщин, матери которых страдали подобной проблемой. И хоть точно генетическая связь не доказана, такие факты своей биографии беременной знать нужно, чтобы предупредить доктора. Порой маловодие возникает на фоне гипертонии или при выраженном резус-конфликте между мамой и малышом.
Вероятность маловодия повышается у женщин, которые в первом триместре перенесли вирусные или бактериальные недуги, а также при многоплодной беременности. Выше риски у женщин с ожирением, сахарным диабетом, метаболическими расстройствами. На фоне фетоплацентарной недостаточности тоже нередко возникает маловодие. Среди вредных привычек будущих мам с точки зрения вероятности уменьшения количества вод особенно опасно курение в период беременности.
Почти все малыши, которые в утробе росли в условиях малого количества жидкости, имеют низкий вес, отстают в развитии.

У многоводия другая клиническая картина — живот у женщины слишком большой, и высота стояния дна матки выше нормы. Женщины часто при этом страдают гестозом, отеками, постоянно чувствуют симптомы интоксикации, слабость, тошноту. Иногда при ходьбе возникает вполне слышимый и различимый хлюпающий звук.
Полигидрамнион — это синоним патологии. И встречается многоводие в три раза реже, чем маловодие — примерно в 1% случаев всех беременностей. В трети случаев беременность сохранять при выраженном многоводии не удается — она прерывается по причине того, что сами оболочки не выдерживают давления изнутри и преждевременно разрываются. А потому высок риск преждевременных родов и всех связанных с этим осложнений для недоношенного младенца.
Причиной многоводия также может выступать дисфункция плодных оболочек, при которой жидкости вырабатывается больше, чем того требуется для обеспечения нормальной жизнедеятельности малыша. Иногда количество вод нормально, но малыш не глотает их, редко делает это — нарушена работа пищевода, почек.
Риски многоводия повышаются у женщин с сахарным диабетом, патологиями выделительной системы и сердца. Порой причина не в матери, а в малыше — часто проблема сопровождает развитие в утробе ребенка с грубыми генетическими аномалиями развития.

Что делать при отклонениях?
И маловодие, и многоводие требуют особого тщательного наблюдения врачами в течение всей беременности. Ни о каком самолечении, народных средствах, травках и йоге речи идти не может. Только квалифицированный подход поможет продлить беременность и обеспечить рождение здорового малыша.
Если выяснилось, что индекс отклоняется в ту или иную сторону, назначается дополнительное обследование. Это важно, чтобы попытаться установить, какие причины привели к недостаточному или избыточному количеству вод. Проводят анализы крови и мочи беременной, делают экспертное ультразвуковое исследование состояния плода — наличие маркеров врожденных генетических патологий, пороки развития и особенно смотрят на проходимость пищевода, состояние почек плода.
В большинстве случаев при умеренном маловодии бывает достаточно увеличить количество потребляемой жидкости, чтобы и количество вод увеличить. Существенного увеличения, конечно, таким способом, не получить, но при умеренных формах недуга оно и не требуется.

Выраженное и тяжелое маловодие лечат в стационаре, применяя препараты для улучшения обмена веществ, витаминные препараты, при необходимости антибиотики. Врач назначает препараты для улучшения кровотока между плацентой и плодом, женщине рекомендуется ограничение физических нагрузок. Если выраженное маловодие вдруг обнаруживается на сроке после 37 недель, принимают решение о родостимуляции или проведении операции кесарева сечения.
При многоводии лечение проводится в стационаре в любом случае. Если многоводие имеет хроническое течение, что часто встречается в третьем триместре, женщине назначаются препараты для улучшения маточно-плацентарного кровотока, витамины и внимательно выжидают. Острая форма многоводия – всегда показание к активным действиям.
Если ребенок доношен хотя бы до 29 недель, а продление вынашивания смертельно опасно для матери, проводят родоразрешение и потом выхаживают недоношенного малыша, если беременность доношенная, стимулируют роды или проводят кесарево сечение. Обнаружение многоводия на сроке до 29 недель, к сожалению, чаще всего приводит к прерыванию беременности.
Беременным с многоводием не разрешается есть соль, много пить. Врач назначает мочегонные препараты для вывода лишней жидкости, могут применяться антибиотики широкого спектра действия. Если, несмотря на все усилия врачей, количество вод нарастает, и ИАЖ в динамике увеличивается от неделе к неделе, показано срочное родоразрешение, поскольку от этого зависит жизнь женщины.
И при маловодии, и при многоводии женщинам рекомендуются особые типы лечебного питания, меню составляет врач с учетом характера, степени и типа патологии. Нарушать рекомендации не стоит — это опасно и для плода, и для будущей матери.

Чего не показывает ИАЖ?
Будущей маме следует знать, что индекс амниотической жидкости указывает исключительно на количество вод и на другие вопросы эта величина ответить не может. Например, ИАЖ не даст нужной информации о том, подтекают ли воды и в каком количестве. В решении этой проблемы следует воспользоваться амниотестом и обратиться к гинекологу, ультразвуковое исследование не считается диагностически точным и значимым способом определить подтекание.
Если врач говорит, что индекс в норме и количество вод умеренное, то это вовсе не значит, что ребенок здоров и ему хорошо и комфортно. Доктор не видит цвета вод, оценка качества допустима лишь по наличию или отсутствию взвесей в жидкости, и при нормальном индексе могут быть гипоксия, аспирация водами, внутриутробная инфекция.
Темпы уменьшения индекса амниотической жидкости на поздних сроках не указывают на приближение родов, как думают некоторые, а потому по этому параметру предсказать, когда все начнется, никак нельзя.

Источник
