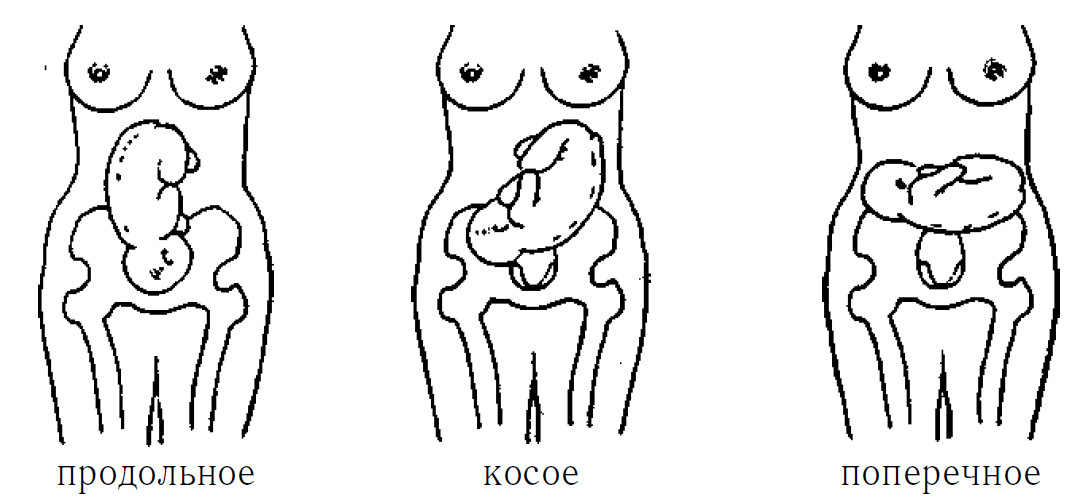
Неправильное положение плода при беременности причины и последствия
 Неправильное положение плода – это состояние, при котором ребенок располагается в матке поперек или по косой линии. Такое явление препятствует нормальному течению беременности и ведет к развитию осложнений. Естественные роды невозможны. Если плод не занимает продольное положение к моменту раскрытия шейки матки, показано кесарево сечение.
Неправильное положение плода – это состояние, при котором ребенок располагается в матке поперек или по косой линии. Такое явление препятствует нормальному течению беременности и ведет к развитию осложнений. Естественные роды невозможны. Если плод не занимает продольное положение к моменту раскрытия шейки матки, показано кесарево сечение.
Каким бывает положение плода?
В норме ребенок занимает продольное положение. Его ось совпадает с осью матки. Определяется предлежащая часть – головка или тазовый конец.
При неправильном положении плода его ось располагается поперек или косо к оси матки. Предлежащая часть не определяется. В акушерстве выделяют два варианта такого явления:
- Поперечное положение – ось плода пересекается с осью матки под прямым углом.
- Косое положение – ось плода пересекается с материнской осью под острым углом. Это временное состояние. В родах косое положение переходит в продольное или становится поперечным.
Причины и факторы риска
Точные причины неправильного положения плода неизвестны. Выделяют несколько факторов риска:
- избыточная активность плода;
- ограничение активности плода;
- препятствия для вставления головки в родах;
- пороки развития плода;
- аномалии развития матки.
Причины избыточной активности плода:
- Многоводие. При большом количестве околоплодных вод активность ребенка повышается, пространство для маневров увеличивается.
- Дряблость мышечного корсета передней стенки живота. Несостоятельность мышц ведет к избыточному их растягиванию и появлению свободного пространства для движений плода. Вероятность такого состояния повышается при второй и последующей беременности.
- Недоношенность. Неправильное положение плода считается вариантом нормы до 32 недель. При преждевременном запуске родов ребенок может не успеть занять нужное положение. Чем меньше срок гестации, тем выше вероятность развития проблемы.
- Многоплодная беременность. При вынашивании двойни высок риск того, что один или оба плода займут неправильное положение в матке.
- Гипотрофия плода. Ребенок с низкой массой тела занимает небольшое пространство в матке и может расположиться поперек или по косой линии к ее оси.
- Гипоксия плода. Нехватка кислорода заставляет ребенка активно двигаться к матке, меняя свое положение. Он может быть неустойчивым и меняться на протяжении всей беременности.
Причины сниженной активности плода:
- Маловодие. При нехватке околоплодных вод у плода нет пространства для маневров, и он может остаться в неправильном положении до родов.
- Крупный плод. После 30 недель избыточный вес мешает плоду двигаться в матке и может стать причиной неправильного положения.
- Угроза прерывания беременности. Повышенный тонус матки мешает ребенку двигаться в материнской утробе, сдерживая его активность.
- Миома матки. Опухоль, расположенная в дне или теле органа, уменьшает емкость матки и снижает двигательную активность плода.
- Короткая пуповина. Неправильное положение плода может быть связано и с перекрутом пуповины.
Препятствия для вставления головки в родах ведут к тому, что ребенок вынужденно занимает неправильное положение. Факторы риска:
- шеечная миома матки;
- предлежание плаценты – состояние, при котором плодное место перекрывает выход из матки;
- анатомически узкий таз (в том числе на фоне опухолей, экзостозов).
Аномалии развития половых органов – редкая причина неправильного положения плода. Проблемы возникают при двурогой матке, а также при наличии перегородки. Реже косое или поперечное положение плода встречается при седловидной матке.
Пороки развития плода могут привести к поперечному и косому положению. Причиной становится избыточная или сниженная подвижность, неправильные пропорции тела. Такое явление часто встречается при гидроцефалии и анэнцефалии.
Схема диагностики
Определить положение плода в матке помогают такие методы:
- Наружный акушерский осмотр. При поперечном положении плода живот вытянут слева направо, при косом – неправильной формы. Высота стояния дна матки меньше нормы. Окружность живота превышает показатели, характерные для определенного срока гестации.
- Пальпация живота. Предлежащая часть плода не определяется. В дне матки не пальпируется крупная часть. Головка и таз обнаруживаются в боковых частях живота. Головка пальпируется как плотная округлая часть, ягодицы – как мягкая, баллотирующая.
- Аускультация. При поперечном или косом положении сердцебиение плода хорошо прослушивается около пупка.
- Влагалищное исследование. Проводится только в родах после вскрытия плодного пузыря. При раскрытии шейки матки на 6-8 см можно определить плечо, лопатки, позвонки. В начальной стадии родов до излития вод влагалищное исследование малоинформативно и позволяет выставить только предположительный диагноз (по характерному отсутствию предлежащей части плода – тазового конца или головки).
- УЗИ. Ультразвуковое исследование в III триместре дает возможность определить положение плода и выявить сопутствующую патологию. Особое внимание уделяется количеству околоплодных вод, величине пуповины. Выявляются опухоли матки и иные состояния, препятствующие нормальному течению беременности. Оценивается состояние плода. Важно помнить, что неправильное положение сопряжено с гипоксией и гипотрофией, пороками развития нервной системы.
Окончательный диагноз выставляется после 32 недель. Ближе к сроку родов проводится повторное обследование. До 30-32 недель плод может перевернуться. Вероятность этого события уменьшается вместе с увеличением срока. Если в 36-37 недель плод остается в косом или поперечном положении, планируется кесарево сечение.
В родах вероятность спонтанного переворота из поперечного положения крайне низка, и рассчитывать на нее не стоит. Из косого положения ребенок всегда выходит, но заранее исход неизвестен. Плод может развернуться и в продольное, и в поперечное положение. В последнем случае естественные роды невозможны.
Осложнения беременности и последствия для плода
Неправильное положение плода грозит развитием таких состояний:
- преждевременное излитие околоплодных вод;
- преждевременные роды;
- хроническая гипоксия плода.
На фоне сопутствующей патологии прогноз ухудшается:
- предлежание плаценты повышает риск кровотечения;
- изменение количества околоплодных вод может быть признаком внутриутробного инфицирования плода;
- при многоплодной беременности есть вероятность фето-фетальной трансфузии;
- излитие околоплодных вод нередко сопровождается выпадением мелких частей плода и петель пуповины;
- на фоне миомы матки страдает снабжение плода питательными веществами, и развивается гипотрофия;
- избыточная масса тела плода может быть признаком диабетической фетопатии.
Правильное ведение беременности снижает риск развития осложнений и повышает шансы на благоприятный исход.
Тактика ведения беременности
Во время беременности рекомендуется:
- В срок проходить ультразвуковые и биохимические скрининги. Важно отслеживать положение плода. Трехкратное УЗИ позволяет не только определить локализацию таза и головки, но и оценить состояние плаценты, выявить сопутствующую патологию.
- Регулярно посещать врача. До 30 недель визит к гинекологу планируется каждые 2 недели, далее – один раз в неделю.
Для поворота плода в нужное положение рекомендуется:
- Соблюдать режим сна. Спать нужно на том боку, где расположена головка плода. Предполагается, что такая тактика создает ребенку определенный дискомфорт, и он стремится изменить свое положение в матке.
- Ограничить физическую активность. Не рекомендуется поднимать тяжести, заниматься спортом.
- Выполнять упражнения корригирующей гимнастики. Назначается на сроке 28-36 недель.
- Плавать в бассейне или открытом водоеме. Нахождение в воде создает благоприятные условия для самостоятельного переворачивания плода. Полезно плавать на спине, заниматься аквааэробикой.
- Посетить остеопата. Специалист не поворачивает ребенка, но создает условия для того, чтобы плод сам разместился в нужном положении. Остеопат снимает мышечные зажимы, расслабляет связки, влияет на костную систему. Курс лечения – до 3 сеансов.
По показаниям проводится симптоматическая терапия, устраняются другие осложнения беременности.
Лечебная гимнастика при неправильном положении плода
Лечебная гимнастика позволяет мягко подтолкнуть ребенка и помочь ему занять нужное положение в матке. Разработано несколько методик, но однозначно говорить об их эффективности сложно. Если у ребенка есть возможности для поворота, он сделает это и без специальных упражнений. При наличии серьезных препятствий гимнастика не принесет желаемого результата.
Схема Ф. Диканя:
- Беременная женщина попеременно поворачивается на левый и правый бок. Резких движение быть не должно – все следует делать плавно, без напряжения мышц спины и живота.
- После каждого поворота женщина лежит в выбранном положении 5-10 минут. Можно повторить процедуру 2-3 раза. На все занятие должно уйти около часа.
- Упражнения выполняются 3 раза в день в течение 1-2 недель. Можно повторить практику после недельного перерыва.
Методика Е. В. Брюхиной, И. И. Грищенко и А. Е. Шулешовой:
- Лечь на бок, противоположный позиции плода (этот вопрос нужно уточнить у лечащего врача).
- Согнуть обе ноги в коленных и тазобедренных суставах.
- Провести в таком положении не менее 5 минут.
- Плавно выпрямить верхнюю ногу.
- На вдохе прижать вышележащую ногу к животу, на выдохе выпрямить. Дать легкий толчок в сторону спинки плода. Важно не совершать резких движений – все делается плавно, без напряжения.
- Повторить весь комплекс упражнений после небольшого перерыва (1-2 минуты).
- После завершения упражнения полежать неподвижно 10 минут – это позволит плоду закрепиться в нужном положении.
- Принять коленно-локтевую позу на 10 минут после кратковременного отдыха.
Упражнения нужно выполнять 3-5 раз в день в течение недели. За этот период плод должен повернуться. Если ребенок занял продольное положение головкой вниз, гимнастика прекращается. Женщина начинает носить поддерживающий бандаж до родов, чтобы удержать плод в нужном положении. Если ребенок расположился ягодицами вниз, показана гимнастика для тазового предлежания плода.
Акушерский поворот плода
Поворот плода может быть наружным и комбинированным. Выбор метода зависит от срока беременности.
Противопоказания:
- рубец на матке после кесарева сечения или других операций;
- угроза разрыва матки;
- анатомически узкий таз;
- миома матки;
- крупные опухоли яичников или других органов таза;
- предлежание плаценты;
- угроза прерывания беременности.
Не проводится процедура при любых состояниях, которые могут стать противопоказанием к естественным родам.
Наружный акушерский поворот
Процедура проводится в 35-36 недель беременности. До этого срока плод может повернуться сам, и в манипуляциях не будет необходимости. После 36 недель ребенок занимает устойчивое положение в матке, и вероятность его изменения крайне низка.
Условия для проведения процедуры:
- удовлетворительное состояние женщины и плода;
- нормальные размеры таза матери;
- нет препятствий для естественного течения родов;
- достаточная подвижность плода;
- податливость брюшной стенки.
Схема проведения:
- Беременной женщине опорожняют мочевой пузырь с помощью катетера. Пациентка занимает положение лежа на спине с согнутыми ногами.
- Для обезболивания и расслабления матки вводится раствор промедола.
- Врач садится справа от пациентки. Одну руку доктор кладет на головку, другую опускает на тазовый конец плода. Поворот проводится на головку или таз в зависимости от того, какая часть тела ближе к выходу из матки.
- Осторожными движениями врач смещает головку и таз плода. Ребенок должен занять устойчивое продольное положение.
После завершения процедуры вдоль спинки и мелких частей плода укладывают валики и прибинтовывают их к телу женщины. Это нужно для того, чтобы сохранить положение плода в продольной оси.
Комбинированный акушерский поворот
Процедура проводится в родах при соблюдении условий:
- полное раскрытие шейки матки;
- целый плодный пузырь (или вскрытый непосредственно перед процедурой).
Поворот плода на ножку проводится под наркозом. Процедура проходит в три этапа:
- Введение руки в полость матки. Разведение оболочек плодного пузыря, поиск головки. Отведение головки плода в сторону.
- Поиск мелких частей плода. Захват ножки – той, что ближе к брюшной стенке женщины.
- Фиксация ножки и поворот плода. Ножку ребенка врач выводит во влагалище. Одновременно с этим головку плода доктор отводит в сторону дна матки (через брюшную стенку свободной рукой).
Процедура считается успешной, если колено плода выводится во влагалище при фиксированной головке в дне матки. Сразу после выведения коленного сустава плод извлекают. Третий период протекает без особенностей, плацента обычно выходит самостоятельно.
В современном акушерстве классический поворот плода на ножку практически не проводится. Процедура требует высокой квалификации врача. Возможно развитие опасных осложнений:
- разрыв матки и кровотечение;
- выведение ручки плода вместо ножки;
- острая асфиксия и гибель плода;
- травматизация ребенка (черепно-мозговые травмы, перелом ключицы, повреждение костей рук и ног).
Сегодня оптимальным вариантом считается плановое кесарево сечение без предшествующих попыток поворота плода. Допускается лечебная гимнастика и другие практики без риска для беременной женщины и ребенка.
Тактика ведения родов
Роды через естественные родовые пути при неправильном положении плода практически не ведутся из-за высокого риска развития осложнений:
- раннее излитие околоплодных вод с высокой вероятностью инфицирования плода;
- выпадение мелких частей плода;
- выпадение петель пуповины;
- острая гипоксия плода;
- аномалии сократительной активности матки;
- разрыв матки при ее перерастяжении.
В родах может сформироваться запущенное поперечное положение плода. Такое случается при раннем излитии вод и сопровождается потерей подвижности ребенка. Дальнейшее течение родов через влагалище невозможно.
В современном акушерстве косое и поперечное положение плода – это показание к кесареву сечению. Операция проводится на сроке 37-41 неделя. Срок определяется состоянием беременной женщины и ребенка.
Будущая мама может отказаться от кесарева сечения и настаивать на естественных родах. В этом случае ей нужно осознавать все возможные риски и понимать, что такие роды могут закончиться летальным исходом. Гибель грозит плоду в результате асфиксии и роженице при разрыве матки.
В группу высокого риска по развитию осложнений попадают такие состояния:
- возраст старше 35 лет;
- многоплодная беременность;
- аномалии строения матки;
- крупные и множественные миоматозные узлы;
- анатомически узкий таз;
- рубец на матке;
- предлежание плаценты;
- крупный плод (более 4000 г);
- изменение объема амниотической жидкости;
- угроза разрыва матки;
- выпадение петель пуповины или частей плода;
- запущенное поперечное положение плода.
В этих ситуациях влагалищные роды не рекомендуются.
Кесарево сечение можно планировать на первый период родов. В этом случае у женщины начинаются самостоятельные схватки, и происходит постепенное раскрытие шейки матки. Есть вероятность, что плод перевернется с началом родовой деятельности. Если этого не случается, кесарево сечение проводится до начала потуг.
Плановое кесарево сечение до начала родовой деятельности показано в таких ситуациях:
- срок гестации 42 недели и более (перенашивание);
- предлежание плаценты;
- анатомически узкий таз;
- излитие околоплодных вод до начала схваток;
- рубец на матке;
- опухоли репродуктивных органов.
Особенности оперативного родоразрешения:
- При поперечном положении плода необходимо расширять доступ. Не всегда можно провести разрез в нижнем маточном сегменте. Зачастую извлечение плода проводится через продольный разрез.
- Наркоз при неправильном положении плода чаще дается общий. Эпидуральная анестезия не всегда возможна.
- Во время операции высок риск развития осложнений (в том числе кровотечения). Плановое кесарево сечение должно проводиться опытным гинекологом в родильных домах, полностью оборудованных всем необходимым для оказания помощи роженице и новорожденному.
Техника операции определяется после обследования пациентки. Рекомендуется заблаговременная госпитализация в родильный дом на сроке 38-39 недель. Важно не только повторно оценить положение плода, но и выявить сопутствующие нарушения. По показаниям кесарево сечение проводится до срока доношенной беременности.
Профилактика
Специфическая профилактика не разработана. Нет никаких средств, предупреждающих неправильное положение плода в материнской утробе. Можно лишь снизить риск такого состояния, но 100%-й гарантии не даст ни один специалист.
Меры профилактики:
- Своевременное лечение гинекологических заболеваний. Нужно исключить факторы, способствующие неправильному положению плода.
- Хирургическая коррекция при аномалиях развития матки, миоматозных узлах и др.
- Планирование беременности. Прием фолиевой кислоты за 3 месяца до зачатия ребенка снижает риск появления патологии нервной системы. Важно исключить и другие факторы, препятствующие развитию плода (прием лекарственных препаратов на ранних сроках беременности, лучевое облучение).
- Физическая активность. Занятия спортом поддерживают тело в тонусе и не позволяют перерастягиваться мышцам живота.
При выявлении неправильного положения плода важно не упустить время. Лечебная гимнастика и другие меры эффективны лишь до 36 недель. Далее вероятность спонтанного переворота плода снижается. Если ребенок так и не занимает правильное положение в матке, показано кесарево сечение.

Меня зовут Екатерина, и я врач акушер-гинеколог. Я умею не только лечить людей, но и писать об этом. Образование: ЮУГМУ, педиатрический факультет, специализация на кафедре акушерства и гинекологии.
Источник
Местоположение плода в матке определяется его предлежанием и положением. От указанных характеристик будет зависеть, как именно появится на свет младенец: методом неосложненных самостоятельных родов — либо посредством кесарева сечения.
Что такое предлежание плода – виды предлежания ребенка в матке
Рассматриваемое состояние представляет собой позу, в которой малыш пребывает на последних неделях гестации — либо непосредственно перед родами.
Зачастую, акушер-гинеколог может определить предлежание — либо положение плода — после 32-й недели беременности. Все дело в том, что на указанном этапе развития плод увеличивается в размерах, и ему недостаточно места в матке, чтобы свободно переворачиваться.
Виды и особенности пренатального скрининга беременных — почему проходить диагностику необходимо?
Видео: Положение, предлежание, позиция и вид позиции плода
В зависимости от того, какая часть тела размещена ближе к малому тазу, различают два вида предлежаний:
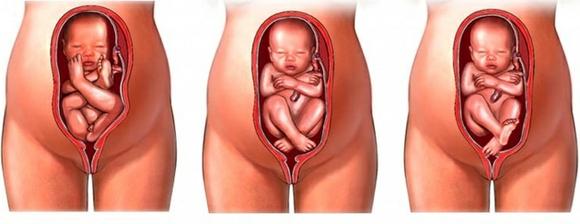
1. Тазовое предлежание
Младенец размещен продольно в матке, а его ножки/ягодицы обращены к выходу из малого таза.
Бывает нескольких видов:
- Ножное (разгибательное). Плод упирается одной либо обеими ножками во вход в малый таз.
- Ягодичное (сгибательное). Ступни ног малыша практически находятся на одном уровне с головой, а сами ноги вытянуты вдоль тела.
- Смешанное.

Варианты тазового предлежания плода — ножное разгибательное, ягодичное сгибательное, смешанное
2. Головное предлежание
Плод находится в продольной позе, его голова обращена в сторону входа в малый таз женщины.
Существует несколько вариантов рассматриваемого вида предлежания плода:
- Затылочное. Во время родовой деятельности, в силу деформации шейки матки, на свет первым появляется затылок, что развернутый вперед.
- Переднеголовное (переднетеменное). Основной упор при выходе делается на большой родничок. Это делает роды более затяжными, а также увеличивает риск травмирования малыша.
- Лобное. Проводная точка на момент родовой активности – лоб ребенка. Естественные роды при этом невозможны – следует выполнять хирургическое вмешательство.
- Лицевое. Зачастую при подобном предлежании врачи готовят роженицу к кесареву сечению, хотя естественное родоразрешение также возможно. Ребенок выходит из малого таза затылком назад, а подбородок служит ведущей точкой.
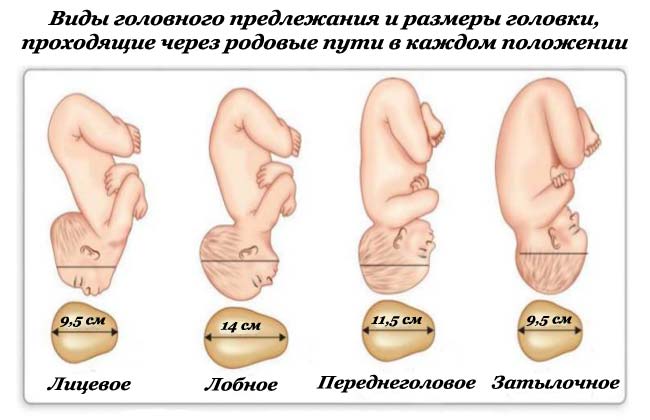
Головное предлежание плода диагностируют в 96-97% случаев
Виды положения ребенка в матке
При определении размещения плода в матке используют два основных понятия:
- Ось (длинник) матки – прямая, условно проходящая через дно и шейку матки.
- Ось плода – поперечная линия, которая тянется вдоль спины от затылка до копчика.
При определении положения плода учитывается направление его оси по отношению к длиннику.
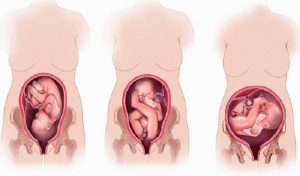
В том случае, если оси младенца и матки совпадают, имеет место быть продольное положение плода. Говоря простыми словами, если будущая мама будет стоять, плод также будет располагаться вертикально. Головка в идеале должна быть нацелена в сторону выхода из малого таза, а таз – к маточному дну.
Неправильным считается положение плода, если оно:
- Поперечное. Голову и тазовую кость младенца прощупывают в боковых секциях матки. Диагностические мероприятия подтверждают, что ось матки и плода находятся под углом 90 градусов по отношению друг к другу.
- Косое. Угол между маточной осью и осью плода составляет 45 градусов. В некоторых случаях данное значение может увеличиваться.
Причины неправильного положения ребенка в матке и патологического предлежания
Причин у рассматриваемых патологических явлений может быть несколько, но все они условно делятся на 2 больших группы:
1. Те, что вызваны погрешностями в структуре матки
К ним относят:
- Наличие фиброзных либо миоматозных узлов в полости или в шейке матки. Наличие новообразований в данном участке не дает возможности младенцу занять правильную позу.
- Узкий таз: от 2-й ст. и больше.
- Аномалии в строении матки, что носят врожденный характер: маточная перегородка, двурогая матка и пр.
- Нарушения, связанные с местонахождением плаценты: предлежание либо опущение.
2. Патологические явления, провоцирующие повышение либо снижение двигательной активности плода:
- Погрешности в развитии плода. Отсутствие головного мозга, водянка мозга могут приводить к тому, что младенец занимает косую позу в утробе матери.
- Наличие нескольких плодов в матке. Подобное явление значительно ограничивает мобильность малышей.
- Гипертонус матки. Подобное патологическое состояние может быть спровоцировано выскабливанием матки, воспалением шейки/тела матки, абортами. Кроме того, привести к повышению тонуса матки могут частые переутомления, стрессы, неврозы и пр.
- Много- или маловодие. В первом случае матка увеличивается в параметрах, что создает для малыша условия для активных движений. Если же амниотическая жидкость ниже нормы, ребенок попросту не в состоянии принять корректную позицию.
- Вес плода сильно большой (от 4 кг и выше) или сильно маленький. В последнем случае ребенок способен свободно и регулярно менять положение в полости матки.
- Слабость мышц брюшины. Особенно это касается женщин, у которых в анамнезе от 4 родов и выше. Мышцы теряют свою упругость и не способны сдерживать движения плода.
Согласно проведенным наблюдениям, гинекологами-акушерами отмечается наследственный фактор в патологическом предлежании либо некорректном размещении ребенка в матке.
Чем опасно неправильное положение ребенка в матке?
При нестандартной позе плода в полости матки благоприятное самостоятельное разрешение родов крайне маловероятно.
Зачастую, родовая деятельность сопровождается следующими негативными явлениями:
- Преждевременное отхождение амниотической жидкости. Обусловлено отсутствием давление на вход в малый таз.
- Воспалительные процессы в стенках плодного пузыря, а также инфицирование амниотической жидкости. При проникновении вредоносных микроорганизмов в полость матки может развиться перитонит и сепсис.
- Острая кислородная недостаточность плода.
- Нарушение целостности матки. Ранее отхождение околоплодных вод может стать результатом сильного вдавливания плечевого пояса во вход в малый таз. На фоне активных сокращений матки ее нижняя секция растягивается, и может разорваться.
- Выпадение мелких частей тела ребенка при стремительном отхождении амниотической жидкости. При пережатии пуповинной петли происходят серьезные сбои в кровообращении, и роды, как правило, имеют смертельный исход для младенца.
- Травмирование ребенка во время родовой деятельности.
При сильном сокращении матки и поперечном положении плода возможно его сгибание пополам. В таком случае сначала наружу выходит грудина, потом живот с прижатой к ней головой. Нижние конечности выходят самыми последними. Подобное развитие событий зачастую заканчивается смертью младенца.
Признаки и симптомы неправильного предлежания или положения плода в матке – можно ли заметить самостоятельно?
Самостоятельное определение позы плода внутри матки – задача сложная, и не всегда результативная. Лучше для подобных целей обращаться к соответствующему специалисту и/или пройти ультразвуковое обследование.
Акушеры-гинекологи в качестве предварительной диагностики ощупывают живот будущей роженицы.
- Если в верхней части он мягковатый и малоподвижный, а внизу прощупывается плотная, округлая и подвижная часть – это свидетельствует о продольном предлежании плода.
- Если пальпация верхней и нижней секций матки подтверждает пустоту маточного дна, а головка и ягодицы младенца прощупываются в боковых его секциях – положение плода поперечное.
- При косом расположении малыша в полости матки его головка (плотная часть) будет локализироваться в подвздошной зоне.
Диагностика положения плода в матке
Диагностические мероприятия по определению позы плода носят комплексный характер. Они состоят из нескольких процедур, которые проводят не ранее, чем на 34-й недели гестации:
- Наружный осмотр. При нормальном течении беременности матка должна иметь овально-удлиненную форму. Если же плод размещен некорректно, живот визуально будет казаться косо-растянутым (косое положение ребенка) либо поперечно-растянутым (поперечное положение младенца). При неправильной позе малыша матка имеет форму шара, а не овала, и дно матки стоит недостаточно высоко.
- Внутренний осмотр. Информативен только после отхождения вод и раскрытия маточного зева на несколько сантиметров. Проводить влагалищное исследования в подобных случаях нужно очень аккуратно – при поперечном размещении плода в полости матки может произойти выпадение ручки, ножки либо пупочной петли. Если же плод повернут ягодицами ко входу в малый таз, акушер при осмотре сможет рассмотреть копчик, крестец, а также стопы малыша.
- Пальпация живота. Подробности осуществления данной процедуры были описаны в предыдущем разделе. На данном этапе доктор также определяет сердцебиение плода. При продольном расположении оно прощупывается в правом/левом отделе матки.
- Ультразвуковое исследование. Определяет позу плода со 100-процентной точностью.
Особенности родов при неправильных предлежаниях и положении плода в матке
Самостоятельные роды при некорректной позе плода возможно при осуществлении комбинированного наружно-внутреннего поворота.
Акушерская ситуация при этом должна быть неосложненной, что включает следующие условия:
- Маточный зев должен открыться полностью.
- Роженица соглашается на подобную процедуру.
- В мочевой пузырь внедряют катетер.
- Плод не слишком большой по размерам и его возможно развернуть.
- Беременность одноплодная.
- Патологии со стороны будущей мамы и младенца отсутствуют.
Операционное родоразрешение при косом/поперечном размещении плода до наступления схваток проводят при следующих патологических состояниях:
- Раннее отхождение амниотической жидкости.
- Перенашивание ребенка.
- Предлежащая плацента.
- Кислородное голодание плода.
- Патологические новообразования, рубцы в теле матки.
- Женщина долго не могла зачать ребенка.
- Имеется резус-конфликт между мамой и ребенком.
- Возраст первородящей превышает 30 лет.
- Беременность наступила вследствие экстракорпорального оплодотворенния.
Если произошло выпадение ручки, ножки, пуповины, — ни в коем случае не допускается их вправление. Это может стать причиной развития инфекционных процессов. В подобных случаях требуется неотложное кесарево сечение.
Источник