Хвгп при беременности что это такое

Гипоксия в качестве синдрома характеризуется комплексными изменениями в развитии плода, при которых кислород поступает к его тканям и органам в недостаточном количестве. Последствия этого явления для плода, либо сформировавшегося младенца могут быть разными. Все зависит от формы гипоксии.
Гипоксия плода: симптомы и последствия
 Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Что такое внутриутробная гипоксия плода
Патологическое состояние плода, вызванное дефицитом кислорода, называется гипоксией. Этот процесс характеризуется недостатком кислорода, который поступает к тканям и органам будущего малыша. Это состояние может быть острым, возникающим внезапно при родах, а также иметь хроническую форму, сопровождающую весь период беременности. Гипоксия становится причиной патологического развития плода в период беременности.
Причины появления гипоксии плода
 Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
- недуги в организме беременной: проблемы с ССС, легкими, сдавливание нижней полой вены, интоксикация организма, анемия, отравления;
- патологии плаценты, образующиеся при гестозах, переношенной беременности, тонусе матки на поздних сроках, тромбозах сосудов плаценты, ее инфарктах, обвития пуповиной, аномалий родоразрешения;
- патологии плода, характеризующиеся процессом инфицирования, наличие у плода пороков в его развитии, анемии, продолжительное сдавливание головки ребенка в процессе родов.
На ранних сроках может ли быть
 На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
Во втором триместре
В результате протекающего патологического состояния плода, его организм начинает задействовать собственные ресурсы. Его ритмы сердца значительно повышаются, до 160 ударов в минуту. Это необходимо для активизации кровотока. Если быстро не обнаружить патологию, то возможно задержка в развитии малыша. Этим опасна гипоксия на поздних сроках.
В третьем триместре
Женщина самостоятельно может заподозрить гипоксию плода только на определенном сроке, примерно в 16-18 недель во время шевеления малыша. На более позднем этапе его развития гипоксия может определяться по уменьшению двигательной активности. Наблюдаются редкие толчки и незаметное шевеление.
Диагностика гипоксии врачами
 Выявление патологии происходит при помощи специальных исследований:
Выявление патологии происходит при помощи специальных исследований:
- Метод допплера. Более прогрессивней метод по сравнению с обычным УЗИ, позволяющий с высокой точностью заметить патологии кровообращения в артериях матки, плаценте. Это и будет указывать на гипоксию. Нередко наблюдается замедленное сердцебиение малыша или брадикардия.
- Кардиотокография. Этот метод применяется после 30 недели.
- Анализы: гормональные, биохимические.
Видно ли на УЗИ
- УЗИ. Это исследование позволяет определить задержки в развитии плода. УЗИ измеряет рост, объемы малыша. Для того чтобы понять как работает плацента в качестве защитного барьера плода, ее замеряют.
Какое сердцебиение при кислородном голодании
Учащенное – на ранних сроков, более 140 ударов в минуту, медленное – на более позднем этапе вынашивания.
Как выявить самостоятельно
 Провести подсчет шевелений можно только после 25 недели самостоятельно.
Провести подсчет шевелений можно только после 25 недели самостоятельно.
Женщина ложится на бок в удобной для нее позе.
Необходимо акцентировать свое внимание на движениях малыша. Если в течение часа будущая мамочка насчитает менее 10 движений малыша, необходимо обратиться к врачу.
Какие ощущения
Отсутствие шевелений или двигательная неактивность плода вызывает подозрение на гипоксию.
Как определить кислородное голодание у ребенка по шевелениям
В течение 60 минут должно быть не менее 10 толчков малыша.
Нехватка кислорода у ребенка при беременности: стадии гипоксии
В утробе матери ребенок самостоятельно дышать не может. По пуповине, через плаценту к нему попадают питательные вещества и кислород. Если наблюдается дефицит кислорода, начинается гипоксия плода.
Последствия гипоксии плода для ребенка
 Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
После родоразрешения оценить воздействие этой патологии вполне реально. Нарушения в ЦНС возможно увидеть еще в родильном доме, в первые месяцы жизни малыша. Проблемы с речевом развитием – чуть позже.
Для нервной системы последствия гипоксии головного мозга могут быть различными. Например, это может быть гиперактивность ребенка, детский церебральный паралич, парезы. Во время сложных родов в периоде острой гипоксии у ребенка может развиваться отек головного мозга, ишемия. Если наступили такие нарушения, они носят необратимый характер.
Кроме того, существуют последствия неврологического характера. Например, патологии слуха, зрения. Кроме того, патологии внутренних органов, например, сердца, почек. Если неврологические нарушения носят незначительный характер, то при ведении ребенка неврологом, к 7 годам их можно победить.
Таким образом, прогноз врачей в отношении возможных последствий зависит от раннего или позднего выявления этой патологии, а также от быстроты отказанного женщине лечения. Именно по этой причине существует график посещения женской консультации, установленный врачом.
Острая гипоксия
- Острая. Этот вид развивается в процессе родоразрешения матери.
- Хроническая. Она выявляется специалистами в гестационном периоде во время нахождения плода в утробе мамочки. В течение этой патологии выделяют два момента: кислородное голодание угрожающего характера и гипоксию. В первом случае симптомов этого состояния пока нет, но плод отстает в развитии. По этому симптому можно заподозрить патологию. И собственно гипоксия обнаруживается гинекологами при помощи УЗИ, КТГ (от 30 недель).
Легкая гипоксия
 Легкая: первичное нарушение кровотока.
Легкая: первичное нарушение кровотока.
Степени тяжести:
- Средняя: нарушение процессов обмена в организме малыша;
- Тяжелая: изменения необратимого характера в клетках плода.
ХВГП при беременности
ХВГП при беременности приобретается в результате несвоевременного обращения к врачу, как следствие, отсутствия адекватного лечения. Хотя острая форма характерна для позднего срока, родов, она может возникнуть на любой стадии вынашивания ребенка. Обычно она возникает по причине обвития пуповиной тела, ног ребенка, перегиба пуповины.
В результате этого явления кровь не поступает к плоду. Аналогичный эффект наблюдается в результате образования сгустков крови в сосудах пуповины, узлов. Острая форма не поддается лечению. Врачи в срочном порядке извлекают плод в целях возможного сохранения жизни ребенку.
Что такое дистресс синдром
 Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Дистресс плода имеет свои разновидности, которые классифицируются по признакам временного интервала:
- Обнаруживается в период ношения ребенка.
- Выявляется при родах.
Этот синдром может проявляться во время беременности, а также остро возникнуть во время родов. На ранних сроках этот синдром более опасен, но к 30 неделям риск возникновения серьезных проблем со здоровьем малыша минимизируется. Это объясняется тем, что врачи в случае ситуации, угрожающей жизни младенца, предпримут операцию по кесаревому сечению. Она проводится экстренно.
По степени страдания плода дистресс синдром делится на стадии:
- Компенсация (этот этап длится несколько недель).
- Субкомпенсации (в этот период женщине срочно необходима помощь медиков).
- Декомпенсации (помощь специалистов должна быть оказана экстренно, так как происходит внутриутробная асфиксия, иными словами, малыш задыхается).
Как избежать внутриутробной гипоксии плода традиционными методами
 Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
- Прием но-шпы для расширения сосудов.
- Прием Магне-6 для снижения тонуса матки.
- Прием актовегина для активизации кровообращения.
- Для нормализации обменных процессов – употребление белков и аминокислот.
- Прием хофитола для стабилизации проницаемости клеток.
- Нейпропротекторы – для повышения защитных функций.
Женщинам нередко назначается курантил в целях повышения работоспособности иммунной системы, а также предотвращения или ликвидации тромбов. Препараты назначаются индивидуально каждой женщине. Лекарства, употребляемые беременной, не должны иметь противопоказаний.
Беременная женщина должна скорректировать свое поведение. Во-первых, ей необходимо дышать свежим воздухом. Во-вторых, больше гулять. Если наступает лето, лучше всего ей выехать за пределы города с загрязненным воздухом.
В помещении регулярно его проветривайте. Было бы неплохо освоить технику правильного дыхания. Это обеспечит дополнительный приток крови к тканям плода.
Беременной женщине показана физическая нагрузка. Ее польза очевидна, но упражнения должны быть выбраны под контролем специалиста. Популярны среди женщин йога, пилатес, ходьба, аквааэробика. Ну и главное – захватите с собой отличное настроение: это важно.
Какая профилактика гипоксии народными средствами
 Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Было бы нелишним употребление специальных витаминных комплексов, предназначенных специально для беременных женщин. Витаминные комплексы состоят из фолиевой кислоты, витаминов С и Е.
Как долго ребенок может расти при кислородном внутриутробном голодании
 При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
Острая гипоксия опасна для малыша, так как высока вероятность летального исхода.
При хронической форме гипоксию лечат. Конечно, лечение должно быть адекватным и своевременным, чтобы ребенок не страдал в утробе матери.
Что важно помнить
При подозрении на гипоксию плода женщина должна обратиться к врачу. Если она заметила снижение активности шевелений малыша – это также повод посетить гинеколога немедленно.
Гипоксия – это состояние кислородного голодания плода, сформировавшегося в утробе младенца. Различают несколько форм этой патологии. Последствия возникают в зависимости от формы, а также запущенности заболевания. В целях избежания серьезных последствий необходимо лечить гипоксию, посещать врача в установленные им периоды времени, не пропускать приемы. Не все женщины подозревают неладное: на кону стоит жизнь и здоровье горячо ожидаемого малыша!
Полезное видео
Источник
 Внутриутробной гипоксией плода называют кислородное голодание плода в утробе матери. Данное состояние не является самостоятельным заболеванием, скорее это следствие различных патологических процессов в организме матери, плода или в плаценте.
Внутриутробной гипоксией плода называют кислородное голодание плода в утробе матери. Данное состояние не является самостоятельным заболеванием, скорее это следствие различных патологических процессов в организме матери, плода или в плаценте.
Оглавление:
Как проявляется внутриутробная гипоксия плода
Классификация внутриутробной гипоксии плода
Причины развития внутриутробной гипоксии плода
Диагностические мероприятия
— Кардиотокография
— УЗИ с допплерографией
— Подсчет шевелений плода
5. Возможные последствия внутриутробной гипоксии плода
6. Лечение внутриутробной гипоксии плода
Как проявляется внутриутробная гипоксия плода
Если кислородное голодание плода только началось, то будущая мамочка может отметить беспокойное поведение и усиление двигательной активности плода. Причем, эти проявления будут интенсивными, но какой-либо связи между физическими нагрузками и активными движениями плода не будет.
К сожалению, многие будущие мамочки редко обращаются за квалифицированной медицинской помощью при слишком высокой активности плода, но кислородное голодание при этом продолжает прогрессировать – наступает вторая фаза. Для нее характерными станут снижение двигательной активности плода, уменьшение частоты и силы толчков. Если женщина отмечает, что шевеление плода сократилось до 3 раз в час, то это уже повод для обращения к врачу.
При обследовании беременной женщины с подозрением на внутриутробную гипоксию плода врач отметит учащение сердцебиение последнего до 160 ударов в минуту, приглушение тонов сердца и уменьшение сердечных сокращений до 100-120 ударов в минуту.
Классификация внутриутробной гипоксии плода
Рассматриваемое состояние может протекать в трех разных формах, дифференциация которых зависит от скорости прогрессирования патологического процесса:
- молниеносная;
- острая – как правило, развивается во время родов и имеет продолжительность в несколько минут или часов;
- подострая – развивается незадолго до родов (за 1-2 дня);
- хроническая – характерна при токсикозе, инфицировании плода, перенашивании беременности, несовместимости крови матери и плода.
Причины развития внутриутробной гипоксии плода
В принципе, к рассматриваемому состоянию могут привести любые патологические процессы, протекающие не только в организме будущего ребенка, но и у женщины. Врачи выделяют лишь несколько причин, которые чаще всего выявляются в ходе обследования беременной женщины:
- Плацентарная недостаточность. Недостаточное поступление кислорода и питательных веществ плоду происходит по причине нарушений кровообращения в системе мать/плацента/плод.
- Разрыв матки.
- Анемия, сахарный диабет, сердечно-сосудистые заболевания матери.
- Преждевременная отслойка нормально расположенной плаценты.
- Тяжелый поздний токсикоз (гестоз).
- Слабость родовой деятельности или ее дискоординация (аномалии родовой деятельности).
- Обвитие пуповины.
- Внутриутробное инфицирование плода.
- Длительное сдавливание головки во время родов.
- Пороки развития плода врожденного характера.
- Частичное или полное перекрытие плацентой маточного зева – предлежание плаценты.
- Интоксикация организма матери.
- Перенашивание беременности.
Диагностические мероприятия
Чтобы определить сам факт присутствия кислородного голодания плода и понять, в какой степени эта патология протекает, врачи проводят целый комплекс диагностических мероприятий. В рамках таких обследований женщинам проводят:
Кардиотокография
Дает возможность регистрировать сокращения сердца будущего малыша, дополнительно специалист оценит двигательную активность плода. Для здорового плода будут характерными следующие признаки сердцебиений:
- частота сердечных сокращений колеблется в пределах 120-160 ударов в минуту;
- частота сокращений повышается, как ответ на движение плода или резкую перемену положения тела беременной женщины;
- полное отсутствие замедлений сердцебиения.
При кислородном голодании плода специалист выявит:
- значительное нарушение ритма сердцебиения – оно будет либо увеличенным, либо замедленным;
- полное отсутствие повышения частоты сердечных сокращений в ответ на шевеления или схватки – монотонный ритм;
- урежения ритма, которые будут частыми и глубокими.
УЗИ с допплерографией
 При ультразвуковом исследовании врач может определить состояние кровообращения в системе мать/плацента/плод на сроке выше 20 недель беременности. Если будут проводиться исследования маточных артерий, то можно будет выявить нарушения маточно-плацентарного кровотока на самой ранней стадии развития, что позволит предотвратить прогрессирование тяжелой гипоксии плода.
При ультразвуковом исследовании врач может определить состояние кровообращения в системе мать/плацента/плод на сроке выше 20 недель беременности. Если будут проводиться исследования маточных артерий, то можно будет выявить нарушения маточно-плацентарного кровотока на самой ранней стадии развития, что позволит предотвратить прогрессирование тяжелой гипоксии плода.
В качестве дополнительных результатов врачи определяют структуру плаценты и уровень околоплодных (амниотических) вод.
Подсчет шевелений плода
Сразу стоит оговориться, что конкретно этот метод диагностики неточный, поэтому применяется только для беременных низкого риска, то есть у будущей матери нет хронических заболеваний или отсутствуют пороки развития будущего ребенка. Подобное обследование позволяет выявить гипоксию на первых этапах прогрессирования, что определяется изменением двигательной активности плода.
 Провести подобный тест можно и без посещения врача. Женщина должна лечь на бок в удобной для нее позиции и сконцентрироваться на движениях ребенка. Если на протяжении 60 минут будущая мама ощутит менее 10 движений, то нужно обязательно обратиться за квалифицированной медицинской помощью.
Провести подобный тест можно и без посещения врача. Женщина должна лечь на бок в удобной для нее позиции и сконцентрироваться на движениях ребенка. Если на протяжении 60 минут будущая мама ощутит менее 10 движений, то нужно обязательно обратиться за квалифицированной медицинской помощью.
Важно: такой тест можно проводить после 25 недели беременности.
Альтернативным вариантом является тест Д. Пирсона «Считай до десяти». Он применяется начиная с 28 недели беременности. Шевеления считают с 9 часов утра и до 9 часов вечера. Время 10-го шевеления нужно записать. Если шевелений мало, следует сообщить об этом врачу.
Возможные последствия внутриутробной гипоксии плода
Почему врачи настаивают на том, чтобы женщина даже при сомнительных предположениях насчет нарушений течения беременности обращалась за медицинской помощью? Дело в том, что даже легкая внутриутробная гипоксия плода может привести к развитию весьма неприятных последствий.
Если диагностируется острая гипоксия плода, то последствием этого состояния могут стать:
- некроз кишечника;
- высокий риск внезапной младенческой смерти;
- вдыхание мекония и пневмония;
- преждевременные роды;
- риск развития детского церебрального паралича у ребенка;
- высокий риск внутриутробной гибели плода;
- поражение нервной системы плода, вплоть до комы.
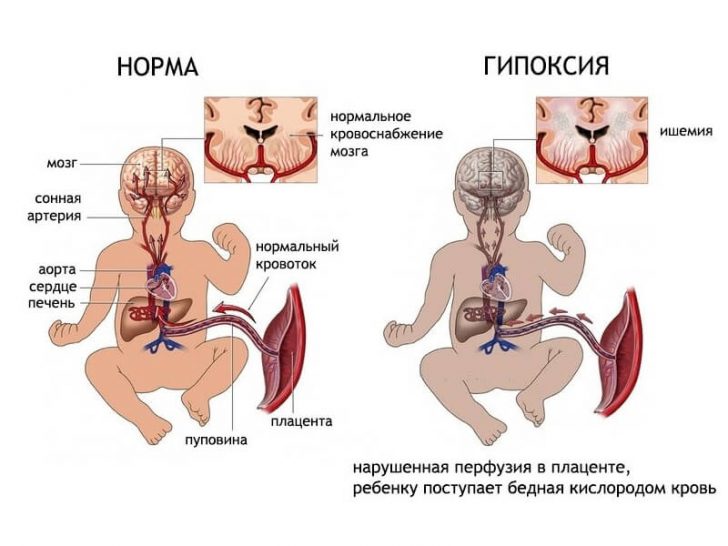
В случае присутствия хронической внутриутробной гипоксии плода последствия могут быть следующими:
- при рождении у малыша будет маленький рост и критично низкий вес;
- анемия новорожденного;
- высокая восприимчивость к инфекционным заболеваниям;
- синдром дефицита внимания и гиперактивность в старшем детском возрасте;
- недостаточная температурная регуляция организма в новорожденном возрасте.
Большинство последствий связано с гипоксией головного мозга и преждевременными родами, потому что с целью спасения жизни младенца врачи проводят экстренное родоразрешение намного раньше положенного срока.
Обратите внимание: по статистике, если ребенок с диагностированной внутриутробной гипоксией благополучно пережил первый месяц после рождения, то рассматриваемое патологическое состояние не имеет никаких последствий.
Лечение внутриутробной гипоксии плода
Выбор тактики лечения рассматриваемого патологического состояния зависит от состояния здоровья матери, срока беременности, наличия сопутствующих заболеваний у будущей матери. Так как причины развития внутриутробной гипоксии отличаются вариативностью, единого принципа ее лечения нет – все делается в строго индивидуальном порядке. Если состояние здоровья и женщины, и плода позволяет, то врач может применить консервативные методы лечения внутриутробной гипоксии плода:
-
 Улучшение здоровья будущей матери – например, лечение хронических заболеваний, устранение анемии, стабилизация артериального давления. Кроме этого, улучшить здоровье матери можно путем подбора индивидуального режима питания и жизни, избавления от вредных привычек, введения в жизнь легкой физической нагрузки.
Улучшение здоровья будущей матери – например, лечение хронических заболеваний, устранение анемии, стабилизация артериального давления. Кроме этого, улучшить здоровье матери можно путем подбора индивидуального режима питания и жизни, избавления от вредных привычек, введения в жизнь легкой физической нагрузки. - Назначение антикоагулянтов. Эти лекарственные препараты способствуют нормализации уровня вязкости крови. Применяют такое лечение только в том случае, если у женщины нарушена система свертывания.
- Амниоинфузия. Этот метод используют крайне редко, оправдан он, например, при выраженной задержке роста плода и диагностированном маловодии. Под амниоинфузией подразумевают введение в околоплодные воды специального препарата, который дает возможность легким будущего ребенка развиваться, снижает уровень кислородного голодания, предотвращает попадание мекония в организм малыша.
- Вливание магнезии. Этот метод используется только в случае диагностированной гипертонии у беременной женщины. Такие внутривенные инъекции предотвращают развитие эклампсии и значительно снижают риск кислородного голодания.
- Назначение противовоспалительных и антимикробных средств. Целесообразно проводить такое лечение только в том случае, если были диагностированы инфекционные процессы.
Обратите внимание: в медицине не существует ни одного лекарственного препарата, который в состоянии излечить плацентарную недостаточность. Все вышеперечисленные методы способствуют избавлению от провоцирующих внутриутробную гипоксию плода факторов. Если диагностировано нарушение плацентарного кровотока, то врачи только наблюдают за будущим ребенком, чтобы вовремя провести экстренное родоразрешение. Чем больше плод отстает в развитии от нормы, тем раньше нужно проводить экстренное родоразрешение.
Внутриутробная гипоксия плода – патологическое состояние, которое может привести к тяжелым последствиям. Сделать какие-то прогнозы по поводу вероятности развития рассматриваемого состояния практически невозможно, поэтому женщины, находящиеся на этапе планирования беременности, должны не только пройти полное обследование у профильных специалистов, но и отказаться от вредных привычек.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
13,222 просмотров всего, 1 просмотров сегодня
Загрузка…
Источник