Хроническая плацентарная недостаточность при беременности что это
Плацентарная недостаточность (ПН) – это синдром, развивающийся во время беременности на фоне нарушенной плацентарной трансфузии от матери к плоду, как следствие ее органической (морфологической) и функциональной неполноценности. Это одно из состояний, при котором причины и последствия клинически тесно связаны.
Причинами могут быть различные гинекологические заболевания, экстрагенитальная патология, осложненная беременность. Последствиями – гибель плода, гипоксия, синдром задержки развития плода (СЗРП).
Диагноз ставят с помощью УЗИ, допплерометрии, КТГ (кардиотокографии). Лечение проводится в стационаре с учетом причин ПН. Назначаются препараты, улучшающие плацентарный кровоток, уменьшающие гипоксию плода, при необходимости назначают досрочное родоразрешение.
Оглавление
- Плацентарная недостаточность – что это такое
- Почему возникает ПН
- Что такое маточно-плацентарная недостаточность
- Классификация и характеристика плацентарной недостаточности
- Хроническая плацентарная недостаточность – что это такое
- Хроническая декомпенсированная плацентарная недостаточность
- Хроническая субкомпенсированная плацентарная недостаточность
- Острая плацентарная недостаточность
- Что означает риск плацентарной недостаточности
- ПН при беременности, симптомы
- Как ставится диагноз ПН
- Лечение ПН при беременности
- Современные методы лечения ПН в Европе
- Последствия ПН для ребенка
- Профилактика ПН при беременности
Плацентарная недостаточность – что это такое
Плацентарная недостаточность при беременности – это симптомокомплекс органических и функциональных изменений плаценты, протекающих на фоне срыва компенсаторных механизмов, обеспечивающих ее нормальную функцию.
Плацента – это временный орган, развивающийся только во время беременности, осуществляющий связь между плодом и организмом матери. Благодаря сложной системе кровообращения плод через плаценту получает из материнского организма кислород, питательные вещества, обеспечивается иммунной защитой.
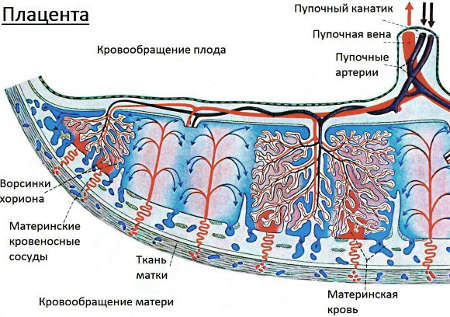
Через плаценту удаляются продукты метаболизма плода и углекислый газ. Это значит, что только неразрывная связь с материнским организмом обеспечивает рост, внутриутробное развитие и жизнеспособность малыша.
Прерывание или нарушение этой связи способно привести к задержке развития плода, нарушению функций его центральной нервной системы, иммунной и эндокринной систем, грозит его внутриутробной гибелью.
В клинике выделяют 2 вида ПН:
- первичная – возникает в 1 триместре (до 12 недели) беременности в результате нарушений в эмбриогенезе;
- вторичная ПН – возникает при уже развитой плаценте , как результат нарушений, возникших в ходе беременности.
Лечение синдрома в основном зависит от вызвавших его причин и направлено на коррекцию изменений, вызванных гипоксией, улучшение плацентарной трансфузии.
Почему возникает ПН
Многочисленные причины плацентарной недостаточности могут быть условно поделены на четыре основных группы:
- Причины, обусловленные акушерским анамнезом беременной женщины (самопроизвольные выкидыши, невынашивание беременности, перинатальная смертность, осложнения во время предыдущих беременностей).
- Причины, связанные с особенностями текущей беременности (хламидийная инфекция, гестозы, несовместимость плода и матери по резус-фактору, многоплодие, аномальное расположение или прикрепление плаценты).
- Причины, связанные с соматической патологией у беременной (заболевания сердечно-сосудистой системы — ССС, эндокринологическая патология, нефрологическая и урологическая патология, заболевания органов кроветворения).
- Причины, связанные с социально-бытовыми факторами (возраст беременной, употребление ею наркотиков, алкоголя, курение, пониженное питание, физические перегрузки).

Что такое маточно-плацентарная недостаточность
Во время беременности взаимосвязь матери и плода осуществляется через плаценту. Роль плаценты связана с тем, что через нее осуществляется метаболизм плода. Кроме того, плацента является биологическим фильтром, не пропускающим в кровь нерожденного ребенка многие патогенные химические вещества. Но все эти важные функции плацента может выполнить при условии нормального кровотока в ней.
Поэтому можно сказать, что маточно-плацентарная недостаточность – нарушение кровоснабжения системы плод-мать из-за плохо сформированной или нарушенной сосудистой системы временного органа.
В зависимости от причины и тяжести состояния А.Н. Стрижаков выделяет 4 степени плацентарной недостаточности, которые определяют врачебную тактику и лечение.
Классификация и характеристика плацентарной недостаточности
| Степени недостаточности плацентарного кровообращения | Характеристика степеней недостаточности плацентарного кровообращения |
| 1 A степень | Нарушения в системе маточных и спиральных артерий при сохраненном кровоснабжении плода |
| 1 B степень | Нарушение в системе кровоснабжения плода при нормальном кровоснабжении плаценты со стороны матери |
| 2 степень | Тотальное нарушение кровоснабжения в системе мать-плод, однако, не достигающее опасных значений. |
| 3 степень | Опасное нарушение плацентарного кровообращения, грозящее гибелью плода. |
Важно! Лечение каждой представленной в таблице степеней зависит от тяжести и причины, вызвавшей плацентарную недостаточность.
Хроническая плацентарная недостаточность – что это такое
Хроническая плацентарная недостаточность – это длительно существующее нарушение кровообращения плаценты, сопровождающееся дистрофическими изменениями, протекающее на фоне недостаточности компенсаторных механизмов. Основой патогенеза этой патологии является хроническое нарушение кровообращения в системе мать-плод.
Причины хронической плацентарной недостаточности:
- поздние гестозы;
- перенашивание беременности (свыше 36-37 недель);
- изосерологическая несовместимость;
- анемия беременных;
- экстрагенитальные заболевания.
Хроническая декомпенсированная плацентарная недостаточность
Декомпенсированная плацентарная недостаточность – это наиболее тяжелая форма хронической плацентарной недостаточности. Причиной этого состояния является нарушения в системе компенсации, дальнейшее развитие беременности становится либо невозможным, либо весьма затруднительным. Нарушения со стороны плода проявляются тяжелой гипоксией, синдромом задержки развития, весьма вероятна гибель плода. Беременность протекает тяжело. Консервативное лечение в стадии декомпенсации не эффективно, показано срочное хирургическое родоразрешение.
Хроническая субкомпенсированная плацентарная недостаточность
Субкомпенсированная маточно-плацентарная недостаточность возникает в случаях, когда защитно-приспособительные механизмы истощились не до конца, они даже могут обеспечивать нормальную жизнедеятельность плода, при отсутствии нагрузок на плацентарный комплекс.
Однако в случаях физических и психических нагрузок, особенно в родах при схватках и потугах, проявляется значительное увеличение сосудистого сопротивления в плаценте. Резко повышается уровень лактата, появляется гиперкапния (состояние, вызванное избыточным содержанием углекислого газа в крови), гипоксия, ацидемия плода.
Для ребенка последствия могут быть представлены:
- недостаточностью ССС;
- дыхательной недостаточностью;
- нарушением деятельности ЦНС.
Острая плацентарная недостаточность
Острая плацентарная недостаточность возникает вследствие обширных плацентарных инфарктов и отслойки нормально расположенной плаценты. Причинами ОПН могут быть:
- поздние гестозы;
- экстрагенитальная патология (сахарный диабет, болезни ССС, заболевания почек);
- интоксикации;
- травмы;
- многоплодие;
- многоводие;
- короткая пуповина;
- стремительные роды.
ОПН развивается в течение нескольких часов и требует срочной врачебной помощи, в противном случае ситуация может иметь самые негативные последствия и закончиться гибелью не только плода, но и женщины.
Лечение зависит от степени выраженности ОПН.
При легкой степени во время беременности назначают:
- постельный режим;
- постоянное наблюдение за состоянием плода и женщины;
- медикаментозную терапию;
- при необходимости переливание крови.
При среднетяжелой форме острой плацентарной недостаточности, врачебная тактика определяется акушерской ситуацией. При удовлетворительном состоянии матери и плода проводят амниотомию и быстро заканчивают роды без применения родостимулирующих средств.
При тяжелой форме острой недостаточности плаценты в интересах женщины, несмотря на состояние плода, проводится кесарево сечение.
Что означает риск плацентарной недостаточности
Выявить ПН в стадии компенсации, которая еще не отразилась на состоянии плода, крайне трудно. Верифицировать эту патологию часто можно только после родов по изменениям в плаценте. Поэтому так важно определить среди беременных группу риска развития этой патологии.
Риск плацентарной недостаточности при беременности определяется рядом причин, неблагоприятно влияющих на плацентарную систему.
- Высокая степень риска отмечается у женщин с гестозом, развивающимся на фоне экстрагенитальной патологии (сочетанный гестоз).
- Средняя степень риска – это группа женщин, имеющие аборты в анамнезе, вынашивающие многоплодную беременность, имеющие гинекологическую патологию.
- Низкая степень риска, определяется возрастом женщин (до 18 лет и старше 35 лет).
Плацентарная недостаточность при беременности: симптомы
Со стороны женщины начальные формы патологии могут себя никак не проявлять.
Симптомы плацентарной недостаточности зависят от выраженности патологии.
При более тяжелых формах может возникнуть симптомы гестоза и признаки угрозы выкидыша или преждевременных родов:
- боли в животе;
- кровяные выделения из половых органов.
На фоне нарушенного плацентарного кровотока может активизироваться условно патогенная флора – возникает клиника кольпита. Это опасное осложнение может привести к внутриутробному инфицированию плода.
Со стороны плода, симптомы проявляется снижением количества двигательных актов, тахикардией, сменяющейся брадикардией.
Эти симптомы, хотя и являются неспецифическими, — повод для обследования женщины на патологию со стороны плаценты.
Как ставится диагноз ПН
Для диагностики плацентарной недостаточности используют три основных метода:
- Ультразвуковая диагностика
- УЗИ плода позволяет определить его основные размеры и сопоставить их с нормальными показателями для срока гестации;
- при УЗИ оценивается двигательная активность плода;
- высчитывается количество околоплодных вод;
- измеряется толщина плаценты, степень зрелости;
- определяют состояние пуповины.
- Кардиотокография (КТГ) – этот метод позволяет оценить:
- показатели деятельности ССС плода;
- двигательную активность плода;
- активность маточных сокращений.
- Допплерометрическое исследование дает информацию о состоянии кровообращения в системе мать-плод:
- выявляет степень тяжести ПН (маточно-плацентарная недостаточность 1 а, 1 б, 2 и 3 степени тяжести);
- дает возможность заподозрить генные патологии плода.
При любом подозрении на плацентарную недостаточность все эти обследования проводятся в обязательном порядке.
Лечение ПН при беременности
Лечение плацентарной недостаточности при беременности проводится в основном в стационарах, исключение может быть только для компенсированных форм, требующих только лечения таблетированными препаратами и динамического амбулаторного наблюдения.

Лечение в основном патогенетическое, направленное на предотвращение развития различных, иногда тяжелых осложнений.
При фетоплацентарной недостаточности разрешены к применению следующие группы препаратов:
- вазодилататоры с миотропным действием (Курантил), улучшающие плацентарное кровообращение, уменьшающие гипоксию плода, предотвращающие развитие дистрофических и дегенеративных изменений плаценты;
- препараты, усиливающие метаболизм (Актовегин);
- медикаменты, снижающие сократительную активность миометрия (Гинипрал, Но-шпа) и уменьшающие возможность выкидыша;
- препараты, нормализующие реологические характеристики крови (Трентал, Аспирин);
- препараты, уменьшающие психоэмоциональную нагрузку (назначают пустырник, валериану, глицин).
Необходимо помнить, что плацентарная недостаточность – это тяжелая патология, лечение которой требует больших знаний, поэтому самолечение или лечение народными средствами без одобрения и наблюдения врача, могут привести к самым тяжелым результатам.
Современные методы лечения плацентарной недостаточности в Европе
Лечение ПН во всем мире примерно одинаковое, основано на патогенетических принципах. Принципиально новых методик, к сожалению, просто не существует. Все методы лечения, рекламируемые зарубежными фирмами, доступны и российским гражданам. И не только в клиниках Москвы, но и стационарах на уровне областных центров.
В последнее время в акушерстве при лечении плацентарной недостаточности стал широко применяться плазмаферез, он обладает детоксикационным эффектом, улучшает показатели тканевого дыхания, стимулирует эндокринологическую активность. Интерес представляет методика сочетания плазмафереза и медицинского озона.
Важным является включение в комплекс лечения ПН карбогенотерапии по разработанной методике, так как у беременных, получавших этот вид лечения, отмечалось достоверное улучшение кровотока в системе мать-плод, что способствует рождению детей с улучшенными морфофункциональными характеристиками по сравнению с контрольной группой.
Последствия ПН для ребенка
Плацентарная недостаточность может иметь следующие последствия для ребенка:
- антенатальная гибель плода;
- самопроизвольное прерывание беременности;
- родоразрешение на сроке 22- 37 полных недель;
- кислородное голодание плода;
- СЗРП.
Однако при своевременном и правильном лечении есть возможность избежать всех этих страшных осложнений.
Профилактика ПН при беременности
Профилактика плацентарной недостаточности – это очень простые рекомендации:
- своевременно выявлять и лечить заболевания, передающиеся половым путем (еще на этапе планирования беременности);
- не употреблять алкоголь, наркотики, отказаться от курения;
- регулярно и рационально питаться;
- не допускать физических перегрузок и стрессовых ситуаций;
- ночной сон должен быть полноценным, не менее 8 часов;
- принимать витамины.
Профилактика любых осложнений, которые могут возникать на фоне гестации, всегда начинаются на этапе прегравидарной подготовки. Предупредить заболевание проще, чем лечить. Но даже если состоятельность плацентарного кровообращения нарушена, при условии соблюдения врачебных рекомендаций, есть шанс выносить и родить малыша, без тяжелых последствий.
Актуальное видео
Плацентарная недостаточность — что важно знать
Статьи по теме:
Краевое предлежание плаценты по задней стенке — что это такое и чем опасно
Отслойка плаценты на ранних и поздних сроках беременности
Чем опасно низкое давление при беременности
Миома во время беременности: как виляет на вынашивание и плаценту
Что такое мелкодисперстная взвесь в околоплодных водах
Можно ли беременным лечить и удалять зубы с анестезией
Аритмия у беременной: в чем опасность для плода
Размер матки по неделям беременности в миллиметрах
Источник
/О беременности/Беременность/Наблюдение беременности. Здоровье
- Что такое плацентарная недостаточность?

- Функции плаценты
- Факторы риска фетоплацентарной недостаточности
- Виды плацентарной недостаточности
- Диагностика фетаплацентарной недостаточности
- Терапия плацентарной недостаточности
Плацента – первый «домик» малыша, обеспечивающий ему комфорт и питание. Важно, чтобы она работала без сбоев, то есть, чтобы не возникла плацентарная недостаточность.
Что такое плацентарная недостаточность, чем опасно это состояние, как его диагностировать и как лечить рассказала наш эксперт Алина ЧАПЛОУЦКАЯ, врач-гинеколог многопрофильного медицинского центра «ЕвроМед клиника».
Что такое плацентарная недостаточность?
Плацентарная недостаточность (также это состояние называют фетоплацентарная недостаточность, сокращенно — ФПН) беременным ставят с частотой около 30%. Это нарушение нормального функционирования плаценты, которое может повлиять на развитие плода.
Комментарий специалиста
Плацентарная недостаточность – такое состояние плаценты, когда её функция неадекватна потребностям плода. Следствием может стать задержка развития плода и даже его гибель.
Функции плаценты
Плацента – уникальный орган, который развивается во время беременности и играет ключевую роль в развитии плода. Это связующее звено между мамой и малышом: через нее мать передает ребенку питательные вещества, плацента обеспечивает синтез необходимых гормонов.
Комментарий специалиста
Функции плаценты весьма многообразны. Образно говоря, плацента заменяет плоду легкие, органы пищеварения, почки, кожу, гемато-энцефалический барьер…
По отношению к ребенку плацента выполняет дыхательную функцию: обеспечивает доставку кислорода и выведение углекислого газа из крови плода.
Трофическая функция — плацента способствует усваиванию питательных веществ из организма матери. Часть полезных веществ вырабатывается в самой плацентарной ткани.
Выделительная функция — способствует выведению из организма плода ненужных токсичных продуктов обмена.
Защитная функция — предотвращает повреждающее действие на плод бактерий, вирусов, токсинов, лекарственных препаратов.
Регуляторно-гормональная функция — обеспечивает образование специфических белков и гормонов, которые участвуют в формировании плода.
Также плацента регулирует состояние свертывающей (и противосвертывающей) систем крови.
Иммуносупрессивная функция заключается в формировании иммунологического барьера, который предотвращает отторжение генетически чужеродного плода и сохранении беременности.
Факторы риска фетоплацентарной недостаточности
Существует немало факторов, которые могут спровоцировать возникновение плацентарной недостаточности. Вероятность этой патологии увеличивается при наличии у матери инфекционных, сердечно-сосудистых, гормональных и гинекологических заболеваний. Также риск ФПН повышен у женщин с осложнениями беременности и прерванными беременностями в анамнезе.
Комментарий специалиста
Факторы риска:
социальные (возраст женщины до 18 лет или старше 40 лет, вредные привычки, профессиональные вредности);
неблагоприятный акушерско-гинекологический анамнез (аборты, выскабливания, рубец на матке после операции кесарева сечения, длительное бесплодие, операции на придатках, например оперированный эндометриоз яичников, миома матки, пороки развития матки, беременность, наступившая в результате программ ВРТ, ЭКО);
экстрагенитальные заболевания матери (гипертоническая, варикозная болезни, пороки сердца, сахарный диабет, хроническая анемия, врожденные или приобретенные тромбофилии, нарушения свертывающей системы крови, острые или хронические инфекционные заболевания во время беременности);
осложнения самой беременности (выраженный ранний токсикоз, гестоз 2 и 3 триместра, кровотечение в 1 и 2 триместрах, конфликт по группе крови и резус-фактору, много— и маловодие, неправильное положение плода — тазовое, поперечное, косое предлежание, многоплодная, переношенная беременность).
Виды плацентарной недостаточности
Существуют разные классификации ФПН. Выделяют хроническую (наиболее распространенную) и острую формы этой патологии. Для хронической ФПН характерно постепенное нарушение кровообращения в плаценте, для острой — резкое.
Кроме того выделяют первичную и вторичную формы плацентарной недостаточности:
- Первичная ФПН. Возникает до 16 недель беременности, в ее основе нарушения процесса формирования плаценты.
- Вторичная ФПН. Возникает после 16-18 недели в результате воздействия факторов риска, перечисленных выше.
Комментарий специалиста
Также плацентарная недостаточность подразделяется на компенсированную, субкомпенсированную и декомпенсированную.
О компенсированной плацентарной недостаточности следует говорить, когда нарушения в плаценте не отразились на состоянии плода, нет отклонений в его физическом развитии и функциональном состоянии.
Субкомпенсированная плацентарная недостаточность – структурные изменения плаценты ведут к нарушению процессов внутриутробного развития плода и обуславливают у него возникновение легкой и средней степени задержки развития. Обычно такие дети при рождении имеют соответствующий гестационному сроку рост, сниженную массу тела и оценку по шкале Апгар 5-7 баллов.
Декомпенсированная форма – возникает при глубоких структурных изменениях в плаценте и выраженных нарушениях маточно-плацентарного и плодово-плацентарного кровообращения, что приводит к значительной задержке развития плода в сочетании с его хронической гипоксией. Беременность при этом виде плацентарной недостаточности часто протекает со стойкой, по отношению к проводимой терапии, угрозой самопроизвольного выкидыша или преждевременных родов.
Кроме того, в зависимости от тяжести гемодинамических нарушений выделяют три степени плацентарной недостаточности:
первая степень: нарушение маточно-плацентарного кровотока при сохраненном плодовом кровотоке; плод не страдает, нет гипоксии (кислородного голодания);
вторая степень: характеризуется нарушением маточно-плацентарного и плодово-плацентарного кровотока. При этом плод находится в состоянии хронической гипоксии, может быть задержка его развития.
третья степень: критические нарушения плодово-плацентарного кровотока, когда показано экстренное родоразрешение в интересах плода.
Диагностика фетаплацентарной недостаточности
ФПН, как правило, протекает абсолютно бессимптомно. Однако некоторые женщины отмечают повышенную активность плода, его беспорядочные движения. Такое поведение малыша может быть вызвано гипоксией. Основной метод диагностики плацентарной недостаточности — является УЗИ, которое наглядно демонстрирует состояние плаценты. Также существуют косвенные методы диагностики, основанные на оценке состояния плода: соответствию его развития сроку беременности, оценке частоты сердечных ритмов.
Комментарий специалиста
УЗИ диагностика на сегодняшний день – это основной метод верификации плацентарной недостаточности.
Также применяется гормональная диагностика. Известно более 40 плацентарных белков. Особое значение имеют хорионический гонадотропин, плацентарный лактоген, прогестерон, трофобластический глобулин, альфафетопротеин, эстриол, кортизол и ряд других. С учет возможностей современных лабораторий, можно определить уровень некоторых гормонов плаценты и, в зависимости от отклонений от нормативных значений, делать вывод о рисках формирования плацентарной недостаточности, вовремя это профилактировать, если нужно, назначить терапию.
Большое распространение получило определение биофизического профиля плода, который включает в себя комплексную оценку пяти параметров: дыхательные движения плода, двигательная активность, мышечный тонус плода, количество околоплодных вод, степень зрелости плаценты по Grannum.
О плацентарной недостаточности свидетельствует и фетометрия плода – измерение бипаретального размера головки плода (БПР), среднего диаметра живота (СДЖ), длины бедра (ДБ). Именно динамическое использование этих параметров позволяет диагностировать синдром задержки плода с уточнением его степени тяжести. Достоверный признак задержки развития — несоответствие величины БПР головки плода гестационному сроку, а также нарушение взаимоотношений между размерами головы, живота, бедра.
Основные проявления задержки развития плода можно диагностировать после 30 недель, когда проводимое лечение уже не может существенно исправить ситуацию. Поэтому важно выявить и верно интерпретировать косвенные признаки плацентарной недостаточности на ранних сроках – предлежание или низкое расположение плаценты, двудолевая или добавочная доля плаценты, краевое или оболочечное прикрепление пуповины, утолщение или наоборот истончение плаценты, расширение межворсинчатых пространств, инфаркты плаценты, много- или маловодие.
Также состояние плаценты можно оценить при помощи допплерометрии – ультразвуковой диагностики, который определяет скорость кровотока в маточных сосудах, сосудах пуповины и плода. Информативен этот метод диагностики с 24-25 недель беременности. Важна кардиотокография плода — в настоящее время это ведущий методом оценки состояния ребенка. Синхронная запись сердцебиения плода и маточных сокращений на протяжении 40-60 минут позволяет выявить нарушения с высокой точностью.
Терапия плацентарной недостаточности
Не существует какой-либо единой схемы лечения этого заболевания – все зависит от того, какие факторы спровоцировали это состояние. Поэтому лечение разворачивается в двух направлениях.
Меры, направленные на улучшение маточного кровообращение и предотвращение задержки развития плода.
Выявление заболевания, спровоцировавшего ФПН, и его лечение или компенсация.
Комментарий специалиста
Начинать терапию следует с лечения основного заболевания и устранения влияния неблагоприятных факторов.
При выявлении инфекций – антибактериальная терапия с учетом чувствительности возбудителя к конкретному антибиотику.
Если есть тенденция к гиперагрегации, то есть сгущению крови – назначение специфических препаратов: антикоагулянтов, дезагрегантов, нормализующих состояние свертывающей системы крови.
В случае угрожающего выкидыша, угрозы преждевременных родов назначают препараты, расслабляющую мускулатуру матки, снимающие спазм маточных сосудов.
При выявлении нарушении при допплерометрии, терапия направлена на восстановление кровотока в системе матка-плацента-плод. Используют различные сосудистые препараты, лекарства, улучшающие состояние свертывающей системы крови.
Но, подытожив вышесказанное, хочу отметить, что на сегодняшний день не существует ни одного лекарственного препарата с доказанной эффективностью в отношении улучшения маточно-плодово-плацентарного кровотока. Это объяснимо, ведь клинические исследования лекарств на беременных не проводят. Поэтому в большинстве случаев терапия носит эмпирический характер и подбирается пробным путем.
26.12.2016
Подготовила Евгения Герасимова


Обсуждение на форуме («связанная» тема)
PlushFish (26/12/2016)
В материале имеется информация о гормональный диагностике ФПН. Информации о необходимости еженедельного узи в материале нет.
А для кого эта информация? Для врачей или беременных женщин?
Вот читает беременная: «Также применяется гормональная диагностика. Известно более 40 плацентарных белков. Особое значение имеют хорионический гонадотропин, плацентарный лактоген, прогестерон, трофобластический глобулин, альфафетопротеин, эстриол, кортизол и ряд других».
И какой она из этого делает вывод? А такой — что косвенно определить ФПН можно только сдав минимум 10 анализов крови. То есть беременная по-прежнему остается беззащитной и неинформированной о том, что низкий ХГЧ — это повод немедленного контроля плаценты по УЗИ с доплером, так как это косвенный признак ФПН.
![]()
В материале имеется информация о гормональный диагностике ФПН. Информации о необходимости еженедельного узи в материале нет.
ФПН, как правило, протекает абсолютно бессимптомно.
Основной метод диагностики плацентарной недостаточности — является УЗИ.
Ага, ага, то есть если не делать каждую неделю УЗИ то и не узнать о ФПН????
Автору статьи не мешало бы погуглить несоответствие ХГЧ сроку гестации.
![]()
[Рассказы о родах]
Можно и здесь рожать…
![]()
Актуальные темы форумов
Паттайя — 2019 — 2020 (ЮВА — Тайланд, Вьетнам, Китай, Индия и другие страны)Книжный Лабиринт (Совместные закупки Хобби-клуба (Барнаул и Алтайский край))МедАссистанс (Лечение и здоровье взрослых. Медицина )Абаркасы,ботинки,эспадрильи, сумки из Испании для всей семьи (Совместные закупки Хобби-клуба (Барнаул и Алтайский край))Томаты — том 13 (Сад и огород (семена, рассада, урожай))Перцы … том 6 (Сад и огород (семена, рассада, урожай))Сочи, часть 3 (Россия и страны ближнего зарубежья (СНГ))Наши обеды и ужины-19. Фото обязательно, рецепт желательно (Кулинарный форум)ЭКО по ОМС 2020 часть 1 (Хочу ребенка! Планирование беременности)Бюджетный трикотаж от Веснушки)) (Совместные закупки Хобби-клуба (Барнаул и Алтайский край))
![]()
Увидели ошибку?
выделите фрагмент текста мышкой и нажмите «ctrl+enter»
ошибки в отзывах пользователей не исправляются
Источник


