Хфпн компенсация при беременности что это

При ФПН плод испытывает кислородное голодание. В его росте и развитии наблюдается задержка. Значительно повышается вероятность того, что еще не появившийся на свет ребенок пострадает от внутриутробных инфекций и вредных продуктов обмена. Нарушение гормональной функции плаценты может стать причиной преждевременных родов и возникновения различных аномалий в родовой деятельности.
Последствия плацентарной недостаточности могут быть плачевными. ФПН может привести к гибели плода. Если же ребенок появится на свет, то его адаптация к окружающему миру будет проходить намного тяжелее, чем у абсолютно здорового малыша.
Кроме этого, у новорожденного могут быть выявлены врожденные аномалии (например, дисплазия тазобедренных суставов, кривошея), энцефалопатия. Он будет более подвержен кишечным и респираторным инфекциям.
Причины плацентарной недостаточности
Возникновение ФПН может быть вызвано различными причинами. Нарушения плаценты развиваются вследствие наличия у беременной женщины экстрагенитальных заболеваний:
- нейроэндокринных (патологий гипоталамуса и надпочечников, гипер- и гипотиреоза, сахарного диабета);
- легочных (бронхиальной астмы);
- почечных (почечной недостаточности, пиелонефрита);
- сердечно-сосудистых (недостаточности кровообращения, артериальной гипертонии, гипотензии, пороков сердца).
Если беременная женщина страдает анемией, то в качестве причины плацентарной недостаточности может служить дефицит в материнско-плодовом кровотоке такого элемента, как железо.
При проблемах со свертываемостью крови в сосудах, находящихся в плаценте, образуются микротромбы, которые нарушают плодово-плацентарный кровоток.
Довольно часто причинами ФПН выступают различные инфекции, которые остро протекают и обостряются во время беременности. Бактерии, простейшие или вирусы могут поразить плаценту.
Возникающие воспаления в 1 триместре могут привести к самопроизвольному прерыванию беременности. Последствия ФПН в более поздние сроки беременности будут зависеть от возбудителя, тяжести поражений плаценты.
Факторами риска плацентарной недостаточности также являются патологии матки: пороки развития органа (двурогая, седловидная), миометрия, гипоплазия, эндометриоз. ФПН может возникнуть из-за наличия у беременной миомы матки, однако риск появления данной проблемы различен.
В группу высокого риска входят первородящие представительницы прекрасного пола в возрасте от 35 лет с большими миоматозными узлами. К группе с низким риском относятся молодые женщины не старше 30 лет с небольшими миоматозными узлами.
Причинами ФПН также могут быть:
- гестоз;
- беременность, являющаяся многоплодной;
- предлежание плаценты;
- тазовое предлежание плода;
- резус-конфликт.
Риск увеличивается при наличии вредных привычек, бытовой и социальной неустроенности, анамнезе, отягощенном абортами.
Классификация плацентарной недостаточности
В медицинских учебниках можно встретить различные классификации ФПН. По времени развития выделяют первичную и вторичную плацентарную недостаточность.
Первый вид возникает на 16-18 неделе беременности. Он связан с нарушением процессов плацентации и имплантации. Для второго вида характерно то, что изначально образуется нормальная плацента, но по каким-то причинам ее функции нарушаются на более позднем сроке беременности.
Клиническое течение ФПН может быть 2-х видов:
- острым;
- хроническим.
Острая недостаточность может возникнуть на любом сроке беременности и даже во время родов. В первую очередь происходит нарушение газообменной функции плаценты. В результате этого возникает острая гипоксия плода, которая может привести к гибели ребенка.
Острая плацентарная недостаточность чаще всего обуславливается преждевременной отслойкой плаценты, тромбозом ее сосудов, инфарктом плаценты, кровоизлияниями в краевые синусы.
С хронической недостаточностью врачи сталкиваются гораздо чаще, чем с острой. Обычно данный вид ФПН возникает во 2 триместре беременности, а отчетливо выявляется немного позже – с начала 3 триместра.
Плацента начинает преждевременно стареть. В повышенном количестве на поверхности ворсин откладывается вещество, называемое фибриноидом, которое препятствует трансплацентарному обмену. Таким образом, в основе хронической фетоплацентарной недостаточности лежат процессы, связанные с возникновением нарушений кровообращения в маточно-плацентарном круге.
Хроническая ФПН подразделяется на 3 вида:
- компенсированную;
- декомпенсированную;
- субкомпенсированную;
- критическую.
Наиболее благоприятной формой является хроническая компенсированная плацентарная недостаточность. Плод при ней не страдает и продолжает нормально развиваться. Патологические изменения, являющиеся незначительными, компенсируются за счет защитно-приспособительных механизмов, способствующих прогрессированию беременности женщины. Ребенок может родиться здоровым, если врач выберет адекватную терапию и будет правильно вести роды.
Декомпенсированной форме свойственно перенапряжение и срыв компенсаторных механизмов. Беременность не может нормально прогрессировать. Декомпенсированная плацентарная недостаточность приводит к страданиям плода, которые проявляются задержкой развития, тяжелыми нарушениями работы сердца, гипоксией. Возможна внутриутробная гибель ребенка.
При субкомпенсированной форме защитно-приспособительные реакции не могут обеспечить нормальное протекание беременности. Наблюдается значительное отставание плода в развитии. При субкомпенсированной хронической плацентарной недостаточности высоки риски возникновения различных осложнений.
Критическая форма очень опасна. Для нее характерны морфофункциональные изменения фетоплацентарного комплекса, на которые невозможно повлиять. При критической форме гибель плода неизбежна.
В зависимости от нарушения кровообращения ФПН классифицируют следующим образом:
- 1а степень – маточно-плацентарная недостаточность. Плодово-плацентарный кровоток при этом сохранен;
- 1б степень – плодово-плацентарная ФПН. Маточно-плацентарный кровоток сохранен;
- 2 степень плацентарной недостаточности при беременности – плодово-плацентарный и маточно-плацентарный кровотоки нарушены. Конечный диастолический кровоток сохранен;
- 3 степень – плодово-плацентарный кровоток критически нарушен, а маточно-плацентарный кровоток или нарушен, или сохранен.
Симптомы плацентарной недостаточности
Признаки ФПН зависят от ее вида. При хронической компенсированной форме нет никаких симптомов плацентарной недостаточности. Будущая мамочка чувствует себя хорошо. О наличии ФПН представительница прекрасного пола узнает лишь благодаря результатам УЗИ.
Симптомы являются более выраженными при хронической декомпенсированной и острой формах. Женщина может заметить, что ее плод в течение какого-то промежутка времени активно шевелится. Затем активность ребенка резко уменьшается. Следует отметить, что будущая мать, начиная с 28 недели беременности, должна ощущать в сутки не менее 10 шевелений ребенка. Если активность крохи меньше указанной цифры, то стоит посетить гинеколога. Возможно, это является признаком наличия какой-либо проблемы (например, ФПН).
Дополнительные признаки фетоплацентарной недостаточности декомпенсированной формы – замедление роста животика женщины, задержка развития плода. Самостоятельно выявить эти изменения практически невозможно. Только врач во время планового осмотра может зафиксировать это.
Самым опасным признаком ФПН является появлений кровянистых выделений из влагалища. Заметив это, необходимо немедленно обратиться к врачу, так как данный симптом свидетельствует о преждевременной отслойке плаценты.
Диагностика плацентарной недостаточности
Выше уже говорилось, что возникновение ФПН может произойти по различным причинам. Именно поэтому диагностика плацентарной недостаточности должна представлять собой комплексное обследование беременной женщины.
Врач, собирая анамнез, выясняет главный фактор, который способствовал возникновению данной проблемы (возраст, жизненные и профессиональные условия, вредные привычки, наличие экстрагенитальных и гинекологических болезней и др.). Женщина в положении при ФПН может жаловаться на боли в животе, наличие кровянистых выделений из влагалища, чрезмерную активность плода или отсутствие шевелений, повышенный тонус матки.
Гинеколог, проводя физикальное исследование перед тем, как определить плацентарную недостаточность, измеряет окружность живота будущей мамы, оценивает стояние дна матки, определяет вес женщины. Благодаря полученным данным можно узнать о том, нормально ли развивается плод или есть задержка в развитии.
По результатам гинекологического осмотра можно оценить характер выделений, обнаружить воспаления, произвести забор материала для микроскопического и бактериологического исследований.
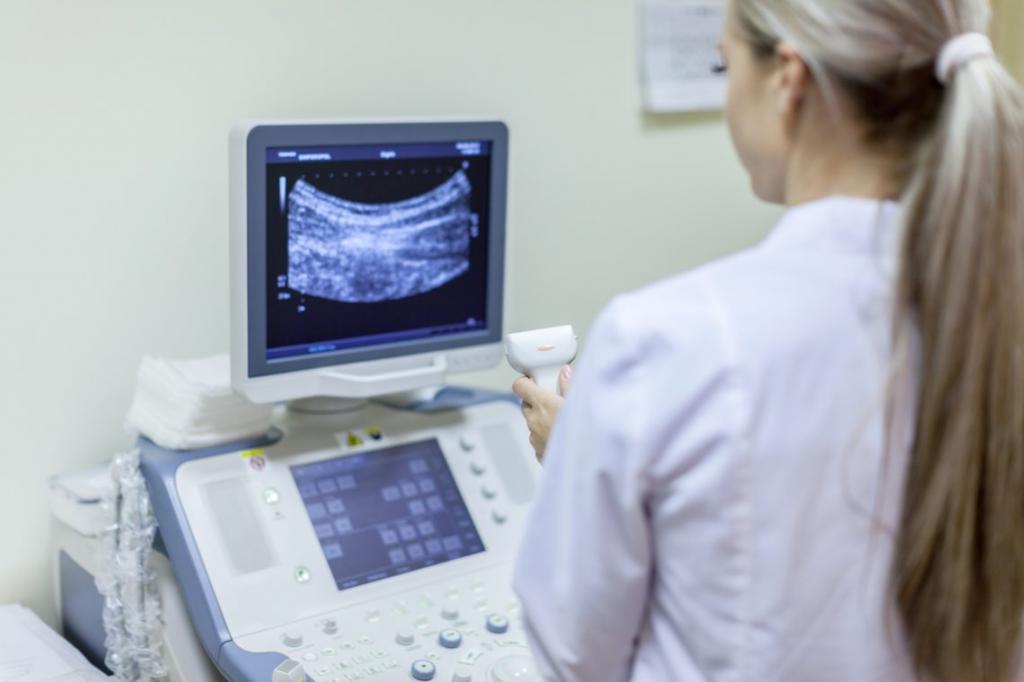
Огромное значение в выявлении фетоплацентарной недостаточности играет УЗИ. Благодаря ему можно определить фетометрические показатели (размеры головки, конечностей, туловища плода) и сравнить их с нормальными значениями, характерными для данного срока беременности, измерить толщину плаценты и определить степень ее зрелости.
При подозрениях на ФПН врач проводит кардиотокографию и фонокардиографию для оценки сердечной деятельности ребенка. Аритмия, брадикардия, тахикардия могут быть признаками гипоксии.
Допплерография маточного кровотока позволяет оценить циркуляцию крови в сосудах матки, пуповины, плодовой части плаценты.
Лечение плацентарной недостаточности
Учитывая то, что возникновение ФПН могут спровоцировать различные причины, стандартной схемы лечения плацентарной недостаточности не существует. Врач в первую очередь стремится устранить главный этиологический фактор и направить все меры на поддержание компенсаторных механизмов.
Если форма недостаточности является компенсированной и отсутствует угроза жизни плоду, то лечение проводится амбулаторно. При остальных формах требуется госпитализация и проведение интенсивных терапевтических мероприятий.
Если при низкой плацентарной недостаточности существует угроза прерывания беременности, то врач выписывает лекарства, относящиеся к токолитикам. При нарушениях сосудистого тонуса в плаценте и наличии микроциркуляторных расстройств беременной женщине лечащий врач назначает антикоагулянты и антиагреганты.
При обнаружении гемодинамических нарушений назначают лекарственные препараты, которые нормализуют сократительную функцию миокарда, улучшают перфузию органов, обладают гипотензивным действием. Если выявлен гипертонус миометрия, то требуется назначение спазмолитических лекарственных средств. Для нормализации транспортной функции плаценты и антиоксидантной защиты назначаются различные витамины.
Будущая мама не должна без назначения врача принимать лекарства по рекомендации подруг или других людей, ведь чужие советы могут привести к страшным последствиям. Врач в индивидуальном порядке определяет схему лечения. Только его рекомендациям нужно следовать.
Многих беременных женщин интересует лечение плацентарной недостаточности народными средствами. Тут сложно посоветовать что-то конкретное, ведь одной представительнице прекрасного пола конкретное средство может помочь, а у другой женщины, наоборот, только усугубит ситуацию. Именно поэтому не рекомендуется следовать советам народных целителей. Только врач, имеющий медицинское образование, может советовать что-то конкретное.
Способы родоразрешения при ФПН
Способ родоразрешения определяет врач в зависимости от эффективности лечения. При компенсированной форме женщина может родить самостоятельно. При субкомпенсированной форме чаще всего делают кесарево сечение. Декомпенсированная недостаточность является показанием к экстренному хирургическому родоразрешению. Подробнее об операции кесарева сечения →
Профилактика плацентарной недостаточности
Одна из основных и очень важных профилактических мер – планирование беременности. К сожалению, многие пары не понимают важность этого. Зачастую беременность наступает неожиданно. Будущая мама еще до зачатия должна пройти необходимые обследования, благодаря которым будут выявлены все факторы риска. От обнаруженных проблем нужно будет избавиться или минимизировать их влияние. Таким образом, планирование беременности оградит от возникновения ФПН в будущем.
Обязательно нужно исключить влияние вредных факторов: курения, приема алкоголя и медикаментозных средств, не назначенных врачом. До и во время беременности нужно лечить хронические заболевания, оберегать себя от инфекций. С наступлением «интересного положения» женщинам рекомендуется сбалансировано питаться и полноценно спать (не менее 8 часов в сутки).
На 14-16 и 28-34 неделях беременности могут быть назначены профилактические медикаментозные курсы. Профилактика плацентарной недостаточности при осложненной беременности – повышенный врачебный контроль за течением «интересного положения», постоянный мониторинг состояния плода и его развития.
В заключение стоит отметить, что ФПН – серьезная проблема, с которой сталкиваются многие беременные женщины. Чем опасна плацентарная недостаточность? На этот вопрос нельзя ответить однозначно. Последствия зависят от многих факторов. Ребенок может появиться на свет здоровым или с различными проблемами, а может и вовсе погибнуть в утробе матери. Чтобы не столкнуться с ФПН и родить здорового малыша, рекомендуется заранее планировать беременность и пересмотреть свой образ жизни, ведь у современных женщин он является в корне неправильным.
Советуем почитать: Резус-конфликт при беременности: что делать резус-отрицательной маме
Источник
Что это — ХФПН при беременности? Данный недуг диагностируется у каждой третьей женщины, ожидающей ребенка, которая входит в группу риска. Под этой аббревиатурой скрывается медицинский термин, который звучит как «хроническая фетоплацентарная недостаточность». Патология является результатом сложной реакции плода и плаценты на различные состояния материнского организма. Наблюдаются при этом нарушения транспортной, метаболической, трофической и эндокринной функций плаценты, что негативно сказывается на состоянии здоровья плода и новорожденного.
Факторы риска
Диагноз ХФПН при беременности может быть обусловлен различными факторами, которые гинекологи разделяют на несколько групп: социально-бытовые, особенности акушерско-гинекологического анамнеза, особенности течения конкретной беременности, особенности соматического анамнеза. К социально-бытовым причинам плацентарной недостаточности относятся возраст до семнадцати лет или после 35, работа на вредном производстве, тяжелый физический труд, алкоголизм и курение, психоэмоциональное напряжение.

Нередко факторами риска развития недостаточности являются хронические инфекции, эндокринные патологии матери или экстрагенитальные заболевания (болезни внутренних органов, которые не связаны с нарушениями репродуктивной функции напрямую). Чаще всего во время беременности обостряются пороки сердца, ревматизм, гипертония и гипотония, варикозное расширение вен, анемия, холецистит, сахарный диабет.
К часто являющимся причинам ХФПН относят нарушения менструальной функции, перенесенные ранее гинекологические операции, самопроизвольные или искусственные аборты, мертворождения, рецидивирующие гинекологические заболевания, фибромиома, эндометриоз, рождение маловесных детей, бесплодие. К группе риска относят первородящих старше 35 лет с миомой матки. При том же заболевании, но в возрасте до 30 лет риск развития ХФПН значительно уменьшается.
Осложнениями ХФПН, которые характерны для конкретной беременности, являются гестозы, угроза прерывания, перенашивание, многоплодие, анемия, обострение хронических заболеваний. Степень и характер патологических состояний при подобном диагнозе во многом зависит от срока беременности, состояния механизмов в системе «мать — плацента — плод», а также от длительности воздействия негативных факторов.

Классификация
Беременность на фоне ХФПН — что это? Недуг характеризуется функциональными нарушениями в плаценте, прогрессирование которых может привести к задержке развития, гипоксии или даже внутриутробной гибели плода. Осложнение диагностируется у половины беременных женщин, для которых характерно невынашивание. В трети случаев ХФПН возникает как осложнение гестоза, а после перенесенной на ранних сроках инфекции проявляется в большем случае наблюдений (около 60 %).
Первичная и вторичная
По времени возникновения и механизму различают первичную и вторичную недостаточность функций плаценты. Первичная ХФПН возникает на сроке до шестнадцати недель. Это связано с различного рода нарушениями имплантации и плацентации. Вторичная недостаточность развивается после шестнадцати недель под влиянием внешних факторов, которые негативным образом воздействуют на плод или мать при уже сформированной плаценте.
Острая и хроническая
По клиническому течению ФПН различается на острую и хроническую. Острая чаще возникает на фоне отслойки плаценты. Диагностируется преимущественно в родах, но нельзя исключать возникновения острой недостаточности плаценты на любом сроке. Хроническая недостаточность может диагностироваться на любом сроке беременности. Разделяется на компенсированную, декомпенсированную (дополнительно выделяют степени) и субкомпенсированную.
Компенсированная форма ХФПН при беременности — что это и к чему приводит? Это патология, при которой обменные процессы в плаценте нарушаются, а кровообращение остается в норме. При этом за счет возможностей материнского организма плод не испытывает дискомфорта, так что последствия такой формы ХФПН минимальны. Однако необходимо наблюдение, потому что такая форма патологии при отсутствии терапии переходит в более серьезные.
Субкомпенсированная форма недостаточности — это состояние, при котором ресурсы материнского организма начинают истощаться. Такое случается, если не устранить причины возникновения компенсированной формы ХФПН. Декомпенсированной формой называют прогрессирование патологии с нарушением кровообращения в системе «мать — плацента — плод».
С помощью допплерометрии можно определить степень декомпенсированной формы недостаточности плаценты. ХФПН 1а при беременности характеризуется нарушением кровообращения только в маточно-плацентарном кровотоке. При форме 1б нарушения возникают только в плодово-плацентарном кровотоке. На второй степени определяются нарушения на двух уровнях, но не являются критическими. Третья степень ХФПН — критический уровень нарушений, который ставит жизнь плода под угрозу.

Симптомы
Серьезный диагноз — ХФПН при беременности. Что это за патология и по каким симптомам можно заподозрить патологию? Нарушения в механизме «мать — плацента — плод», которые в самом тяжелом случае могут привести к задержке развития или внутриутробной гибели плода, могут возникать вследствие бактериальных или вирусных инфекций, перенесенных в первом триместре, эндокринных патологий или генетических нарушений. Поэтому особенно внимательным должно быть ведение пациенток, которые входят в группу риска по этим факторам.
Что это — ХФПН с компенсацией при беременности? Об этом опасном состоянии нужно знать всем будущим мамам, чтобы самостоятельно уметь определить тревожные симптомы и обратиться к врачу. Недуг практически никак себя не проявляет. У женщины удовлетворительное самочувствие, а нарушения можно определить только в ходе дополнительных исследований (УЗИ или допплерометрии).
Тревожные симптомы начинают появляться только при декомпенсированной форме плацентарной недостаточности. Сначала отмечаются признаки, характерные для различных заболеваний, на фоне которых обычно развивается ХФПН, а именно отеки при гестозе или головная боль при гипертензии. Параллельно с этим уменьшается частота и интенсивность движение плода.

В случае внутриутробной задержки развития врач может отметить несоответствие высоты дна матки сроку беременности. Это косвенный признак, но и на него следует обратить внимание. Опасным симптомом является появление кровянистых выделений из влагалища на любом сроке вынашивания. Это указывает на преждевременную отслойку плаценты, которая может привести к гипоксии плода. При появлении кровянистых выделений женщина должна немедленно обратиться за медицинской помощью.
Диагностика
Врачам нужно уделять большее внимание женщинам, входящим в группу риска по развитию ХФПН при беременности. Что это за состояние, было описано выше. Так, при каждом осмотре гинеколог должен обращать внимание на прибавку в весе, определять высоту дна матки и окружность живота. Сигналом для проведения дополнительных исследований являются уменьшение количества шевелений плода, глухость тонов сердцебиения, несоответствие ВДМ сроку беременности.
Определить патологию можно при помощи УЗИ, допплерометрии или кардиотокографии. Ультразвуковая диагностика позволяет оценить состояние плаценты и плода, измерить количество околоплодных вод. По результатам допплерометрии определяется степень и уровень нарушений в системе «мать — плацента — плод». Также эта диагностическая процедура позволяет подобрать оптимальную терапию. Косвенно судить о состоянии плода можно по сердечной деятельности, которая определяется в ходе кардиотокографии.
Лечение
ХФПН при беременности может лечиться амбулаторно при условии постоянного наблюдения и частых визитов в женскую консультацию, но только в том случае, если патология протекает в компенсированной форме. В остальных случаях необходимо наблюдение в стационаре. Все существующие на сегодняшний момент способы лечения не позволяют в полной мере восстановить строение и функции плаценты, а только способствуют стабилизации процесса и предотвращают дальнейшее прогрессирование патологии.
Препараты
ХФПН лечится с помощью препаратов, улучшающих кровообращение в сосудах, активизирующих обменные процессы в тканях плода. Нередко патология сопровождается повышенным тонусом матки, при чем назначаются «Но-шпа», сульфат магния, «Гинипрал». Все терапевтические мероприятия проводятся в течение не менее двух недель. Контролировать состояние женщины и плода можно с помощью КТГ, ультразвуковой диагностики или допплерометрии.
Роды при ХФПН
Если состояние плода удовлетворительное, то даже с таким диагнозом женщина может родить естественным путем. В противном случае ХФПН является показанием для кесарева сечения. КС проводится при угрозе прерывания беременности или ранней отслойке плаценты на поздних сроках (когда плод уже жизнеспособен), при длительной гипоксии плода, зафиксированной в родах. Может быть назначено как плановое, так и экстренное КС. Все зависит от конкретного случая.

Риски и последствия
Последствия ХФПН при беременности для ребенка могут быть очень серьезными, но риски зависят от типа и стадии патологии. Плацентарная недостаточность может привести к самопроизвольному прерыванию, задержке роста и развития плода, гипоксии. Также возрастает риск внутриутробной гибели плода. Последствия ХФПН при беременности серьезные, но этот диагноз еще не означает, что ребенок родится с задержкой развития или раньше срока. При раннем выявлении патологии и адекватном лечении прогноз для матери и плода благоприятный.
Профилактика
Итак, было определено, что это — ХФПН при беременности. Основной профилактической мерой является соблюдение здорового образа жизни как на этапе планирования, так и во время беременности, отказ от вредных привычек, полноценное питание, прием витаминов. При планировании необходимо пройти обследование у гинеколога, пролечить хронические заболевания и половые инфекции. Во время беременности следует не игнорировать визиты в женскую консультацию и рекомендованные диагностические процедуры, а именно анализы крови и мочи, УЗИ и так далее.
Источник


