Фолликулярная опухоль щитовидной железы и беременность

Рак щитовидной железы у беременной — клиника, лечение
Чаще всего в щитовидной железе обнаруживают папиллярные, фолликулярные и анапластические аденокарциномы. Медуллярный рак диагностируют лишь в 5 % случаев. Как правило, болезнь развивается относительно бессимптомно в виде узелкового поражения щитовидной железы. На хорошо выполненном срезе у 30—40 % больных видно многоочаговое поражение, но лишь у 5 % оно клинически значимо. С помощью лабораторных исследований функции щитовидной железы определяют гипертиреоидный статус, что позволяет достаточно точно диагностировать токсическую аденому щитовидной железы. Исследования показывают наличие микрометастазирования в лимфоузлы у 50— 70 % больных. Такое субклиническое поражение не влияет на прогноз.
Рост папиллярного рака зависит от тиреотропного гормона (ТТГ). Введение тиреоидного гормона подавляет секрецию ТТГ и используется в качестве вспомогательной терапевтической меры. Прогноз при папиллярном раке благоприятный; 90—95 % женщин моложе 49 лет живут более 15 лет.
Папиллярный и фолликулярный рак щитовидной железы в 2—3 раза чаще встречается у женщин, чем у мужчин (5,5 для женщин и 2,4 для мужчин на 100 000 соответственно), особенно в репродуктивном возрасте. Около 10 % злокачественных новообразований щитовидной железы у женщин репродуктивного возраста диагностируют во время беременности или в первый год после родов. Фактический риск злокачественного новообразования у беременных не установлен.
Во время беременности часто наблюдают непатологическое увеличение щитовидной железы в 2 раза. Гистологическое исследование показало, что причиной служит гиперплазия фолликулярных клеток и обильное выделения коллоида. Умеренная супрессия ТТГ и небольшое повышение уровня свободного тироксина характерны для ранних стадий беременности вследствие стимуляции ТТГ-рецептора с помощью ХГ Повышение уровня тироксинсвязывающего глобулина во время беременности вызывает рост общего тиреоидного гормона.
Папиллярный рак щитовидной железы распространен среди лиц репродуктивного возраста, поэтому именно эту гистологическую форму рака чаще всего диагностируют у беременных. Sam и Molitch отмечают, что во время беременности увеличивается риск узлов в щитовидной железе и повышается их злокачественность. Rosen и Walfish обследовали 30 беременных с узловыми новообразованиями в щитовидной железе, и в 43 % случаев они были злокачественными. В 1997 г. Doherty и соавт. обследовали 23 женщины с новообразованиями щитовидной железы; в 39 % случаев опухоль была злокачественная. Частота рака щитовидной железы у небеременных составила 8—17 %. Рост опухоли щитовидной железы стимулируется ХГ через ТТГ-рецепторы.

Беременным при обнаружении новообразования щитовидной железы проводят исследование ее функции и пункцию опухоли. Последняя процедура особенно важна при опухоли более 2 см. Если цитологическое исследование показало, что опухоль доброкачественная, функцию щитовидной железы подавляют ежедневным введением 0,2 мг лево-тироксина. Если узлы не уменьшаются или увеличиваются, проводят повторное цитологического исследование. Ложноотрицательные результаты составляют 6 %. Теоретический риск получения двух ложноотрицательных результатов составляет около 0,05 %. При повторном отрицательном результате проводят более интенсивную терапию.
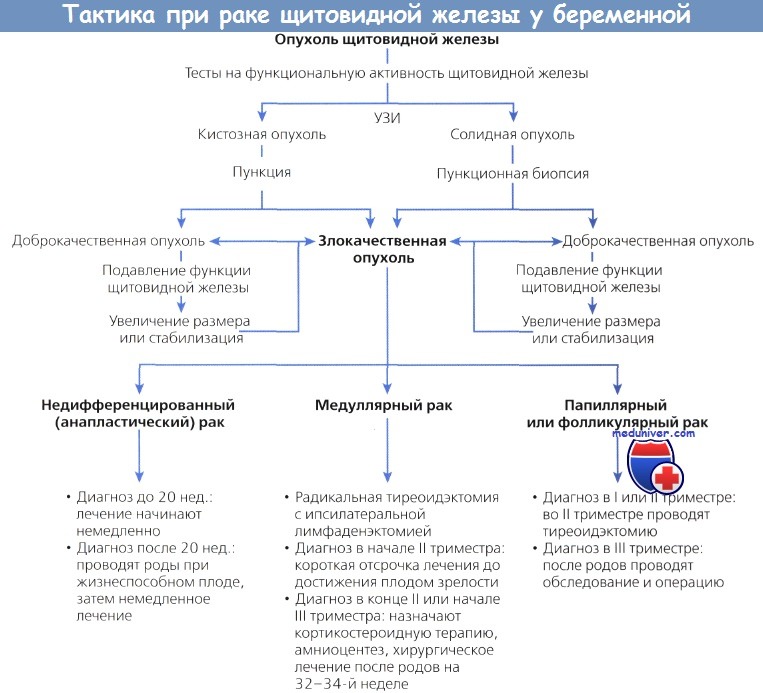
Если аспирация выявляет папиллярный или фолликулярный рак, мы рекомендуем пациенткам хирургическое вмешательство во II триместре беременности. Если рак обнаружили в III триместре, лечение откладывают до родов. Быстрорастущие опухоли и медуллярный рак удаляют вне зависимости от срока беременности. Иногда при медуллярном раке лечение откладывают до созревания плода. Хирургическое вмешательство — единственное эффективное лечение медуллярного рака; 5-летняя выживаемость составляет 50 %. Рекомендуют проводить профилактическую лимфодиссекцию со стороны поражения. После резекции опухоли следует вводить супрессивные дозы тиреоидного гормона, т. к. есть мнение, что его уровень при беременности повышается.
Беременным и кормящим матерям радиоактивный йод вводить запрещено. Даже то количество, которое используют в диагностике, теоретически может привести к поражению щитовидной железы плода и тератогенному эффекту. Проведение сцинтиграфии с применением 131I возможно лишь через 3 мес. после прекращения лактации.
Недифференцированный рак щитовидной железы редко встречается у беременных и часто приводит к летальному исходу. От 90 до 95 % больных умирают через год после постановки диагноза. Стандартом лечения считается радикальная тиреоидэктомия в комплексе с ЛТ. Начало лечения в I и II триместрах беременности тщательно обсуждается с больной и ее семьей.
Лечение беременных с прогрессирующим, локальным, неоперабельным или метастатическим раком щитовидной железы проводят, ориентируясь на желание пациентки. Наилучший местный контроль осуществляется при хирургическом лечении недифференцированного рака. Эффективность ЛТ и XT исследуется.
Прогноз для беременных с раком щитовидной железы
Беременность не ухудшает прогноз у больных с хорошо дифференцированным раком щитовидной железы. Moosa и Mazzaferri показали отсутствие различий в результатах лечения и риске рецидива у беременных (п = 61) и небеременных того же возраста с раком щитовидной железы.
Hill и соавт. сравнили риск рецидива у 70 женщин, беременность у которых наступила после установления рака щитовидной железы, с результатами обследования 109 небеременных и не выявили никаких различий. По-видимому, последующая беременность не влияет на течение болезни.
Rosvoll и Winship обследовали 60 женщин, леченных по поводу рака щитовидной железы, у которых впоследствии наступила беременность. Авторы сделали вывод, что рак щитовидной железы не есть показание к искусственному аборту. Friedman считает, что противопоказаний к беременности нет, если безрецидивный период составляет 3—5 лет. Однако беременность не ухудшает прогноза и при остаточной опухоли или рецидиве.
— Также рекомендуем «Рак вульвы у беременной — клиника, лечение»
Оглавление темы «Акушерская онкология»:
- Рак щитовидной железы у беременной — клиника, лечение
- Рак вульвы у беременной — клиника, лечение
- Рак влагалища у беременной — клиника, лечение
- Рак эндометрия у беременной — клиника, лечение
- Рак маточных труб у беременной — клиника, лечение
- Хориокарцинома маточных труб у беременной — клиника, лечение
- Полный пузырный занос в сочетании с плодом — клиника, лечение
- Метастазы опухолей в плод и матку у беременной — клиника, лечение
- Крестцово-копчиковая тератома плода — лечение, прогноз
- Врожденная нейробластома плода — лечение, прогноз
Источник
Фолликулярная аденома и планирование беременности
Добрый день, уважаемые специалисты!
Прошу Вашей консультации по моей ситуации.
Возраст 27 лет. Вес — 67 кг. Рост 1,70. Телосложение — обычное.
Хронические заболевания: тонзиллит, (диагнозы хрон. гастрит, холецистит, панкреатит- были поставлены в 16лет, жалоб в наст. время нет).
В ближайших планах было планирование беременности. Предыдущая (первая) беременность закончилась 25.12.2009г. на 30 неделе антенатальной гибелью плода. По результатам патологогистологии поставлен диагноз цитомегаловирусная инфекция. Однако, последующие консультации у гинеколога и иммунолога, а также анализы не подтверждают 100% правильность данного диагноза (авидность антител к ЦМВ, герпесу и токсоплазмозу высокая, титры антител не были рассмотрены во время беремеености в динамике).
Анализы на гормоны ЩЖ 10.04.2010
Т4 свободный — 1,10 нг/дл; (референтные знач. — 0,70 — 1,50)
ТТГ чувствительный — 1,24 мкМЕ/мл; (референтные знач. — 0,35 — 5,50)
Антитела к тиреопероксидазе (анти-ТПО) — 11 МЕ/мл; (референтные знач. — 0 — 40)
В настоящий момент у наблюдающего гинеколога противопоказаний для планирования беременности нет. Хотели начать планирование со следующего цикла.
Причина обращения к эндокринологу: в течение 3-х последних недель чувство дискомфорта в области шеи, усиливающиеся при надевании одежды «с горлом». Одновременно с появлением дискомфорта в шее сбой менструального цикла, задержка 2 недели. УЗИ органов малого таза в норме. Вывод гинеколога — ановуляторный цикл.
19.01.2011
Протокол УЗИ
Расположение ЩЖ — обычное.
ЩЖ ассиметричная за счет увеличенной правой доли.
Правая доля — 21,4х19,7х56мм. V1 — 11,3 см3.
Левая доля — 12,7х12,1х44мм. V2 — 3,2 см3.
Vобщ. 13,5 см3 (N до 19см3).
Эхоструктура однородная.
В правой доле округлое образование 19,8х19,3х17 мм с васкуляризацией по периферии и внутри узла, структура узла — неоднородная.
Регионарные зоны лимфооттока без особенностей. При допплерографии ЩЖ кровоток паренхимы усилен в области узла.
Заключение: УЗ признаки узлового образования правой доли ЩЖ.
19.01.2011
По результатам консультации эндокринолога направление на тонкоигольную биопсию под контролем УЗИ, анализ на ТТГ.
20.01.2011
Анализ ТТГ 2,70 мкМЕ/мл (норма 0,20 — 3,50) Лаборатория Гемотест.
21.01.2011
Протокол УЗИ
Щитовидная железа — расположение обычное, подвижна при глотании, контуры долей ровные, четкие, капсула дифференцируется отчетливо на всем протяжении.
Размеры правой доли 53х17х20
Размеры левой доли 44х11х12
Перешеек толщиной 4 мм. Общий объем ЩЖ 12 см3.
Правая доля неоднородна, в среднем ее сегменте повышенной эхогенности умеренно неоднородный узел 19 мм с умеренным внутриузловым кровотоком. Узел пунктирован.
Левая доля однородна, нормальной эхогенности, номальной эхоструктуры.
В регионарных зонах патологически увеличенные лимфоузлы не лоцируются.
2 стекла направлены на цитологию.
Цитологическое исследование.
Пунктат получен из кисточно-измененной железы с наличием пластов пролиферирующего фолликулярного эпителия.
Патологогистологический диагноз — 301080005-2.
Клинический диагноз — аденома ЩЖ.
Лечащий эндокринолог выписал направление на консультацию к хирургу-эндокринологу в МОНИКИ на предмет обоснованности операционного лечения до планирования беременности или после возможной беременности.
1. Насколько обоснованно оперативное лечение до планирования беременности? Какие возможны риски при переносе оперативного лечения на послеродовой период?
2. В случае оперативного лечения через какой максимальный период возможно планирование беременности?
3. Ваши рекомендации по выбору лечебного учреждения для проведения операции.
4. Возможно ли проведение операции за счет бюджетных средств в рамках системы федеральных квот? (место жительства (по постоянной регистрации) — Московская область, полис ОМС подмосковный по месту работы).
Заранее благодарю за ответы.
С уважением, Виктория
Источник
Щитовидная железа подвержена различным изменениям. При создании особых условий в ней могут возникать доброкачественные или злокачественные опухоли. Если в обычных условиях проводится активная диагностика и применяются агрессивные методы терапии, то как быть, когда рак щитовидной железы выявлен в один из триместров беременности? Возможно ли сохранить малышу жизнь или нужно обязательно делать аборт, влияет ли опухоль на развитие плода и течение беременности?
Формирование рака щитовидной железы: как это бывает во время беременности
Конечно, когда подозревается рак щитовидной железы — это серьезный диагноз, особенно если подозрение формируется в период вынашивания плода. Сегодня проведено много научных исследований, которые доказали, что беременность при наличии подобного диагноза не требует прерывания. Однако, нередко в регионах встречаются случаи, когда врачи настойчиво предлагают медицинский аборт, если выявлена онкологическая патология. Но специалисты, занимающиеся эндокринологией и онкологией, не подтверждают эти сведения, не имеется ни одной обоснованной публикации, подтверждающей негативное влияние онкологического процесса в щитовидной железе в процессе развития малыша в утробе матери.
Поэтому не стоит сразу волноваться: правильный подход к диагностированию рака щитовидной железы и его терапии позволяет сохранить беременность, полноценно выносить и родить вполне здорового малыша. Основной опасностью, которую при гестации представляет рак щитовидной железы, будет сложность в выявлении начальных симптомов. Это связано с тем, что они достаточно неспецифичны и могут иметь схожесть с симптомами беременности в раннем сроке.
Влияет ли беременность на развитие раковой опухоли?
Также на сегодняшний день получено и много данных о влиянии непосредственно беременности на онкологический процесс. Негативного влияния, которое формировала бы беременность в отношении опухоли, врачами не было обнаружено. Специалисты напоминают, что дифференцированные формы рака щитовидной железы, такие как папиллярный или же фолликулярный типы, отнесены к медленно прогрессирующим опухолям. Поэтому, даже если изменяется гормональный фон в результате вынашивания плода, он не оказывает негативного влияния в отношении роста опухолей, не ухудшает для женщины прогноз в отношении жизни и здоровья. Данных статистики в отношении сочетаемости ракового образования с беременностью нет, однако, около 5% женщин к моменту наступления беременности могут иметь узловые образования щитовидной железы, но далеко не все из этих образований имеют злокачественный характер. Вероятность раковых поражений при узловых образованиях не превышает 5%.
Как ставят диагноз, влияют ли они на малыша?

Основу диагностики составляет осмотр врача, прощупывание области шеи, где расположена щитовидная железа с обнаружением узлов или диффузного уплотнения. Кроме того, необходимо проведение ультразвукового сканирования органа, а также особые анализы крови с выявлением опухолевых клеток, проведение биопсии органа. Они выявят не только локализацию узла, но и наличие раковых клеток, а также тип опухоли. В связи с необходимостью проведения процедур для определения рака щитовидной железы, у беременных возникает много вопросов. Многие сомневаются в допустимости тонкоигольной биопсии при беременности. Однако, это исследование безопасно, от него никак не пострадает ни малыш, ни его мама. Показана будет процедура при выявлении узелков размерами от 10 мм и более, проводят ее под местным обезболиванием.
Конечно, можно и повременить с биопсией, дождавшись того момента, пока родится малыш, но предпочтительно как можно ранее узнать тип образования, имеющегося в щитовидной железе. Это нужно, чтобы либо успокоиться (когда это доброкачественный узел), либо решить вопрос с допустимостью кормления грудью и проведением лечения вскоре после родов.
А вот любые исследования, которые проводят с применением радиоактивного йода, при гестации запрещены. От этого вещества малыш может сильно пострадать, ведь оно обладает тератогенными и мутагенными эффектами. Запрещены также эти исследования, если женщина кормит грудью.
Если обнаружен рак, как поступать?
Когда щитовидная железа во время вынашивания крохи поражена раком, стоит немедленно обратиться для консультации к онкологу, имеющему стаж работы с будущими мамами с подобными проблемами. Операция по удалению опухоли в области щитовидной железы будет тщательно планироваться и проводиться только в стенах специализированных клиник. Решение о том, проводить ее, пока женщина беременна, или уже после рождения малыша — будет принимать врач. Наиболее часто рак щитовидной железы оперируют уже после того, как родится малыш. Наблюдения врачей и научные публикации не показывают отличий в том, когда была операция — на протяжении беременности, либо когда прошли роды. Более того, при медленном росте опухоли женщине могут позволить даже кормить крошку грудью, и только потом будет назначена операция.
Операция во время беременности

Если принято решение, что операция выпадает на беременность, тогда принимается решение о сроках ее проведения. Любые оперативные вмешательства допустимы во втором триместре, до срока в 24 недель, когда риски от проведения наркоза на мать и плод минимальны, а вот в период первого или третьего триместра операции будут противопоказаны.
На сроки операции также существенно влияют локализация рака и размеры образования. Если размеры опухолевого узла не более 3 см, расположено образование на отдалении от трахеи и нервов, нет контакта с капсулой самой железы, тогда операцию вполне допустимо отложить на период после родов. Если же имеются данные о распространении рака на окружающие железу ткани, есть метастазы в область лимфоузлов, тогда решение вопроса о сроках операции принимается с женщиной и планируется на второй триместр. Если же рак щитовидной железы выявляется уже в третьем триместре, операцию отложат на послеродовый период.
Что делать запрещено?
Одним из методов лечения при наличии онкологического поражения железы, является применение радиоактивного йода. При беременности применять его категорически запрещено, от такого лечения в первую очередь пострадает малыш. Поэтому, если планируется подобный метод терапии, его откладывают на время, когда женщина восстановится после рождения крохи или позднее, как женщина откормит кроху грудным молоком. Когда же принимается решение о том, что нужно немедленно лечить женщину с помощью препаратов радиоактивного йода, тогда грудное вскармливание нужно прекратить.
Источник

Рак щитовидной железы у беременных ‒ это злокачественное опухолевое поражение тиреоидной ткани, диагностированное во время гестации. Часто протекает без симптомов. Может проявляться узелковыми образованиями и болью в области шеи, увеличением шейных лимфоузлов, изменением голоса, затрудненными дыханием и глотанием, приступообразным кашлем, одышкой, удушьем. Диагностируется с помощью УЗИ, тонкоигольной биопсии щитовидной железы, определения содержания тиреогормонов. Лечение предполагает субтотальное или тотальное удаление пораженных тканей с последующей заместительной терапией тироксином.
Общие сведения
Согласно статистическим данным, за последние 20 лет отмечается практически двукратный рост распространенности злокачественных заболеваний щитовидной железы с сохранением тенденции к увеличению заболеваемости такими опухолями. Это связано как с усилением радиационной загрязненности окружающей среды, эндемичностью большинства регионов России по йододефициту, так и с применением современных методов диагностики, позволяющих выявить болезнь на доклинической стадии. Хотя патогенетически тиреокарциномы не связаны с беременностью, более частое развитие опухолей у женщин репродуктивного возраста и высокая выживаемость пациенток после радикальных методов лечения повышает вероятность сочетания заболевания с гестацией.

Рак щитовидной железы у беременных
Причины
Этиология злокачественного перерождения тиреоидной ткани не установлена. Вероятными провоцирующими факторами являются гиперпродукция тиреотропина гипофизом, воздействие ионизирующего излучения. Достоверно чаще неоплазия диагностируется у беременных с патологией репродуктивных органов, доброкачественными тиреоидными опухолями, хроническим тиреоидитом, узловым зобом. Установлена генетическая предрасположенность к возникновению некоторых форм злокачественных новообразований щитовидной железы: семейными являются 2,5-6,3% случаев папиллярных и фолликулярных карцином и до 35% медуллярного рака. У части пациенток неоплазия ассоциирована с другими наследственными заболеваниями (синдромами Гарднера и Туркота, комплексом Карни, болезнью Коудена). Предрасполагающие факторы определяются у 84-86% заболевших женщин, а их сочетание выявлено у 60,5% пациенток.
Специфических предпосылок к возникновению или более быстрому прогрессированию заболевания у беременных, по результатам многочисленных исследований в сфере онкологии, акушерства и гинекологии, не установлено. Однако клиническому проявлению онкологического процесса в гестационном периоде могут способствовать такие физиологические изменения, как:
- Стимуляция хорионическим гонадотропином. ХГЧ, продуцируемый плацентой, структурно сходен с тиреотропным гормоном, который стимулирует тироциты. Под действием хорионического гонадотропина происходит гиперплазия как нормальных, так и перерожденных тканей тиреоидной железы, в результате узловые образования становятся более заметными и легче обнаруживаются при пальпации.
- Повышение концентрации эстрогенов. В тиреоцитах обнаружены эстрогеновые и прогестероновые рецепторы. Эстрогены, уровень которых у беременных возрастает в 30 раз, являются одним из факторов роста нормальных и озлокачествленных тиреоидных клеток. При этом экспериментально подтверждено сдерживание митогенеза малигнизированных тиреоцитов антиэстрогенными препаратами.
- Йододефицит. Организм беременной испытывает недостаток йода в связи с усиленной экскрецией микроэлемента с мочой, его трансплацентарным переносом и дейодированием гормонов щитовидной железы плацентой. В ответ на нарушение обмена тиреогормонов у беременной усиливается продукция ТТГ, что приводит к компенсаторной гиперплазии тканей и активации очагов (узлов).
Патогенез
Карцинома щитовидной железы — моноклональное образование, происходящее из одной малигнизированной клетки. При наличии врожденного дефекта генов met, ras, p53 или их мутации под действием повреждающих факторов происходит опухолевая трансформация тиреоцита, реже — С-клетки, продуцирующей кальцитонин. На фоне снижения супрессорных эффектов цитокинов, интерферона, фактора некроза опухолей и повышения концентрации фактора роста фибробластов, эктодермального фактора роста, других стимуляторов митогенеза начинается бесконтрольное деление раковой клетки и экспансивный рост опухоли.
Классификация
Систематизация форм рака щитовидной железы у беременных проводится по тем же принципам и критериям, что и вне гестационного периода. При установлении стадии заболевания используют TNM-классификацию, учитывающую размеры карциномы, прорастание в околощитовидную клетчатку, окружающие ткани и органы (паращитовидные железы, превертебральную фасцию, шейные мышцы, сонную, щитовидную артерии, медиастинальные сосуды), поражение регионарных и отдаленных лимфатических узлов, наличие метастазов. Для прогнозирования исхода рака и выбора тактики сопровождения беременности обычно используют гистологическую классификацию опухолей щитовидной железы, согласно которой выделяют:
- Высокодифференцированные формы рака. Представлены папиллярными и фолликулярными карциномами, которые происходят из железистых тиреоидных клеток и выявляются у 75-88% беременных. Отличаются малой прогредиентностью и зачастую низкой функциональной активностью. Долгое время локализованы в тканях железы, распространяются преимущественно лимфогенно. Имеют благоприятный прогноз, что позволяет продолжить гестацию.
- Низкодифференцированные формы рака. Включают медуллярные карциномы, образованные кальцитонин-продуцирующими С-клетками, и анапластические неоплазии. Распространенность опухолей с низкой дифференцировкой составляет от 10 до 13%. Прогноз анапластического и медуллярного рака крайне неблагоприятен. Их выявление — безусловное показание к прерыванию беременности и назначению активного лечения с применением лучевых методик.
Симптомы РЩЖ у беременных
Обычно рак щитовидной железы протекает бессимптомно. Его первым признаком может стать появление одного или нескольких объемных образований в нижней части шеи над проекцией щитовидного хряща, увеличение шейных лимфатических узлов, ощущение давления, «комка в горле». Узлы смещаются вместе с гортанью при глотании. При прогрессировании рака и вовлечении в процесс тканей, окружающих железу, возникает болезненность в пораженной области, беременная начинает испытывать затруднения при глотании, дыхании. Возможны гиперемия или синюшность кожных покровов, усиление сосудистого рисунка, расширение шейных вен. На поздних стадиях возникают осиплость голоса, приступы кашля, одышка, усиливающаяся при поворотах головы, удушье, тахикардия. О возникновении раковой интоксикации свидетельствуют повышенная утомляемость, слабость, потеря аппетита, снижение веса.
Осложнения
Тиреокарцинома, диагностированная в период беременности, может осложниться метастазированием в кости, легкие, печень, головной мозг. В будущем возможен рецидив заболевания с развитием опухоли в оставшейся тиреоидной ткани. Акушерские осложнения обычно возникают при нарушении баланса тиреогормонов. При сочетании рака с гипертиреозом возрастает частота ранних токсикозов, гестозов, самопроизвольных выкидышей, в 20-22% случаев выявляется внутриутробная гипоксия плода, более чем у трети рожениц наблюдаются аномалии родовой деятельности. У 18% беременных возникают преждевременные роды.
При гипотиреозе, развившемся на фоне рака или его терапии, почти у 68% новорожденных определяются признаки перинатальной энцефалопатии, у 27% — анемии, у 23% — гипотрофии. У 18-25% детей диагностируются аномалии развития с преимущественным поражением ЦНС (функциональными расстройствами, микроцефалией, гидроцефалией) или эндокринной патологией (врожденными гипотиреозом, тиреотоксикозом).
Диагностика
Своевременная постановка диагноза злокачественной неоплазии щитовидной железы затруднена бессимптомным течением заболевания и отсутствием явных патогномоничных признаков. При выявлении одного либо нескольких узелковых образований в структуре тиреоидной ткани, увеличенных шейных лимфоузлов беременной рекомендовано проведение следующих исследований:
- Ультрасонография. В ходе УЗИ щитовидной железы удается визуализировать узлы, размеры которых превышают 0,5 мм. Чувствительность метода составляет 80-92%, специфичность — 50-92%. Очаги рака обычно имеют вид гипоэхогенных участков с неровными контурами без четких границ. Метод позволяет выявить микрокальцинаты, нарушение целостности тиреоидной капсулы, пораженные лимфоузлы. В ходе ультразвуковой допплерографии исследуются особенности кровоснабжения опухоли.
- Биопсия. Обнаружение узловой неоплазии служит прямым показанием к получению клеточного материала путем тонкоигольной биопсии. Для повышения информативности забор материала проводят под контролем УЗИ, что позволяет исследовать непальпируемые образования и зоны интереса в пальпируемых опухолях. Аспирационную биопсию также проводят при обнаружении подозрительных регионарных лимфоузлов. Чувствительность ТАБ-УЗИ достигает 78-95%, специфичность превышает 62%.
- Определение уровня гормонов. Лабораторное исследование направлено на оценку функциональной состоятельности тиреоидной ткани. У большинства беременных, страдающих карциномой щитовидной железы, повышен уровень ТТГ. Для выявления возможного гипертиреоза или гипотиреоза определяется содержание трийодтиронина (Т3), тироксина (Т4). Специфическим маркером высокодифференцированных форм рака является повышение концентрации тиреоглобулина в крови.
В качестве дополнительных методов могут быть рекомендованы МРТ щитовидной железы для получения трехмерного изображения органа, определение hTERT, ECM1, TMPRSS4, других онкомаркеров в пункционном материале. КТ, ПЭТ, радиоизотопную сцинтиграфию пораженного органа не назначают из-за высокого риска повреждающего воздействия на плод. Для выявления возможных метастазов рака рекомендована МРТ всего тела. Дифференциальная диагностика проводится с узловым зобом, острым и хроническим тиреоидитом, фиброзным зобом Риделя, сифилитическим и туберкулезным поражением органа. По показаниям пациентку, кроме онколога и эндокринолога, консультируют хирург, венеролог, инфекционист.
Лечение РЩЖ у беременных
В большинстве случаев гестацию можно пролонгировать до сроков достаточной жизнеспособности плода. Медицинский аборт или досрочное родоразрешение кесаревым сечением с последующим проведением терапии по стандартным онкологическим протоколам показаны при медуллярном, апластическом вариантах рака, распространенных высокодифференцированных неоплазиях с прорастанием в окружающие органы и метастазированием. Беременным с диагностированным раком тиреоидной железы рекомендованы:
- Хирургическое лечение. Объем вмешательства зависит от стадии болезни, а при папиллярных карциномах — и от варианта течения. Операцию рекомендуется выполнять во II триместре. Чаще всего проводится тиреоидэктомия или субтотальная резекция щитовидной железы. При поражении лимфоузлов дополнительно выполняется лимфодиссекция. Для удаления небольших опухолей, которые расположены в толще железы и не прорастают капсулу, можно рекомендовать гемитиреоидэктомию.
- Заместительная гормонотерапия. Для поддержания эутиреоза всем беременным, прооперированным по поводу злокачественного узлового образования щитовидной железы, назначают L-тироксин в высоких дозировках. Препарат не только предупреждает развитие гипотиреоидного состояния, опасного для развития плода, но и предупреждает рецидив заболевания, супрессируя секрецию тиреотропного гормона. Лечение проводится под лабораторным контролем уровней ТТГ, Т3, Т4.
Радиойодтерапию и лучевые методики лечения разрешено применять только после завершения гестации. Пациенткам с высокодифференцированным тиреоидным раком I-II стадии рекомендовано естественное родоразрешение. Кесарево сечение выполняется при наличии акушерских показаний (преэклампсии, анатомически и клинически узкого таза, косого, поперечного положения плода и др.), тяжелой экстрагенитальной патологии.
Прогноз и профилактика
При своевременной диагностике и адекватном лечении фолликулярных и папиллярных карцином щитовидной железы выживаемость превышает 90%. Прогноз медуллярного и особенно анапластического рака неблагоприятен. Первичная профилактика направлена на предупреждение йододефицита, исключение радиационных воздействий, блокирование усвоения радиоактивного йода при выбросе радиации с помощью приема йодистого калия. Пациенткам с тиреопатологией рекомендован регулярный УЗИ-скрининг. При наличии наследственных синдромов, повышающих риск возникновения медуллярного рака, возможна профилактическая тиреоидэктомия.
Источник

