Что такое пап тест при беременности
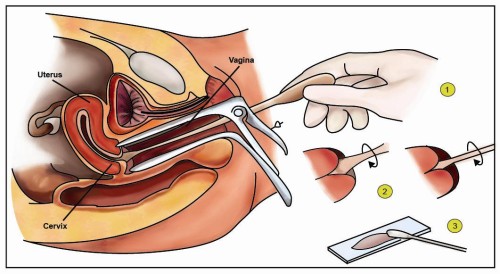
Пап тест – это мазок на цитологию, который берется при каждом осмотре женщины гинекологом. Этот анализ имеет множество разных названий:
- цервикальный мазок;
- цитологический мазок;
- анализ Папаниколау.
Это очень простой анализ, который при этом является достаточно информативным. Он берется для выявления гинекологических заболеваний.
Для чего нужен пап тест?
Цитологический мазок берется с целью выявления клеточных аномалий шейки матки, которые могут в дальнейшем привести к появлению раковых клеток. При каждом осмотре женщины такой мазок является обязательным, ведь выявление нарушений дает возможность вовремя начать необходимое лечение. Кроме того, мазок позволяет исследовать слизистую оболочку влагалища на наличие в ней микробов.
По результатам мазка не всегда могут поставить окончательный диагноз, в большинстве случаев требуются дополнительные обследования.
Анализ Папаниколау берется не в одном образце. Таких образцов три:
- Своды влагалища.
- Внешняя поверхность шейки матки.
- Непосредственно из канала шейки.
Рекомендовано проводить этот анализ один раз в 6 месяцев. Есть мнения, что часто проводить такой анализ не нужно, ведь по общей информации клетке требуется 10 лет для того, чтоб образовалась раковая опухоль. Но известны случаи, когда рак развивался слишком быстро. Поэтому лучше не рисковать своим здоровьем.

Пап тест на основе жидкостной цитологии
Пап тест жидкостной отличается тем, что взятые клетки эпителия с шейки матки помещают в специальную жидкость (жидкую среду), которая обеспечивает их хранение длительное время. Это позволяет провести более глубокие тесты.
В жидкой среде сохраняется весь образец без потерь, которые зачастую имеют место быть при высушивании клеточных структур на воздухе.
Образец может быть использован для проведения дополнительных анализов, таких как ВПЧ или иммуноцитохимические исследования.
ВЧП пап тест
Вирусы папилломы человека зачастую являются основной причиной рака шейки матки. Обыкновенный пап тест вычисляет около 55% онкологических патологий. ВЧП пап тест является более чувствительным в отношении изменений клеток, которые приводят именно к раку шейки матки.
Этот тест объединяет два важных исследования:
- На вирус папилломы человека (ВЧП тест).
- На онкоцитологию (пап тест).
Объединенный вариант позволяет пациентке сдать один раз анализ на несколько исследований.

Расшифровка результатов пап теста
Для того чтоб охарактеризовать состояние матки, выделяют несколько классов:
- 1 класс. Говорит о том, что все клетки имеют нормальную форму и размер. Норма.
- 2 класс. Имеют место незначительные изменения клеточных элементов. Возможно наличие воспалительного процесса.
- 3 класс. В отдельных клетках (в небольшом количестве) наблюдаются изменения цитоплазмы и ядра. Чтоб поставить диагноз, нужно произвести повторный анализ.
- 4 класс. В мазке имеются раковые клетки.
- 5 класс. В мазке большое количество видоизмененных клеток. Диагноз: Онкология шейки матки.

Пап тест во время беременности
Пап тест не просто можно делать во время беременности, порой это необходимая процедура. При малейших подозрениях на наличие грибков и инфекций, врач обязательно проводит цитологический мазок. Вовремя определенные инфекции быстро лечат и они не успевают навредить плоду.
За все время беременности мазок делают около трех раз, также могут назначить дополнительные обследования при надобности.
Цитологический мазок у беременных берут в том же порядке, как и у всех женщин. Его технология проведения не способна навредить здоровью будущей мамы и ребенку.

Что еще можно обнаружить в результатах пап теста шейки матки?
С помощью пап теста определяют не только наличие раковых клеток, также зачастую обнаруживают много разных видов инфекций.
- Папилломавирус. Это инфекция, которая провоцирует появление бородавок на шейке матки и во влагалище.
- Хламидиоз. Эта инфекция является самой распространенной, она передается половым путем. Ее очень сложно диагностировать, что значительно замедляет процесс лечения. А это в свою очередь грозит вызвать осложнения.
- Гонорея. Инфекция, которая зачастую является причиной женского бесплодия.
- Грибок (дрожжевая инфекция). Разрастание грибка во влагалище в итоге приводит к воспалительному процессу. Симптомы: зуд, белые выделения с резким запахом, раздражение.
- Трихомониаз. Венерическое заболевание, которое можно полностью вылечить, если вовремя обнаружить. Симптомы: зуд, боль при мочеиспускании и половом контакте, зеленоватые выделения.
Зачастую раковые клетки или начальные изменения невозможно отследить из-за наличия инфекций. Если при проведении анализа выявлены инфекции, то после полного выздоровления следует сделать повторный пап тест.
Цитология пап тест абсолютно безвредный анализ, который разрешается делать во время беременности. Его делают всем женщинам, достигших возраста 18 лет, а также тем, которые начали жить половой жизнью. Посещайте врача каждые 6 месяцев. Здоровье — прежде всего!
Источник
- Главная
- Обследования
- Скрининг
В настоящее время уделяется большое внимание ранней диагностике врождённых пороков развития (ВПР) и наследственных хромосомных болезней. Для этого проводятся скрининги – массовые обследования всех или отобранных по определённым параметрам беременных женщин.
информацияОсновная цель исследований – формирование групп высокого риска по рождению детей с наследственной патологией для проведения дополнительных анализов.
Выделяют следующие виды перенатального скрининга:
- Ультразвуковой скрининг. Проводится без исключения всем беременным три раза: в 10 – 14 , 20 – 24 и 32 – 34 недели беременности.
- Биохимический скрининг маркёрных белков в крови беременной. Исследование назначается при наличии показаний или, если при УЗИ были выявлены какие либо отклонения. В 10 – 14 недель проводят «двойной» тест, а в 16 – 20 недель – «тройной».
- Цитогенетический скрининг проводится генетиком. Подсчитывается вероятность рождения ребёнка с наследственной патологией, исходя из семейного анамнеза и наличия конкретного заболевания у одного из родителей. Наиболее целесообразно обращаться к генетику на этапе планирования беременности.
- Молекулярный скрининг. Исследуется ДНК будущих родителей для выявления досимптоматических больных и бессимптомных гетерозиготных носителей наиболее частых моногенных болезней (муковисцедоз, фенилкетонурия, миодистрофия Дюшена, гемофилия А и В, адреногенитальный синдром и другие). Также проводиться до наступления беременности.
- Иммунологический скрининг. Проводиться всем беременным при постановке на учёт. Включает в себя определение резус и групповой принадлежности крови обоих родителей и TORCH-комплекса, инфекций, потенциально нарушающих внутриутробное развитие плода. К ним относятся: токсоплазмоз, краснуха, ветряная оспа, цитомегаловирусная и герпесвирусная инфекции.
Ультразвуковой скрининг
Во время первого ультразвукового обследования (в 10 — 14 недель) устанавливают срок беременности, характер её течения и количество плодов в матке. Определяют копчико-теменной размер (КТР) плода, характер его сердечной деятельности и особенности прикрепления плодного яйца к стенке матки. На этом этапе принципиально важно диагностировать грубые пороки развития плода (анэнцефалия, акрания, отсутствие конечностей). Определяют маркёры хромосомной патологии: увеличение толщины воротникового пространства (ТВП) и гипоплазии носовой косточки (НК). Исходя из этих данных и возраста женщины, высчитывается риск развития синдрома Дауна.
дополнительноПри выявлении каких-либо отклонений, женщина направляется для дополнительного обследования в центр пренатальной диагностики или медико-генетический центр. Здесь проводится более детальное изучение любых анатомических нарушений и совместно с генетиками педиатрами и детскими хирургами вырабатывается наиболее оптимальная тактика дальнейшего ведения беременности.
На втором этапе УЗИ (в 20 – 24 недели беременности) проводят детальную оценку анатомических структур плода для обнаружения у него пороков развития, маркёров хромосомной патологии, ранних форм задержки внутриутробного развития плода, патологии плаценты и пуповины, аномального количества околоплодных вод. Если выявляются какие-то нарушения, то беременную также направляют на второй и третий уровни диагностики, где изучают функциональные нарушения поражённого органа. Особое внимание уделяется аномалиям сердца, мозга и плаценты. Высокоинформативным является применение метода цветного доплеровского картирования.
При проведении третьего УЗИ (в 32 – 34 недели) оценивают темпы роста плода, соответствие его размеров срокам беременности, а также выявляют пороки развития с поздней манифестацией. Очень важно в этом периоде оценить состояние кровотока в системе мать-плацента-плод для ранней диагностики фетоплацентарной недостаточности и гипоксии плода. При выявлении на данном этапе аномалий развития, уже можно прогнозировать возможность хирургической коррекции порока и определить тактику родоразрешения.
Биохимический скрининг
Биохимический скрининг позволяет сформировать группу высокого риска по рождению детей с врождёнными пороками развития и хромосомными болезнями. Метод основан на определении в крови женщины сывороточных маркёров. Концентрация данных веществ изменяется по мере увеличения срока беременности и при нарушении состояния плода.
Показания для проведения биохимического скрининга:
- Возраст матери старше 35 лет;
- Кровнородственный брак;
- Наличие у одного из супругов хромосомной перестройки, наследственного заболевания или порока развития;
- Рождение ребёнка с наследственным заболеванием или пороком развития;
- Наличие в анамнезе самопроизвольных выкидышей, мертворождений, первичной аменореи, первичного бесплодия у супругов;
- Неблагоприятное воздействие факторов окружающей среды в ранние сроки беременности (радиоактивное облучение, вдыхание парообразных ядов и др.);
- Приём эмбриотоксических препаратов в ранние сроки беременности;
- Рентгенологическое исследование на ранних сроках.
«Двойной» тест
В 10 – 14 недель беременности проводится так называемый «двойной тест» – определение в плазме крови количества свободной β — субъединицы хорионического гонадотропина человека (β – ХГЧ) и протеина беременных PAPP-A (pregnancy associated plasma protein или связанный с беременностью плазменный протеин А).
Информация Для анализа берётся венозная кровь утром натощак, также за 30 минут до исследования необходимо исключить физическое и эмоциональное перенапряжение.
Ассоциированный с беременностью протеин-А (PAPP-A) вырабатывается плацентой и поступает в кровоток беременной. PAPP-A в крови женщины связывает гепарин и является ингибитором эластаз гранулоцитов, модулируя иммунный ответ материнского организма и обеспечивая нормальный рост и развитие плода. При хромосомных аномалиях плода происходит резкое снижение концентрации белка в крови с 8 по 14 недели беременности.
Таблица: концентрация протеина беременных PAPP-A в крови при нормально протекающей беременности:
| Срок беременности в неделях | Концентрация PAPP-A мМЕ/мл |
| 7 — 8 | 0,17 — 1,54 |
| 9-10 | 0,32 — 2,42 |
| 10-11 | 0,46 — 3,73 |
| 11-12 | 0,79 — 4,76 |
| 12-13 | 1,03 — 6,01 |
| 13-14 | 1,47 — 8,54 |
Причины снижения концентрации :
- Синдром Дауна (трисомия по 21-й паре хромосом)
- Синдром Эдвардса (трисомия по 18-й паре хромосом);
- Синдром Патау (трисомия по 13-й паре);
- Синдром Корнелии де Ланге;
- Анеуплодии и триплодии по половым хромосомам;
- Гипотрофия плода;
- Угроза прерывания беременности;
- Заболевания матери (сахарный диабет, гипертоническая болезнь).
Причины повышения концентрации:
- Многоплодная беременность;
- Низкое расположение плаценты;
- Тяжёлый токсикоз у матери.
Хорионический гонадотропин (ХГЧ) вырабатывается синцитиотрофобластами растущего хориона (питательная оболочка эмбриона, которая впоследствии трансформируется в плаценту). β — субъединицу гормона можно определить в крови женщины уже через 7 – 9 дней после оплодотворения. В норме каждые два дня происходит двукратное увеличение концентрации гормона в крови и достигает своего максимума к 8 – 10 неделям беременности, затем немного снижается. Физиологическая роль ХГЧ заключается в стимулировании развития жёлтого тела (временная эндокринная железа беременности), поддержания нужного уровня прогестерона и эстрогенов. Также ХГЧ стимулирует выработку тестестерона половыми железами у плодов мужского пола и оказывает воздействие на кору надпочечников эмбриона. Более подробно о β – ХГЧ написано в соответствующей статье.
Концентрация PAPP-A оценивается совместно с количеством ХГЧ в крови. Для интерпретации данных биохимического скрининга применяют общепринятое обозначение уровня сывороточных маркёров, которое рассчитывается как отношение концентрации белка в крови конкретной женщины к значению медианы содержания данного белка при нормальной беременности этого срока у большой выборки женщин. Для каждой страны, а иногда и отдельного региона высчитывается свой показатель. Кратность медиане выражается в МоМ (Multiples of median). Допустимые колебания уровней белков от 0.5 до 2.0 МоМ.
«Тройной» тест
К сывороточным маркёрам, определяемым во втором триместре беременности, относятся Альфафетопротеин (АФП), Хорионический гонадотропин (ХГЧ) и свободный эстриол.
Альфа-фетопротеин (АФП) – это белок плода. Он начинает синтезироваться с 5-6 недель эмбрионального развития в желточном мешке плода, затем основную функцию синтеза берёт на себя печень. Также небольшое количество белка синтезируется в желудочно-кишечном тракте плода. Максимальная концентрация АФП в крови плода определяется в 12 – 14 недель беременности. Белок выводится почками плода в амниотическую жидкость, откуда попадает в кровь матери. В крови матери АФП появляется в 12 – 13 недель беременности и достигает своего максимума к 32 – 33 неделям. Подробную информацию смотрите в статье «АФП».
Определение в крови некоъюгированного (свободного) эстриола
Под действием хорионического гонадотропина (ХГЧ) жёлтое тело активно начинает вырабатывать эстриол, который подготавливает матку к росту плода. Однако около 90% эстриола имеет плодовое происхождение. Предшественник эстриола, дегидроэпиандростерон (ДЭА), синтезируется в коре надпочечников плода, откуда поступает в плодовую печень и плаценту, где и происходит образование эстриола. Эстриол, синтезируемый в плаценте, называют свободным, несвязанным, неконъюгированным. Концентрация гормона увеличивается параллельно сроку беременности. Его уровень изменяется в течение суток и достигает максимума к 1400 – 1500.
Важно Концентрация гормона изменяется при многих аномалиях развития плода и нарушениях функции плаценты. Поэтому определение свободного эстриола в крови беременной имеет важное диагностическое значение. Дополнительную информацию читайте в статье «Эстриол».
Хорионический гонадотропин (ХГЧ) (описание в разделе «двойной тест» и отдельной статье).
Таблица: Факторы, влияющие на результаты тестов биохимического скрининга:
| Показатель | Повышение | Снижение |
| Масса тела | Сниженная | Повышенная |
| Экстракорпоральное оплодотворение | Уровень ХГЧ выше в среднем на 10 – 15 % | Уровни свободного эстриола и PAPP-A ниже примерно на 10 – 20% |
| Многоплодная беременность | Чаще всего показатели увеличены соответственно количеству плодов2 | |
| Кровотечение, угрожающий самопроизвольный аборт1 | АФП | PAPP-A, ХГЧ, свободного эстриола |
| Сахарный диабет | При инсулинзависимом сахарном диабете уровни PAPP-A, АФП и свободного эстриола снижены | |
| Раса | Уровни АФП и ХГЧ выше у женщин негроидной расы по сравнению с европейской |
1 – рекомендуется отложить анализ на одну неделю после остановки кровотечения.
2 – невозможно достоверно рассчитать риск по наследственным заболеваниям, потому что один из плодов может быть здоров, а второй нет.
Для оценки «тройного» теста также используется определение кратности медиане МоМ. При различных заболеваниях плода выявляется сочетанное характерное отклонение показателей биохимического скрининга. Их называют профилями МоМ при конкретной патологии. При наличии отклонений от нормы, в первую очередь необходимо провести повторное УЗИ, для уточнения срока беременности и выявления явных пороков развития. Если выявлены явные нарушения, то тогда уже назначают инвазивные методы исследования плода (хорионбиопсия, амниоцентез, плацентоцентез) для определения хромосомного набора плода.
Источник
Применяемый в гинекологии мазок по Папаниколау – простое безболезненное исследование, которое используется для диагностики рака эндометрия и шейки матки. Он основан на работах Джорджа Папаниколау, который обнаружил, что клетки злокачественных опухолей отшелушиваются во влагалищный секрет.
Принцип исследования
Ежегодно в мире раком шейки матки заболевают 500 тысяч женщин. За прошедшие 30 лет заболеваемость снизилась более чем в 2 раза. Во многом это связано с широким применением скринингового цитологического исследования.
Основа раннего распознавания рака шейки у больших групп населения в течение последних 60 лет – мазок по Папаниколау.
Что такое Пап-тест (другое название — Пап-мазок)?
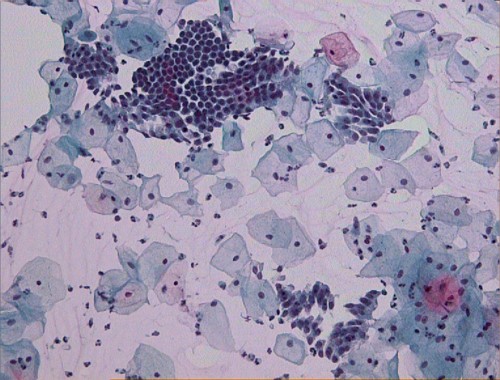
Это эксфолиативная цитологическая процедура с окрашиванием полученного материала. Другими словами, мазок по Папаниколау представляет собой соскоб тканей поверхностного слоя шейки и исследование полученных клеток под микроскопом после обработки специальными красителями. Метод используется также для распознавания рака мочевого пузыря, желудка и легких. Для него пригодны любые выделения организма (моча, кал, мокрота, секрет простаты), а также биопсийный материал.
Однако чаще всего Пап-мазок используется для диагностики начальных стадий рака шейки матки. Материал берут из переходной зоны шейки, где цилиндрический эпителий цервикального канала граничит с плоским многослойным эпителием, лежащим на влагалищной части шейки. Полученный образец помещают на предметное стекло, окрашивают и изучают под микроскопом для обнаружения аномальных или злокачественных клеток.
Что он показывает?
Он выявляет предраковые и злокачественные изменения (рак) шейки матки. Через несколько минут анализ может выявить рак матки или ее шейки на стадии, когда опухоль не сопровождается внешними изменениями и повреждением окружающих тканей. В это время злокачественное новообразование успешно излечивается. Поэтому Pap-тест рекомендуется регулярно делать всем женщинам в возрасте от 21 года.
Пап-тест на основе жидкостной цитологии помогает в обнаружении вируса человеческой Папилломы. При этом проводится дополнительное исследование для выявления ДНК вируса. Этот возбудитель является главным фактором риска развития рака шейки. При использовании метода жидкостной цитологии материал помещают не на предметное стекло, а в пробирку с жидким консервантом.
Мазок на вирус Папилломы человека назначается в случае сомнений в результатах цитологического исследования. И традиционный анализ, и жидкостная цитология имеют равную диагностическую эффективность. Оба этих метода могут использоваться на практике.
ВПЧ-тестирование не проводится у женщин в возрасте до 30 лет из-за высокой распространенности этой инфекции в указанной возрастной группе. Кроме того, нередко инфекция имеет преходящий характер, то есть может исчезать.
Хотя интерпретация результатов во многом зависит от квалификации и опыта врача, есть объективные способы повышения точности диагностики. Так, разрабатываются специальные компьютерные программы. В некоторых клиниках проводится повторная проверка некоторых мазков для контроля качества.
Многое зависит и от правильной подготовки женщины к исследованию.
Подготовка к тесту
Анализ проводят во время планового осмотра у гинеколога. Врачу нужно сообщить о принимаемых противозачаточных средствах и других гормональных препаратах.
Специальная подготовка к Пап-тесту:
- воздержаться от вагинального полового контакта в течение 48 часов перед исследованием;
- в это же время не использовать вагинальные тампоны, не делать спринцевания, не пользоваться лекарственными или контрацептивными средствами, вводимыми во влагалище;
- желательно предварительно вылечить цервицит, если он имеется.

Пап-тест, другими словами мазок по Папаниколау
На какой день цикла сдавать тест?
Специальных ограничений нет. Единственное условие – отсутствие менструального или другого маточного кровотечения. Однако анализ может быть взят даже во время менструации, однако его точность при этом снижается.
Если у женщины есть кровотечение или цервицит (воспаление шейки), это не служит противопоказанием для исследования. Эти симптомы могут быть вызваны предраком или злокачественной опухолью, которые можно обнаружить во время скрининга.
Показания
Для своевременной диагностики злокачественных опухолей необходим простой метод, не имеющий противопоказаний. Пап-тест шейки матки – скрининговое исследование, позволяющее регулярно обследовать большинство женщин.
Согласно последним рекомендациям Американского онкологического общества и Американского колледжа акушеров и гинекологов, исследование нужно проводить начиная с возраста 21 год, независимо от начала сексуальной жизни.
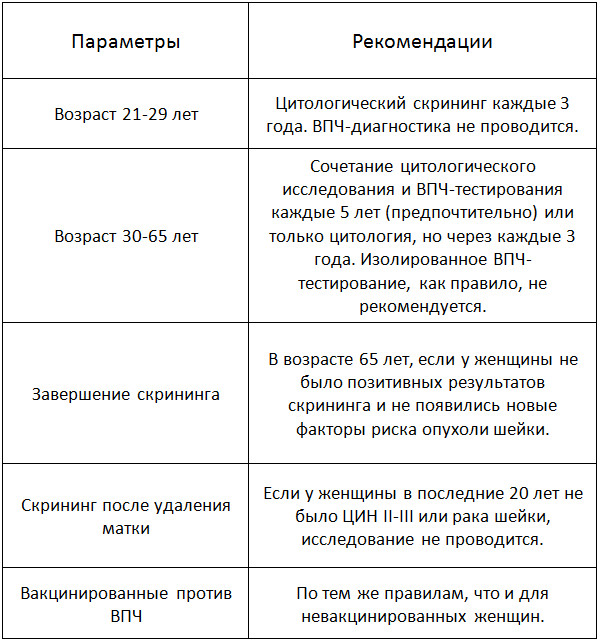
Таблица. Когда лучше делать Пап-тест?
Читайте также: Прививка от ВПЧ
У некоторых женщин риск развития злокачественной опухоли выше, чем в среднем. Им может потребоваться более частое исследование.
Группы риска:
- женщины, инфицированные ВПЧ или ВИЧ;
- перенесшие хламидиоз и венерические заболевания;
- пациентки с ослабленным иммунитетом;
- раннее начало сексуальной жизни;
- несколько половых партнеров;
- имевшие дисплазию шейки;
- курение или употребление наркотических веществ.
Пап-тест при беременности проводится обязательно для исключения инфекций и предраковых заболеваний. Никакой опасности для будущей мамы и малыша он не несет.
Как проводится?
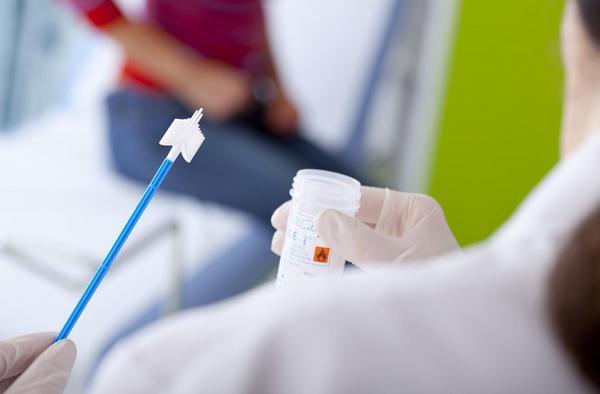
Для проведения анализа используются:
- гинекологическое кресло и лампа;
- металлический или пластмассовый влагалищный расширитель;
- смотровые перчатки;
- цервикальный шпатель и специальная щеточка;
- пробирка или предметное стекло.
Как выполняется мазок по Папаниколау?
Пациентка располагается на гинекологическом кресле. Ее копчик должен находиться на краю кресла для обеспечения хорошего осмотра при введении расширителя.
Во влагалище помещают расширитель. Предварительно рекомендуется согреть его в теплой воде для комфорта женщины. В некоторых клиниках при необходимости используется небольшое количество специального смазочного материала для облегчения введения расширителя.
Поверхность шейки должна быть полностью открыта и хорошо осмотрена врачом. Необходимо визуализировать плоскоклеточный эпителий, переходную зону и наружный зев. Переходная зона – область, где плоский эпителий трансформируется в железистый. ВПЧ поражает именно эту область. Поэтому отбор клеток проводят в этой зоне. Кроме того, берут материал с поверхности шейки и из области наружного зева.
При необходимости шейку очищают от выделений мягким тампоном. Взятие материала берут шпателем или специальной щеточкой, поворачивая их вокруг своей оси.
В зависимости от используемого оборудования, полученный материал либо помещают в специальный раствор, который находится в пробирке, либо на предметное стекло, на которое затем наносят фиксатор и помещают в спиртовой раствор.
Исследование выполняется в течение нескольких минут. Оно безболезненно. После анализа в течение 5 дней лучше отказаться от половых контактов, использования тампонов и спринцеваний.
Можно ли принимать ванну после Пап-теста?
Рекомендуется делать это не ранее, чем через 5 дней после процедуры.
Осложнения и ограничения
Неблагоприятные последствия после Пап-мазка встречаются очень редко. Женщину следует предупредить в возможности слабых кровянистых выделений. Это нормально. Еще одно осложнение – присоединение инфекции. Однако вероятность ее очень низкая, поскольку при процедуре не повреждаются кровеносные сосуды и используются стерильные инструменты.
Хотя мазок по Папаниколау – один из лучших скрининговых методов, у него есть свои ограничения. Чувствительность одного Пап-теста в выявлении дисплазии шейки составляет в среднем 58%. Это значит, что имеющееся заболевание обнаружится лишь у половины из женщин, имеющих его на самом деле. Примерно 30% женщин с впервые диагностированным раком шейки имели отрицательный результат проведенного анализа.
Более высокой чувствительностью обладает ВПЧ-тестирование. В группе женщин после 30 лет оно позволяет диагностировать дисплазию в 95% случаев. Однако у более молодых женщин такой анализ становится менее информативным.
Результаты

Если расшифровка результатов Пап-теста показала наличие аномальных клеток, пациентке назначается кольпоскопия. Это исследование помогает обнаружить предраковые и злокачественные изменения с помощью биопсии – взятия кусочка ткани для микроскопического анализа. Если вовремя выявить и излечить предраковое заболевание, это избавит пациентку от рака.
Сколько дней делается анализ?
Результат готов через 1-3 дня, при использовании автоматических анализирующих систем время получения результат сокращается. В некоторых государственных клиниках время ожидания результата увеличивается до 1-2 недель.
Выделяют 5 классов мазков:
- Норма, атипичных клеток нет.
- Изменение клеток, связанное с воспалительным заболеванием влагалища или шейки.
- Единичные клетки с измененной цитоплазмой или Ядром.
- Отдельные злокачественные клетки.
- Атипичные клетки в большом количестве.
Также используется система классификации Бетесда. В соответствии с ней различают низкую и высокую степень изменений. Низкая включает койлоцитоз и ЦИН I степени. Высокая включает ЦИН II, III и карциному in situ. Это соответствует 3-5 классам мазков.
В результате анализа можно увидеть такие обозначения:
- NILM – норма, соответствует 1 классу мазка.
- ASCUS – атипичные клетки неопределенного значения. Они могут быть вызваны дисплазией, инфекцией ВПЧ, хламидиозом, атрофией слизистой при менопаузе. Необходимо ВПЧ-тестирование и повтор Пап-теста через год.
- ASC-H – атипичный плоскоклеточный эпителий, возникающий при ЦИН II-III степени или раннем раке. Опухоль возникает у 1% женщин с таким результатом. Назначается расширенная кольпоскопия.
- LSIL – малое количество измененных клеток, свидетельствует о легкой дисплазии или ВПЧ-инфекции. Необходимо ВПЧ-тестирование, а при обнаружении вируса – кольпоскопия. Повторный Пап-мазок выполняется через год.
- HSIL – выраженные изменения, соответствующие ЦИН II-III степени или раку in situ. Без лечения в течение 5 лет рак возникнет у 7% таких пациенток. Назначается кольпоскопия с биопсией или диагностическая эксцизия.
- AGC – измененные железистые клетки, которые возникают при дисплазии и раке шейки и тела матки. Назначается ВПЧ-исследование, кольпоскопия, выскабливание цервикального канала. Если женщина старше 35 лет, и у нее есть нерегулярные маточные кровотечения, проводится раздельное диагностическое выскабливание.
- AIS – карцинома in situ, ранняя стадия злокачественной опухоли. Показана кольпоскопия, диагностическая эксцизия, раздельное диагностическое выскабливание.
- High-grade SIL – плоскоклеточный рак.
- Аденокарцинома – опухоль, развивающаяся из железистого эпителия цервикального канала.
Доброкачественные железистые изменения считаются вариантом нормы у женщин с нормальным менструальным циклом. Если имеются нерегулярные кровотечения, или пациентка находится в менопаузе, показано диагностическое выскабливание эндометрия для исключения рака матки.
При любом варианте Пап-теста необходима консультация гинеколога.
Источник


