Анализ на торч инфекции при беременности натощак


Инфекции, представляющие особую угрозу эмбриону человека, по всей вероятности, присутствовали много веков, однако о них никто не знал и появление аномалий внутриутробного развития считали «божьей карой за грехи человеческие».
Термин «ТОРЧ» (TORCH), как и многие другие в медицинском лексиконе, появился лишь в конце 20 века. Сейчас анализ на TORCH-инфекции считается обязательным при беременности. А еще лучше – сделать его при планировании пополнения в семье, ведь беременную женщину лечить гораздо сложнее, чем готовящуюся к этому важному событию. В TORCH-комплекс входят наиболее значимые болезни из группы ВУИ (внутриутробных инфекций), включая ряд ИППП (инфекций, передающихся половым путем).
Что значит – TORCH?
ТОРЧ – это не одна какая-то болезнь, это несколько заболеваний, протекающих в скрытой форме у женщины при беременности и представляющих серьезную угрозу не только пациентке, но и плоду в процессе антенатального (внутриутробного) развития. Особую опасность несут инфекции, присутствующие до 12-недельного срока, то есть, в первом триместре, когда закладываются основные органы и системы нового организма. TORCH-инфекции у детей, рожденных от инфицированных матерей, могут проявляться различными уродствами сразу после рождения или иметь отдаленные последствия в виде задержки умственного и физического развития.
Ряд инфекционных агентов, объединенных в одну группу, гинекологи относят к возбудителям заболеваний, представляющих серьезную опасность для здоровья женщины и нормального развития ее ребенка. Чтобы избавиться от необходимости многократно перечислять все эти патогенные микроорганизмы, врачи придумали легко запоминающуюся аббревиатуру, расшифровка которой поясняет значение каждой конкретной буквы:

В период до и во время беременности желательно исключить контакты с домашними животными иза-за риска токсоплазмоза
Т – Toxoplasma gondii. Токсоплазма открывает список инфекций TORCH, сама она относится к возбудителям паразитарных болезней, так как является внутриклеточным паразитом. Опасность для человека несут зараженные домашние питомцы (кошечки, собачки, морские свинки, кролики), а также хищники, грызуны, травоядные, обитающие вне жилища человека, но забегающие и оставляющие следы пребывания (фекалии);
О – группа инфекций, включающая возбудителей:
- венерических заболеваний – сифилиса, гонореи;
- вирусных инфекций – ВИЧ, вирусы ветряной оспы, гепатитов В и С, Эпштейн-Барра, связанного с широким кругом заболеваний, а также парвовируса В19, передача которого возможна вертикальным путем;
- других инфекционных процессов, вызываемых представителями различных классов микроорганизмов – хламидией, мико- и уреаплазмой пр.;
R – Rubella, что значит – краснуха. Ее вызывает очень заразный вирус, передающийся воздушно-капельным путем. Перенесенная в детстве краснуха считается неопасной и дает стойкий иммунитет. Сложнее приходится женщинам, которым в детском возрасте не была сделана прививка или не «посчастливилось» заболеть. Встреча такой беременной женщины с краснухой – фатальна и является основанием для прерывания беременности по медицинским показаниям;
С – CMV (ЦМВ). Цитомегаловирусная инфекция (ЦМВИ) способна тихо присутствовать в организме и не проявляться какими бы то ни было симптомами. В случае первичного инфицирования при наступившей беременности – решается вопрос о прерывании ее;
Н – HSV (Herpes simplex virus) – вирус простого герпеса двух типов. Для вируса генитального герпеса плацента не является особым препятствием, поэтому существует довольно высокий риск заражения плода, как в процессе эмбрионального развития, так и во время родов.
Зашифрованный таким образом список микроорганизмов, вызывающих внутриутробное поражение плода и несущих угрозу здоровью будущей матери, называется TORCH-комплексом, считается обязательным при постановке на учет по беременности и рекомендуемым, если женщина ее только планирует.
Основные методы выявления TORCH-инфекций
 Преимущественным правом при проведении исследований на присутствие специфических антител в сыворотке крови человека к возбудителям TORCH-инфекций принадлежит иммуноферментному анализу (ИФА), который считается наиболее дешевым и доступным.
Преимущественным правом при проведении исследований на присутствие специфических антител в сыворотке крови человека к возбудителям TORCH-инфекций принадлежит иммуноферментному анализу (ИФА), который считается наиболее дешевым и доступным.
Полимеразная цепная реакция (ПЦР), также используемая в подобных целях, выявляет не антитела, а ДНК или РНК самого вируса в биологических жидкостях (кровь, моча, выделения из половых путей), причем в самой ничтожной концентрации, поэтому особенно хороша для выявления носительства (бессимптомное течение). Однако стоимость ПЦР-диагностики выше, да и оборудование имеется не в каждой лаборатории. Между тем, следует заметить, что совместное использование ИФА и ПЦР значительно повышает результативность, позволяя определить не только наличие вируса, но и его тип. Часто в дополнение или как самостоятельное исследование, которое тоже лучше проводить с ПЦР, применяется методика прямой иммунофлуоресценции (ПИФ), также считающаяся высокоинформативным исследованиям.
К прямым методам выявления TORCH-возбудителей относится бактериологический посев на питательную среду (например, гонококк именно такого подхода и требует) и цитологическая диагностика, однако последнюю все же нельзя считать достоверной, поскольку она лишь находит косвенные признаки инфекции (гонорея, хламидиоз, герпетическая инфекция), которые требуют подтверждения другими методами (ИФА, ПЦР, бакпосев).
Если появилась необходимость обследования
Сдать анализ на TORCH-комплекс в настоящее время абсолютно несложно. Планируя беременность можно обратиться в свою женскую консультацию, где гинеколог наверняка направит пациентку в нужное русло. Кстати, мужа или предполагаемого биологического отца беспокоить не придется, поскольку он подобному обследованию не подлежит. Планируя беременность, следует иметь в виду, что анализ может оказаться платным и стоимость его, зависящая от многих факторов, в том числе, от региона, статуса клиники, характеристики тест-систем и методики, может колебаться в пределах 1,5 – 6,5 тысяч (средняя цена 2000 – 4000). Разумеется, самую высокую цену заплатят жительницы Москвы и Санкт-Петербурга, а вот периферия в данной ситуации выиграет.
Для беременных существуют свои, особые правила. В большинстве случаев женщины, взятые на учет в женской консультации, подлежат бесплатному обследованию или на льготных условиях, когда цена анализа оказывается раза в 3 дешевле.

Сдать анализ на TORCH, кроме женской консультации, где исследование является обязательным, можно в любой клинике или медицинском центре, имеющем лабораторию ИФА, снабженную специальным оборудованием и тест-наборами. Следует заметить, что анализ довольно трудоемкий, проводится в два этапа и часто на полуавтоматическом анализаторе, что предполагает автоматическое только считывание результатов, тогда как остальной процесс выполняется вручную. Конечно, понятно, что имеющийся в лаборатории «автомат» практически все функции возьмет на себя.
Кроме этого, часто пациентов возмущает то, что за ответом предлагают прийти через недели две, а то и месяц. Это значит, что для использования тест системы требуется определенное количество образцов сыворотки, поскольку расходовать целый набор на 1-2 человек будет весьма нецелесообразно и дорого. В связи с этим беременным женщинам лучше сдавать анализы в специализированных учреждениях, которые проводят много исследований и не задерживают получение результатов.
Для проведения анализа иммуноферментным методом производится забор крови из вены пациента, отделяется сыворотка, которая идет в работу. Кровь, как и при всех биохимических исследованиях, сдается натощак, обычно утром, поэтому предполагается, что человек будет голоден не менее 8 часов. Антибиотикотерапия до сдачи анализа должна быть исключена за 3-4 недели, иначе можно получить ложноотрицательные результаты.
При проведении ПЦР на других биологических средах (моча, выделения из половых путей) круг правил заметно расширяется. Для получения достоверных результатов испытуемому человеку предлагают:
- Исключить половые контакты за сутки до обследования;
- Не мочиться за 2 часа до получения материала:
- Не использовать средства интимной гигиены, не спринцеваться;
- Сдавать анализ сразу после месячных (при планировании беременности).
Обо всех нюансах врач, как правило, информирует пациентку или вручает специально разработанную памятку, чтобы человек ничего не забыл.
Как разобраться в результатах?
Учитывая, что ИФА является наиболее популярным методом в выявлении TORCH, то, возможно, читателям будет интересно узнать: что же обозначают незнакомые латинские обозначения и цифры в ответах. Конечно, положительный и отрицательный результат всегда понятен, а вот как истолковать его, хорошо это или плохо, следует ли еще бояться болезни или она уже есть, только течение ее скрыто, что значит обозначение IgG или IgM и многое другое.

Пример результатов анализа на TORCH-комплекс с выявленным токсоплазмозом
Антитела, выработанные на чужеродный антиген на каком-то этапе болезни, называются иммуноглобулинами и обозначаются Ig. В зависимости от того, в какой период заболевания появляются антитела, их относят к различным классам: А, Е, M, G, D и др. В случае ТОРЧ-инфекций рассматривается появление иммуноглобулинов классов М и G ( IgM, IgG).
Иммуноглобулины класса М вырабатываются на ранних этапах инфекционного процесса, а иммуноглобулины класса G появляются позже и указывают на состояние ремиссии или присутствие иммунитета. Кроме этого, при исследовании сыворотки на данные возбудители, часто указывается титр антител и индекс авидности. Однако следует заметить, что полная интерпретация результатов позволена только врачу, поэтому мы остановимся лишь на положительных и отрицательных ответах в исследованиях иммуноглобулинов.
Показатели TORCH-инфекций – иммуноглобулины классов М и G
Тесты для выявления возбудителя того или иного инфекционного процесса основаны на определении уровня титров антител к антигену этого возбудителя:
- Иммуноглобулинов класса М, которые появляются в остром периоде заболевания;
- Иммуноглобулинов класса G, свидетельствующих о ремиссии или наличии иммунитета.
Для цитомегаловируса, токсоплазмоза, вируса краснухи, и герпетической инфекции варианты результатов анализов могут выглядеть следующим образом:
Отсутствие IgM и IgG указывает на то, что хотя заражения нет, однако нет и иммунитета, поэтому во время беременности следует усилить меры профилактики данных заболеваний:
- Токсоплазмоз – меньше общаться с кошками и собаками, тщательно мыть овощи и фрукты, не употреблять в пищу не обработанные термически мясные продукты;
- Краснуха – отрицательный результат указывает на отсутствие иммунитета, поэтому при планировании возможна прививка, затем контроль IgM и IgG через 2 – 2,5 месяца (не ранее). При беременности – группа риска, контроль иммуноглобулинов обоих классов каждый месяц в случае контакта с больным ребенком;
- Цитомегаловирусная инфекция – встречи с инфекцией не было. При беременности – группа риска. Контроль Ig обоих классов каждый месяц. Меры профилактики: витамины, микроэлементы;
- Герпес – встречи с инфекцией не было. При беременности – группа риска. Контроль Ig обоих классов каждый месяц. Укрепление защитных сил организма, витаминотерапия;
IgM – результат положительный, IgG – отрицательный – признак недавнего заражения:
- Токсоплазмоз, краснуха – результаты соответствуют начальной фазе острой инфекции или ложноположительной реакции, поэтому так или иначе, анализ через пару недель следует повторить;
- Герпес, ЦМВИ – возможно проявления первичного заражения. Повторный контроль через 2 недели. При планировании беременности – общеукрепляющая терапия, при наличии беременности – консультация инфекциониста. Тактика определяется наблюдающим за беременной врачом, который в зависимости от срока выбирает лечение;
IgM – отрицательно, IgG – положительно, такой результат означает:
- Токсоплазмоз – инфицирование произошло больше года назад, в настоящий момент имеет место иммунитет, поэтому угроза для здоровья ребенка отсутствует;
- Краснуха – подобный результат может указывать на наличие иммунитета и, соответственно, отсутствие угрозы для плода, если уровень IgG > 10 МЕ/мл. Однако в случае низкого уровня IgG (< 10 МЕ/мл) при планировании беременности рекомендована ревакцинация с контролем уровня иммуноглобулинов через 2 – 2,5 месяца;
- Герпес, ЦМВИ – показатели свидетельствуют о ремиссии заболевания, поэтому необходим постоянный контроль над изменением титра АТ;
В крови пациентки присутствуют в достаточной концентрации и IgM, и IgG:
- Токсоплазмоз – возможно, развитие острой инфекции или присутствие «задержавшегося» IgM, поэтому для уточнения – повторный контроль иммуноглобулинов обоих классов через 14-15 дней. При наличии беременности – консультация инфекциониста, контроль уровня иммуноглобулинов обоих классов через 14-15 дней, проведение дополнительных тестов на авидность АТ класса G;
- Краснуха – результат может соответствовать острой фазе инфекционного процесса. Показана консультация инфекциониста, повторное обследование через 2 недели;
- Герпес, ЦМВИ – возможна реинфекция или развитие острой инфекции. Для уточнения давности процесса повторный анализ через 14 дней (краснуха) и дополнительное исследование на авидность иммуноглобулинов класса G (ЦМВИ). При беременности тактика определяется врачом-гинекологом, наблюдающим женщину, в зависимости от клинической картины и данных лабораторной диагностики.

таблица: результаты анализа на TORCH и возможные диагнозы
Лечение ТОРЧ-инфекции
Лечение ТОРЧ-инфекций напрямую зависит от того, планирует ли женщина беременность в настоящее время или уже находится в «интересном положении». Кроме того, первоочередной задачей является выявление возбудителя, ведь каждая из инфекций требует своего, индивидуального подхода.
Лечение беременной женщины сопряжено с определенными трудностями, так как многие лекарственные средства, замечательно проявившие себя в борьбе с инфекциями, просто-напросто способны оказать губительное воздействие на формирующийся плод. Вот почему рекомендуется все лечебные мероприятия провести до наступления беременности, то есть, еще при планировании ее. Однако в жизни всякое бывает, поэтому инфицированные беременные периодически появляются. Лечащий врач в таких случаях назначает необходимые обследования, консультацию инфекциониста, а в лечении исходит из позиций наименьшего риска с дополнением к медикаментам направленного действия иммуномодуляторов и общеукрепляющих витаминных комплексов.
Признаки у новорожденного, которые могут говорить о TORCH-инфекции:

Любой из вышеприведенных признаков может стать причиной для беспокойства, поэтому при минимальных подозрениях рекомендуется незамедлительно обратиться к врачу.
Видео: репортаж о TORCH-инфекциях из роддома
Источник
Внутриутробное заражение ребенка инфекционными заболеваниями нередко наблюдается при беременности и может сопровождаться поражением кожи, глаз, головного мозга, печени, легких, органов пищеварения.

Наиболее опасны для плода так называемые ТОРЧ-инфекции при беременности. Их распространенность достигает 10%. Мертворождаемость при их наличии достигает 17%, раннее заболевание новорожденного – 27%. У ребенка могут возникнуть тяжелые осложнения:
- асфиксия (удушье);
- респираторный дистресс-синдром (недостаточное снабжение организма кислородом в результате нарушения работы легких, что вызывает комплекс тяжелых расстройств всех органов);
- кровоизлияние в мозговую ткань.
Что такое TORCH-инфекции?
Это группа самых опасных внутриутробных инфекций, вызывающих тяжелые осложнения у ребенка.
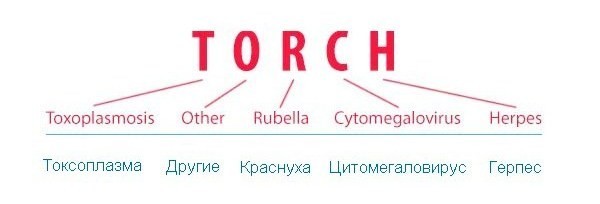
TORCH – аббревиатура, состоящая из первых букв английских слов, означающих соответствующие заболевания. Кроме того, английское слово Torch означает факел, что подчеркивает значимость и тяжесть поражения.
Что относится к ТОРЧ-инфекциям:
- Т (toxoplasmosis) – токсоплазмоз;
- (others) – другие: сифилис, хламидиоз, энтеровирусная инфекция, гонорея, листериоз, гепатиты А и В; вероятно, к этой же группе относятся вирус папилломы человека (ВПЧ), грипп, лимфоцитарный хориоменингит;
- R (rubeola) – краснуха;
- C (cytomegalia) – цитомегаловирусная (ЦМВ) инфекция;
- H (herpes) – герпес.
Причины и риски инфицирования
Даже при легком или бессимптомном течении инфекции у матери TORCH-инфекции могут вызвать тяжелое поражение у плода. Это связано с двумя факторами:
- направленное действие (тропность) многих вирусов именно к зародышевой ткани;
- отличная среда для размножения возбудителей в клетках плода, обладающих высокой скоростью обмена веществ и энергии.
Большинство внутриутробных инфекций, хотя и вызвано разными микроорганизмами, имеет сходные внешние проявления, так как возбудители поражают еще не сформировавшиеся ткани плода.
Токсоплазмозом заражено до 7% женщин, из них у трети инфицируется плод. У ребенка поражаются ткани мозга, глаз, печени и сердечно-сосудистой системы. Внутриутробное заражение сифилисом возникает во 2-3 триместрах, в результате возможен выкидыш или мертворождение плодом с висцеральным сифилисом (поражение легких, костей, хрящей и печени). Хламидии выявляются у 12% беременных женщин, в половине случаев страдает и плод.
Виды ТОРЧ-инфекции, вызываемой энтеровирусами: ECHO- и Коксаки-вирусные поражения. Беременная может заразиться при контакте с больным, у которого воспалены верхние дыхательные пути (насморк) или легкие (пневмония), а также со страдающим кишечным расстройством. Беременным следует избегать общения с больными людьми!
Гепатит В имеется у каждой сотой беременной, риск заболевания ребенка составляет 10%.
Листериозом ребенок заражается от матери через плаценту или при восхождении инфекции по половым путям. У женщины заболевание проявляется воспалением почек, цервикального канала, гриппоподобными симптомами, а у ребенка вызывает сепсис.
Также через плаценту проникает вирус краснухи. Особенно высока такая вероятность в первом триместре (80%), снижаясь к концу второго триместра до 25%.
Цитомегаловирус (ЦМВ) циркулирует в крови многих женщин, при этом он не опасен для ребенка. Вероятность заболевания возникает лишь в том случае, если женщина впервые заразилась во время беременности. При этом частота внутриутробного инфицирования ребенка достигает 10%.
У 7% женщин имеется генитальная герпетическая инфекция, которая часто в родах передается ребенку. Особая опасность этого заболевания – нередкая связь с вирусом иммунодефицита человека (ВИЧ-инфекцией). Считается, что вирус герпеса может быть одним из факторов быстрого прогрессирования ВИЧ-инфекции у детей, заразившихся от имеющих ВИЧ матерей.
Механизм развития (патогенез)
TORCH-инфекции у беременных развиваются по-разному. Это зависит от фазы болезни у матери (острая, хроническая инфекция, носительство), а также срока беременности. При действии инфекционного агента на эмбрион еще до имплантации (в первую неделю после оплодотворения) зародыш либо гибнет, либо полностью восстанавливается.
Под влиянием инфекционного агента с 7 дня по 8 неделю беременности вероятна гибель зародыша, сопровождающаяся выкидышем, либо формирование уродств, а также плацентарной недостаточности.
С 9 по 28 неделю действие инфекции затрагивает формирующиеся органы. Поражение почек может привести к гидронефрозу (их расширение с атрофией почечной ткани), инфицирование ткани мозга вызывает гидроцефалию. После 28 недели у плода появляется способность к иммунной защите против возбудителей.
Какие бывают исходы внутриутробной инфекции:
- преждевременные роды;
- низкий вес при рождении;
- мертворождение;
- инфекционные процессы у плода;
- плацентарная недостаточность;
- нарушение адаптации родившегося ребенка.
Как передается ТОРЧ-инфекция?
Преимущественно трансплацентарно. Через ткань плаценты проникают возбудители листериоза, сифилиса, токсоплазмоза, ЦМВ и всех остальных вирусных инфекций. Гораздо реже плод инфицируется восходящим путем (при воспалительном процессе в половых путях матери, например, при гонорее), когда микробы вызывают сначала хориоамнионит, а плод поражается при контакте с околоплодными водами.
При некоторых заболеваниях плод инфицируется при прохождении по родовым путям. Наконец, отмечается и гематогенное инфицирование, когда из очага в организме матери возбудитель по сосудам проникает прямо в кровоток плода. Это редкое явление.
Клинические проявления

Симптомы ТОРЧ-инфекции могут быть неспецифическими (общими для всех инфекций) и специфическими). Чем раньше инфицирован плод, тем тяжелее протекает у него заболевание. При заражении через плаценту в начале беременности, которое возникает при кори, краснухе, ветрянке, гриппе, энтеровирусной инфекции, листериозе и некоторых других инфекциях, возникает гибель эмбриона, выкидыш, либо задержка развития плода, преждевременные роды, аномалии развития у ребенка.
Если плод инфицирован в 1 триместре, у него могут появиться микроцефалия (малые размеры мозга), гидроцефалия, порок сердца, аномалии развития конечностей. При заражении во 2 и 3 триместре возникает поражение глаз (хориоретинит), увеличение печени и селезенки, воспаление легких, недоразвитие (гипотрофия).
После рождения проявления болезни могут возникнуть лишь через некоторое время, в течение которого возбудитель скрыт в организме: это конъюнктивит, катаракта, пиелонефрит, гидроцефалия, сахарный диабет у детей.
Специфические проявления отдельных ТОРЧ-инфекций:
- Грипп и корь: при инфицировании в 1 триместре частота выкидыша составляет 50%, но вероятность врожденных пороков не увеличивается.
- Краснуха: при инфицировании в 1 триместре развивается врожденная краснуха (катаракта, недоразвитие глаз и мозга, глухота и порок сердца), поэтому нередко такую беременность рекомендуют прервать.
При более позднем заражении самое частое последствие – глухота. При заражении матери после 16 недели риск заболевания плода не превышает 5%, но при этом возможно поражение печени, крови, нервной системы, зубов, иммунодефицит. - Герпес: инфицирование в 1 триместре ведет к выкидышу либо формированию гидроцефалии, порока сердца, нарушениям строения органов пищеварения. Заболевание матери во 2 и 3 триместре может вызвать у плода поражение печени, селезенки, мозга, легких.
Если ребенок инфицирован после 32 недели, а также во время родов или после рождения, у него возникает неонатальный герпес. Это заболевание протекает тяжело и в половине случаев заканчивается летальным исходом. - ЦМВ-инфекция при первичном попадании в организм матери во время беременности в 40% случаев вызывает осложнения беременности и родов, поражение печени, мозга, глаз и легких плода, а также системы крови. При врожденной ЦМВ-инфекции у ребенка летальность достигает 30%. Если же инфекция у матери имелась и до беременности, в большинстве случаев она никак не отражается на развитии плода.
- Коксаки-вирусная инфекция поражает плод во второй половине беременности. У новорожденных отмечаются судороги, лихорадка, отказ от еды, рвота, поражение кожи, легких, ушей, верхних дыхательных путей.
- Хламидийная инфекция чаще всего поражает плод во время рождения. Она характеризуется поздними симптомами: конъюнктивитом, возникающим в течение месяца после родов, и пневмонией, развивающейся спустя 2-3 месяца.
- Врожденный сифилис обычно проявляется в течение месяца после рождения ребенка: гриппоподобные проявления, поражение суставов, обездвиживающее малыша из-за болей, увеличение лимфоузлов, селезенки, печени, кожная сыпь.
- Листериоз приводит к тяжелым осложнениям: выкидышу, мертворождению, сепсису, менингиту и пневмонии. Летальность новорожденных достигает 80%.
- Токсоплазмоз: женщина заражается при контакте с животными или при употреблении в пищу недостаточно прожаренного мяса. Беременность может закончиться прерыванием, у плода нередко возникает задержка роста.
Диагностика
Выявление внутриутробной инфекции у плода затруднено. Поэтому проводится обследование на ТОРЧ-инфекции беременных женщин, особенно из групп риска. Кроме того, большое значение в диагностике имеет ультразвуковое исследование (УЗИ) плода на разных сроках вынашивания и обследование уже родившегося ребенка.
Диагностика у женщин
Для улучшения раннего выявления инфицированных женщин проводится скрининг на ТОРЧ-инфекции при планировании беременности, при постановке на учет в сроке до 15 недель, в 24-26 недель и 34-36 недель беременности, а также перед ЭКО.
Этот скрининг проводится с использованием иммуноферментного анализа (ИФА), определяющего в крови уровень антител. При острой инфекции появляются антитела класса IgM, при хроническом течении они сменяются на антитела класса IgG.
Как сдавать анализ крови на TORCH-инфекции?
Для этого нужно взять направление в женской консультации у лечащего врача. Исследуются антитела к четырем главным возбудителям: токсоплазме, вирусу краснухи, простого герпеса и ЦМВ. Кроме того, врач может назначить определение уровня антител и к другим возбудителям, например, хламидиям.
Подготовка к анализу не требуется. Кровь сдают из вены натощак. При подготовке к беременности анализ можно сдавать в любой день менструального цикла.
Расшифровка результатов анализов на ТОРЧ-инфекции в цифрах должна проводиться врачом. Однако и сама пациентка может сориентироваться по своим результатам, сопоставив их с референсными значениями. Нормы могут быть разными при использовании разного лабораторного оборудования.
В первой колонке бланка перечислены антитела к инфекциям классов IgG и IgM, во второй – полученный результат, в последней – значения, соответствующие отрицательной реакции (антитела не обнаружены) или положительной (антитела обнаружены).

Если у женщины антитела обоих классов ко всем инфекциям не определяются, она должна избегать инфицирования и сдавать повторные анализы в указанные выше сроки.
Если гемотест на TORCH-инфекции показывает, что в крови есть IgG, но нет IgM – это говорит о хроническом течении болезни или о давнем инфицировании. Риск поражения плода при этом практически отсутствует.
Если женщина еще не беременна, то после подтверждения диагноза с помощью полимеразной цепной реакции (ПЦР), обнаруживающей генетический материал возбудителя, при необходимости ей назначают соответствующее лечение с контрольным обследованием. Носитель ТОРЧ-инфекции при беременности лечение обычно не получает, чтобы не нанести вред ребенку.
При острой или обострении хронической инфекции у женщины определяются IgM; IgG могут быть положительными (при обострении) или отрицательными (при первичном заражении) в зависимости от фазы болезни.
Когда сдавать анализ для выявления генетического материала возбудителя ТОРЧ-инфекции, то есть ПЦР?
Обычно подтверждение требуется при наличии у женщины антител класса IgM для назначения лечения. Используется кровь или мазок с поверхности шейки матки.
Диагностика у детей
При подтверждении острой инфекции у матери необходимо установить, поражен ли плод. Для этого необходимы инвазивные (проникающие через плодные оболочки) вмешательства: амниоцентез или кордоцентез для исследования околоплодных вод. Эти процедуры довольно опасны, поэтому перед их проведением обязательно УЗИ для выявления признаков TORCH-инфекции плода:
- патология оболочек (многоводие, маловодие, патология хориона, отек плаценты, ее преждевременное созревание);
- отеки и кальцификаты (участки обызвествления) в тканях плода;
- изменение плотности органов;
- пороки развития;
- увеличение печени и селезенки.
После рождения ребенка необходимо как можно раньше установить диагноз. Лабораторная диагностика ТОРЧ-инфекций – основной метод их выявления. Используют две группы методов: прямые и непрямые.
Наиболее достоверно позволяет подтвердить наличие инфекции у новорожденного комбинация прямого метода, направленного на обнаружение возбудителя (ПЦР), и непрямого, выявляющего антитела к патологическому агенту (ИФА). Одновременно обследуют и мать ребенка для выявления в ее крови антител класса IgG.
Анализ крови на ТОРЧ-инфекции у ребенка подтверждает диагноз, если обнаруживаются антитела класса IgM (с помощью ИФА) и/или генетический материал возбудителя (с помощью ПЦР). Анализ на ПЦР может быть взят из любой биологической среды новорожденного – крови, слюны, мазка из уретры и т. д.
Если в крови ребенка обнаружены антитела класса IgG, но не IgM – это косвенный признак инфицирования. Его значение увеличивается при одновременном обнаружении соответствующих IgG у матери. Кроме того, через 2-3 недели анализы повторяют, и при повышении содержания (титра) антител вероятность внутриутробной инфекции возрастает.
Лечение

Лечение ТОРЧ-инфекций у матери проводится после 32 недели и является строго индивидуальным. Общие принципы терапии:
- направленная на уничтожение возбудителя антимикробная или противовирусная терапия;
- лечение нарушений фето-плацентарного комплекса;
- иммуномодулирующие средства;
- профилактика дисбиоза кишечника и влагалища у беременной;
- по показаниям – лечение половых партнеров;
- подготовка перед беременностью.
Опубликованные клинические рекомендации утверждают, что массовый скрининг для всех беременных на TORCH-инфекции является необоснованным. Повышенное внимание и расширенное обследование необходимо женщинам из групп риска:
- имеющим хронические инфекционные болезни;
- при осложненном течении беременности (анемия, гестоз, невынашивание и др.);
- при осложнениях предыдущих родов (раннее излитие вод, слабость родовой деятельности и др.).
Обследование и лечение таких пациенток на этапе планирования беременности – основная мера профилактики внутриутробных инфекций. Не у всех заболевших во время беременности женщин поражается плод. Риск возрастает в таких случаях:
- недоношенность;
- задержка развития плода;
- поражение нервной системы в процессе родов;
- патология периода новорожденности.
Лечение новорожденных проводится после подтверждения диагноза и включает прежде всего противовирусную и противомикробную терапию, а также коррекцию выявленных нарушений работы внутренних органов и пороков развития.
Источник

